Léčba foraminálního výhřezu meziobratlové ploténky u istmické spondylolistézy technikou TLIF
TLIF Technique for Treatment of Foraminal Lumbar Disc Herniation in Isthmic Spondylolisthesis
Aim:
The purpose of the study was to examine a group of patients with unilateral radicular pain caused by foraminal lumbar disc herniation in isthmic spondylolisthesis and treated surgically using pedicle screw stabilisation and TLIF technique with a banana-shaped interbody cage, and to compare this approach with other surgical techniques.
Material and methods:
In 2011 and 2012, a total of 32 patients underwent surgical treatment of the L4–L5 and L5–S1 isthmic spondylolisthesis. In a group of nine patients, acute unilateral radicular pain was the main clinical manifestation. Foraminal lumbar disc herniation was found on the MRI in all patients in the group. Herniation was removed, the foramen decompressed and a banana-shaped cage in combination with pedicle screw fixation was implanted using a posterior approach.
Results:
Radicular pain rapidly improved after the surgery in all patients. On the VAS, leg pain improved from the mean of 7.3 before the surgery to 0.4 24 month after the surgery, back pain from 4.3 to 2.2 and the mean for ODI improved from 48 to 15. Neither wound healing problem nor neurological deterioration was found. X-ray revealed solid interbody fusion in all patients.
Conclusion:
The ALIF technique combined with pedicle screw fixation requires two surgeries, one with ventral, one with dorsal surgical approach. The PLIF technique is associated with epidural scarring and an increased risk of dural injury. The TLIF technique eliminates the risk of epidural scarring, its effectiveness in achieving solid bony interbody fusion is comparable with other interbody fusion techniques and it enables straightforward elimination of foraminal herniation.
Key words:
isthmic spondylolisthesis – foraminal herniation – transforaminal lumbar interbody fusion
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři:
J. Šrámek 1,2; R. Bertagnoli 1
Působiště autorů:
Klinika ProSpine, Bogen, Německo
1; Fakulta biomedicínského inženýrství, České vysoké učení technické v Praze
2
Vyšlo v časopise:
Cesk Slov Neurol N 2015; 78/111(4): 468-473
Kategorie:
Krátké sdělení
Souhrn
Cíl:
Cílem studie bylo zkoumání skupiny pacientů s náhle vzniklou jednostrannou radikulární iritací způsobenou foraminálním výhřezem u istmické spondylolistézy, léčených chirurgicky za použití transpedikulární stabilizace a mezitělové fúze technikou TLIF banánovitou klecí, a srovnání výsledků s jinými operačními technikami.
Soubor a metodika:
V letech 2011 a 2012 bylo operováno pro nízce dysplastickou istmickou spondylolistézu v segmentech L4–L5 a L5–S1 celkem 32 pacientů. Ve skupině devíti pacientů byla hlavním projevem obtíží náhle vzniklá jednostranná radikulární iritace. Na magnetické rezonanci byl u všech pacientů skupiny prokázán foraminální výhřez. Pacientům bylo ze zadního středního operačního přístupu na postižené straně dekomprimováno foramen a odstraněn výhřez meziobratlové ploténky, zavedena banánovitá klec a segment stabilizován transpedikulárním fixátorem.
Výsledky:
Po operaci došlo u všech pacientů k odeznění radikulární symptomatologie, hodnota VAS dolní končetiny klesla po dvou letech průměrně ze 7,3 na 0,4 na straně s dominujícími obtížemi, hodnota VAS pro lumbalgie klesla průměrně ze 4,3 na 2,2 a ODI klesla z průměrné hodnoty 48 předoperačně na 15. Pooperačně nebyla zaznamenána zániková neurologická symptomatologie ani poruchy hojení rány, ve všech případech došlo ke zhojení mezitělové fúze zřejmé na RTG bez ztráty repozice či uvolnění transpedikulárních šroubů.
Závěr:
Při použití techniky ALIF a transpedikulární stabilizace u istmické spondylolistézy je nutné provádět dva operační výkony, při použití techniky PLIF může docházet k epidurálnímu jizvení a je větší riziko poranění tvrdé pleny. Technika TLIF eliminuje riziko epidurálního jizvení spolu s úspěšností vzniku fúze srovnatelnou s ostatními technikami mezitělové fúze a umožňuje jednoduché odstranění foraminálního výhřezu.
Klíčová slova:
istmická spondylolistéza – foraminální výhřez – transforaminální bederní mezitělová fúze
Úvod
Následkem instability pohybového segmentu u istmické spondylolistézy dochází většinou k akcelerovanému degenerativnímu procesu – spondyloartróze i osteochondróze. Nucleus pulposus se dehydratuje a meziobratlový prostor snižuje, avšak část meziobratlové ploténky prominující následkem posunu do páteřního kanálu většinou rychlé involuci nepodléhá. Zde toto vyboulení ve větší části případů zúžení nezpůsobuje, naopak u istmické spondylolistézy dochází, vzhledem k setrvání lytického oblouku na svém místě a posunu obratlového těla vpřed, k paradoxnímu rozšíření páteřního kanálu. Zcela jiná je ale situace v oblasti foramin. Tato konstelace, často spolu s fibrokartilaginózní jizevnatou tkání z oblasti spondylolýzy, zde může vyúsťovat ve vznik foraminostenózy a kompresi nervového kořene. Ta může být, stejně jako istmická spondylolistéza sama, zcela asymptomatická. Pokud je však extrudovaný či již sekvestrovaný materiál meziobratlové ploténky uložen zejména stranově asymetricky, může se u pcienta projevit akutně vzniklou radikulární symptomatologií.
Materiál a metodika
Na naší klinice bylo v letech 2011 a 2012 operováno pro nízce dysplastickou istmickou spondylolistézu [1] v segmentech L3–L4 a L5–S1, nereagující na konzervativní léčbu v trvání min. 3–6 měsíců, celkem 32 pacientů. Ve skupině devíti pacientů byla hlavním projevem obtíží náhle vzniklá jednostranná radikulární iritace, u části pacientů bez výrazných lumbalgií. Tato skupina tvořila 28 % z celkového počtu pacientů operovaných pro nízce dysplastickou istmickou spondylolistézu. Ve skupině bylo šest mužů a tři ženy v průměrném věku 42 let, rozsah věku 32– 57 let. Všichni byli neurologicky vyšetřeni a byly provedeny RTG snímky (předo‑ zadní a boční projekce celé páteře v neutrální poloze a bederní páteř v anteflexi a v retroflexi) a MR vyšetření, dále udali své obtíže na vizuální analogové škále (VAS) a vyplnili dotazník ODI (Oswestry Diability Index). V osmi případech byla spondylolistéza lokalizována v segmentu L5– S1 a u jednoho pacienta v segmentu L4– L5 a jednalo se vždy o mírný posun 1. stupně dle Meyerdinga [2]. Sagitální rovnováha nebyla narušena, u všech pacientů se hodnota Barreyho indexu [3] blížila nule. Na MR byla prokázána asymetrická foraminální extruze (obr. 1), tedy výhřez dosahující největšího předozadního rozměru v oblasti laterálně od mediálního okraje horního kloubního výběžku meziobratlového kloubu [4], utlačující nervový kořen kraniálně proti kaudálnímu okraji pediklu, ve třech případech byl zjištěn i volný foraminální sekvestr.
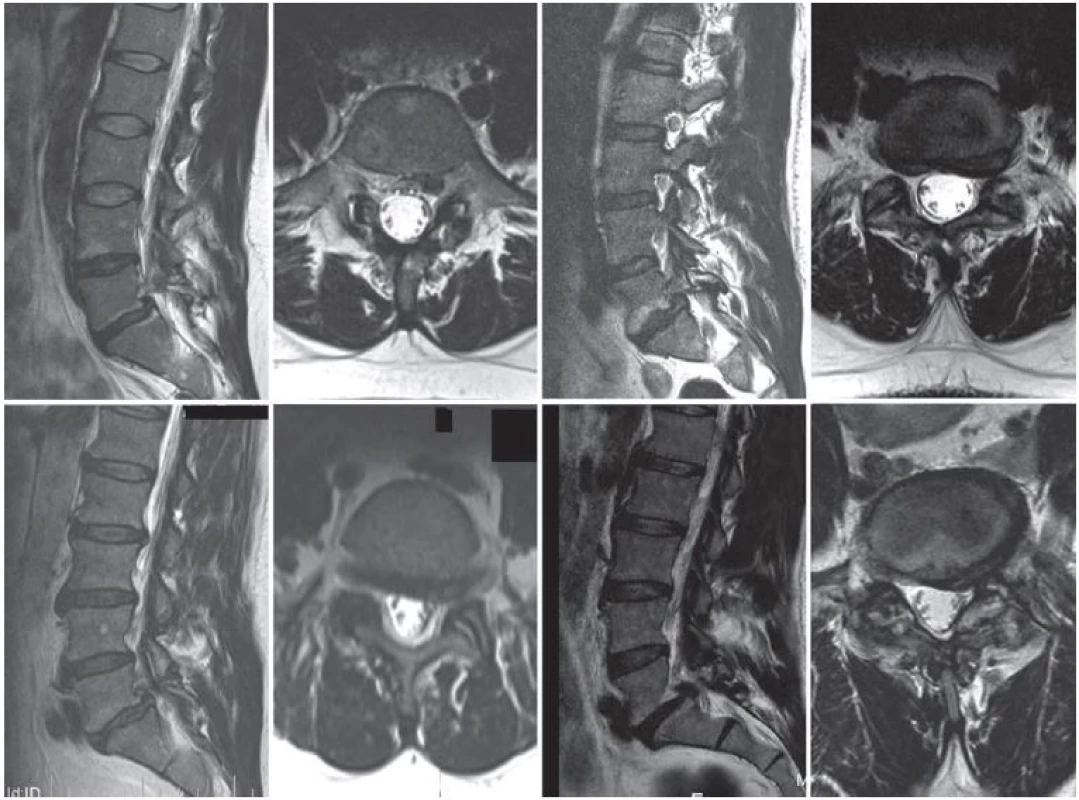
Pacientům bylo nejprve ze zadního středního operačního přístupu na straně postižené výhřezem dekomprimováno foramen – byl resekován kloubní výběžek spondylolytického oblouku a mediální polovina horního kloubního výběžku kaudálního obratle, odstraněna fibrokartilaginózní tkáň ve foramen a vizualizován a odstraněn výhřez meziobratlové ploténky za stálé ochrany odstupujícího nervového kořene lokalizovaného v kraniální části foramen. Poté byla skrz foramen důkladně resekována meziobratlová ploténka a do přední čtvrtiny meziobratlového prostoru implantovány alogenní kostní štěpy v kombinaci s kostním materiálem získaným při resekci meziobratlového kloubu. Následně byl segment distrahován zavedením banánovité klece (TitanSpine TT) a její rotací o 90°. Otvor v kleci a prostor dorzálně od klece byl taktéž vyplněn kostními štěpy. Po implantaci klece byly oboustranně zavedeny polyaxiální transpedikulární šrouby, spondylolistéza byla reponována a poté byla znovu provedena kontrola dekomprese foramen. Vzhledem k neporušené sagitální rovnováze nebylo nutné segment více relordotizovat.
Pacienti byli sledováni v intervalech 3, 12 a 24 měsíců po operaci, u všech bylo při kontrole provedeno neurologické vyšetření, byly zhotoveny RTG snímky a dále byly hodnoceny údaje zadané pacienty (VAS a ODI).
Výsledky
Hodnota VAS dolní končetiny klesla po dvou letech průměrně ze 7,3 na 0,4 na straně s dominujícími obtížemi (graf 1), na opačné straně se u všech pacientů předoperačně i pooperačně pohybovala v rozmezí 0– 1. Hodnota VAS pro lumbalgie klesla průměrně ze 4,3 pouze na 2,2 po dvou letech, u tří pacientů dosáhla maxima v době tří měsíců po operaci a u jednoho pacienta dokonce po dvouletém sledování oproti stavu před operací o 1 bod stoupla (graf 2), hodnota ODI klesla z průměru 48 předoperačně na 15 ve dvou letech (graf 3). Ve skupině nebyla ani preoperačně, ani pooperačně u pacientů zjištěna zániková neurologická symptomatologie. Poruchy hojení rány nebyly zaznamenány. Ve všech případech došlo ke zhojení mezitělové fúze zřejmé na RTG (obr. 2) a nebyla prokázána ztráta repozice, ani uvolnění transpedikulárních šroubů. Na funkčních RTG snímcích nebyl zaznamenán vznik nestability v segmentu přiléhajícím kraniálně.


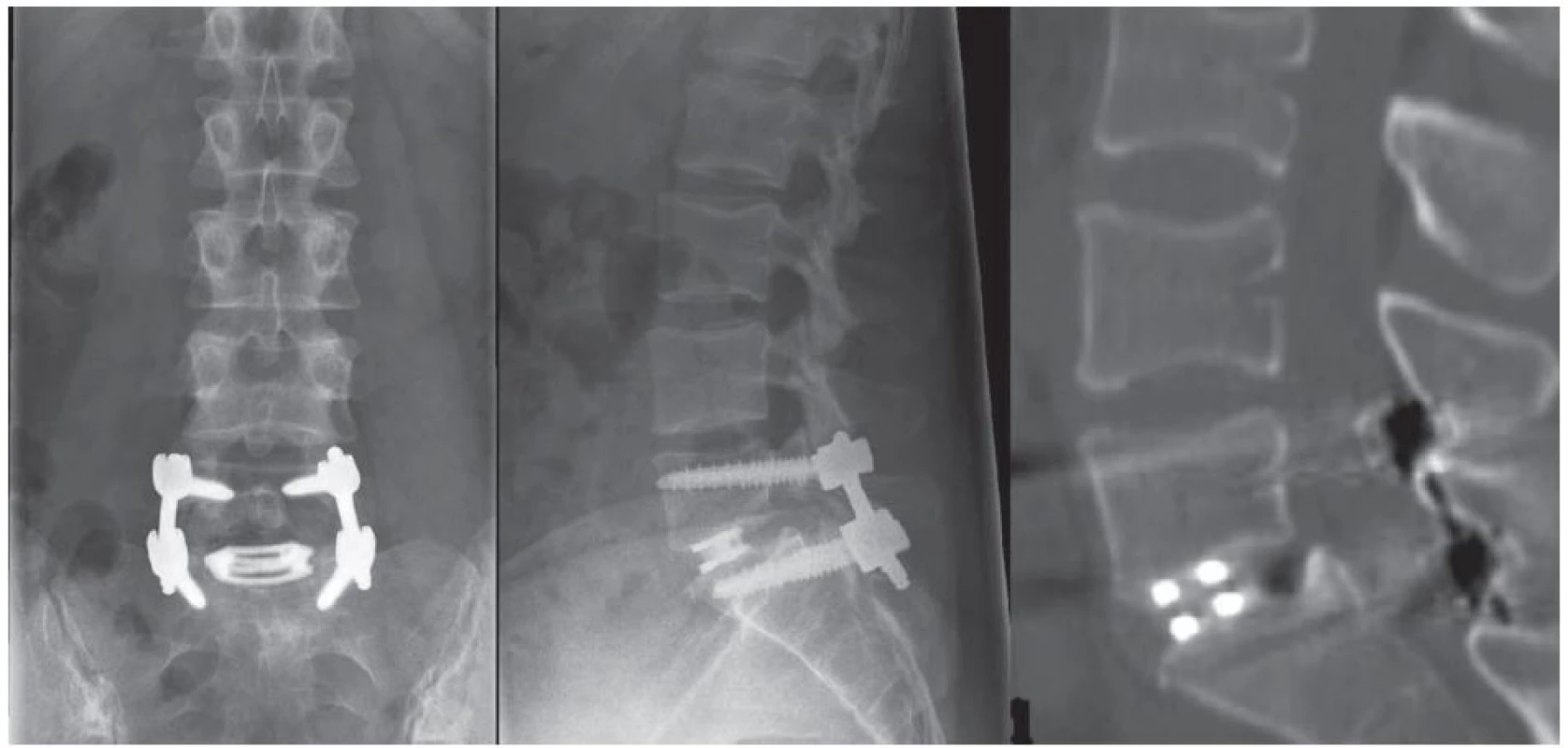
U pacientky došlo v pooperačním období k mírné progresi lumbalgií, jako možná příčina byl zvažován pakloub, doplněné CT vyšetření čtyři měsíce po operaci ale potvrdilo kvalitní mezitělovou fúzi.
Diskuze
Prevalence foraminální lokalizace výhřezu meziobratlové ploténky kolísá v pracích různých autorů mezi 3 % [4], případně 4 % [5] a 18 % [6]. Stanovení přesné četnosti je vzhledem k různým definicím a klasifikačním schématům uložení výhřezů obtížné. V souladu s našimi výsledky je ale v případě istmické spondylolistézy udávaná prevalence uložení výhřezu foraminálně nesporně vyšší [6,7] než v případě výhřezu u běžného degenerativního postižení, navíc dochází častěji k migraci výhřezu kraniálně [6]. Chirurgickou léčbou istmické spondylolistézy projevující se radikulární symptomatologií se jako jedni z prvních zabývali v polovině 20. století Gill et al, kteří odstraňovali celý spondylolytický oblouk za účelem dekomprese foramin [8]. V literatuře se poté až do současnosti objevují práce řešící problematiku radikulopatií u istmické spondylolistézy foraminální dekompresí s odstraněním spondylolytického oblouku a kloubních výběžků různého rozsahu [9– 12]. V případě pouhého odstranění výhřezu zůstává zdroj nestability pohybového segmentu nadále přítomen, což může rezultovat v další progresi skluzu, ve zvýšenou tvorbu jizevnaté tkáně a přetrvání nebo obnovení obtíží pacienta. Osterman et al [11] uvádí u souboru 75 pacientů vynikající či dobrý výsledek Gillovy procedury po jednom roce u 83 % pacientů, pět let po operaci poměr klesá na 75 % a autoři dále nalézají i progresi skluzu u 27 % pacientů. Proto doporučují Gillovu proceduru jako vhodnou pro pacienty nad 40 let věku, kdy již přítomné degenerativní změny lépe brání progresi posunu. Arts et al [9] uvádí u souboru 42 pacientů vynikající výsledek Gillovy procedury po pěti letech u 29 % pacientů a uspokojivý u 42 %, avšak 24 % (10 pacientů) muselo podstoupit reoperaci s fúzí spondylolytického segmentu.
Za standardní chirurgickou proceduru u istmické spondylolistézy je většinově považována fúze postiženého segmentu, nejčastěji za použití transpedikulární stabilizace. Nárůst stability konstruktu přináší posterolaterální fúze kostními štěpy a/ nebo mezitělová fúze klecí a kostními štěpy. Navzdory spíše ojedinělým pracím, dosahujících při použití posterolaterální fúze srovnatelných funkčních výsledků s mezitělovou fúzí technikou PLIF (Posterior Lumbar Interbody Fusion) [13], převládá názor o biomechanické výhodnosti a nadřazenosti mezitělové fúze [14]. To potvrzuje i metaanalytická studie Ye et al [15]. Nevýhodou fúzních operací obecně je zvýšení rizika akcelerovaného degenerativního postižení přilehlého pohybového segmentu – adjacent segment disease. Otázkou dále zůstává, jaký typ mezitělové fúze zvolit.
U vysoce dysplastických spondylolistéz umožňuje technika ALIF (Anterior Lumbar Interbody Fusion) lepší vizualizaci často výrazně nerovných krycích plotének a jejich jednodušší modelaci při tvorbě prostoru pro mezitělovou klec. V případě nízce dysplastických spondylolistéz s posunem max. 2. stupně dle Meyerdinga je ale možné použít techniky PLIF a TLIF (Transforaminal Lumbar Interbody Fusion), a provést tedy pouze jediný operační zákrok. Při technice PLIF je klec implantována do meziobratlového prostoru skrz páteřní kanál za retrakce durálního vaku mediálně, což může zapříčinit poranění durálního vaku, případně v pooperačním období rezultovat ve vznik epidurálního jizvení. Vzhledem k takřka absolutní absenci stenózy centrální části páteřního kanálu u istmických spondylolistéz je alternativou technika TLIF, kdy je většinou jednostranný přístup veden skrz foramen. To umožňuje současně provést případnou dekompresi útlaku nervového kořene ve foramen.
Kim et al [7] v souboru 38 pacientů s istmickou spondylolistézou a foraminálně uloženým výhřezem dosahují za použití Gillovy procedury a transpedikulární stabilizace v kombinaci s mezitělovou fúzí technikou PLIF dvěma klecemi snížení VAS průměrně o pět stupňů jak v případě bolestí dolních končetin, tak v případě lumbalgií. V publikaci ale nejsou uváděny a tedy ani řešeny případné komplikace. Yehya [16] uvádí při porovnání metod TLIF za použití banánovité klece a PLIF za použití dvou pravoúhlých klecí u nízce dysplastické istmické spondylolistézy srovnatelné funkční výsledky, ve prospěch TLIF hovoří kratší operační čas i pobyt v nemocnici a signifikantně nižší procento komplikací. El‑ Masry et al [17] dosahují u souboru 30 pacientů s ithmickou spondylolistézou léčených technikou TLIF za použití šikmo zavedené pravoúhlé klece u 90 % procent pacientů výborných či uspokojivých funkčních výsledků (VAS 0–4), radiologicky nalézá u všech známky výborné či dobré fúze. Dle našeho bádání nebyl soubor pacientů s nízce dysplastickou istmickou spondylolistézou v kombinaci s foraminálně uloženým výhřezem řešený technikou TLIF s banánovitou klecí doposud publikován. Z českých autorů se technikou TLIF s banánovitou klecí u istmické spondylolistézy doposud zabývali Vaněk se Saurem [18], kteří dosáhli vynikajících výsledků vzniku mezitělové fúze, poněkud překvapivé je ale srovnávání dvou poměrně odlišných nozologických jednotek – istmické a degenerativní spondylolistézy. Přítomnost výhřezu meziobratlové ploténky u pacientů ve sledovaném souboru není udávána. U pacientů s degenerativní spondylolistézou jsou navíc výhody operačního přístupu skrze foramen u techniky TLIF relativně sporné, neboť je vzhledem k přítomné degenerativní stenóze páteřního kanálu takřka vždy prováděna parciální laminektomie a dekomprese a při již exponovaném páteřním kanálu lze mezitělovou fúzi jednoduše provádět technikou PLIF bez nutnosti resekce meziobratlového kloubu.
Při uložení pravoúhlé klece ve ventrální polovině meziobratlového prostoru lze, pokud je to nutné, dobře dosáhnout restaurace segmentální lordózy [19]. Při použití banánovité TLIF klece uložené ve ventrální polovině meziobratlového prostoru může být restaurace lordózy provedena ještě účinněji. Avšak při přílišně ventrálním uložení banánovité klece vyvstává riziko migrace, o němž se kazuisticky zmiňují Oh et al [20]. V několikatýdenním odstupu po implantaci banánovité klece zjistili její migraci ventrokaudálně mimo meziobratlový prostor a byli nuceni provést revizi z ventrálního operačního přístupu. Validitu sdělení však snižuje rozpor v tvrzení o použitém bilaterálním paramediálním transmuskulárním operačním přístupu a zjevná resekce kaudální části trnového výběžku spondylolytického obratle na uvedeném CT řezu, typická pro dekompresní operace a techniku PLIF prováděnou ze středního operačního přístupu. U istmické spondylolistézy vzhledem k větší instabilitě pohybového segmentu oproti prosté osteochondróze lze považovat riziko ventrální migrace klece za vyšší. Tormenti et al [21] například nalézají v souboru 531 pacientů operovaných většinově pro osteochondrózu technikou TLIF migraci klece pouze u 1,9 %. U istmické spondylolistézy může při resekci meziobratlové ploténky jednoduše dojít k poranění insuficientního předního podélného vazu a banánovité klece mají oproti podélně uloženým pravoúhlým klecím nižší předozadní stabilitu a k migraci mohou inklinovat, zvláště pokud není provedena repozice spondylolistézy a přední hrana kaudálního obratle se nachází dorzálněji.
Progrese lumbalgií po operaci u některých pacientů našeho souboru nutí k zamyšlení. Je pravděpodobné, že relativně větší operační trauma nutné pro otevřenou stabilizační operaci může hrát významnou roli u pacientů s náhle vzniklou radikulární symptomatologií, kteří v předoperačním období lumbalgiemi takřka netrpěli. Podle internetového hlasování na stránkách www.spineuniverse.com [22] by 36 % chirurgů v obdobném případě provádělo minimálně invazivní TLIF operaci, oproti 31 % hlásícím se k otevřené TLIF technice. Pouze 11 % chirurgů se klonilo ke Gillově proceduře. Dosavadní studie [23,24] ukazují při srovnání minimálně invazivních a otevřených TLIF operací signifikantně nižší krevní ztráty i délku pobytu v nemocnici u minimálně invazivní techniky, avšak shodné dlouhodobé výsledky spokojenosti pacientů. Přes zmíněné nesporné výhody a stoupající oblibu minimálně invazivních operačních přístupů bude pravděpodobně i do budoucna při rozhodování o způsobu vedení operačního přístupu hrát roli zejména erudice operatéra a zvyklosti pracoviště. Ve shodě s většinou hlasujících ale nepovažujeme Gillovu proceduru za nejlepší chirurgické řešení foraminálního výhřezu meziobratlové ploténky u istmické spondylolistézy, o čemž svědčí i nutnost reoperace čtvrtiny pacientů v Artsově souboru [9].
Závěr
Technika TLIF skýtá výhody eliminace rizika epidurálního jizvení či poranění durálního vaku spolu s úspěšností vzniku fúze srovnatelnou s ostatními technikami mezitělové fúze. Proto považujeme použití techniky TLIF v kombinaci s transpedikulární stabilizací u pacientů postižených nízce dysplastickou istmickou spondylolistézou s nově vzniklým jednostranným radikulárním drážděním způsobeným foraminálním výhřezem za optimální.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Přijetí k recenzi: 20. 1. 2015
Přijetí do tisku: 11. 6. 2015
MUDr. Jiří Šrámek
Klinika ProSpine
Mussinanstraße 6
943 27 Bogen
Německo
e-mail: jiri.sramek@spinesurgery.cz
Zdroje
1. Marchetti P, Bartolozzi P. Classification of spondylolisthesis as a guideline for treatment. In: Bridwell K, Dewald R, Hammerberg K (eds). Textbook of Spinal Surgery. 2nd ed. Philadelphia: Lippincott‑ Raven 1997: 1211– 1254.
2. Meyerding H. Spondylolisthesis. Surgical treatment and results. Surg Gynecol Obstet 1932; 54: 371– 377.
3. Barrey C, Jund J, Noseda O, Roussouly P. Sagittal balance of the pelvis‑ spine complex and lumbar degenerative disease: a comparative study of about 85 cases. Eur Spine J 2007; 16(9): 1459– 1467.
4. Mysliwiec L, Cholewicki J, Winkelpleck M, Eis G. MSU classification for herniated lumbar discs on MRI: toward developing objective criteria for surgical selection. Eur Spine J 2010; 19(7): 1087– 1093. doi: 10.1007/ s00586‑ 009‑ 1274‑ 4.
5. Lejeune J, Hladky J, Cotten A, Vinchon M, Christiaens J.Foraminal lumbar disc herniation. Experience with 83 patients. Spine 1994; 19(17): 1905– 1908.
6. MacMahon P, Taylor D, Duke D, Brennan D, Eustace S. Disc displacement patterns in lumbar anterior spondylolisthesis: contribution to foramina stenosis. Eur J Radiol 2009; 70(1): 149– 154. doi: 10.1016/ j.ejrad.2007.12.003.
7. Kim K, Chin D, Park J. Herniated nucleus pulposus in isthmic spondylolisthesis: higher incidence of foraminal and extraforaminal types. Acta Neurochir (Wien) 2009; 151(11): 1445– 1450. doi: 10.1007/ s00701‑ 009‑ 0411‑ 5.
8. Gill G, Manning J, White H. Surgical treatment of spondylolisthesis without spine fusion; excision of the loose lamina with decompression of the nerve roots. J Bone Jt Surg 1955; 37A(3): 493– 520.
9. Arts M, Pondaag W, Peul W, Thomeer R. Nerve root decompression without fusion in spondylolytic spondylolisthesis: long‑term results of Gill‘s procedure. Eur Spine J 2006; 15(10): 1455– 1463.
10. Grifka J, Möller J. Characteristics of an intervertebral disk herniation in spondylolisthesis. Z Orthop Grenzgeb 1991; 129(4): 362– 364.
11. Osterman K, Lindholm T, Laurent L. Late results of removal of the loose posterior element (Gill‘s operation) in the treatment of lytic lumbar spondylolisthesis. Clin Orthop Relat Res 1976; 117: 121– 128.
12. Poussa M, Tallroth K. Disc herniation in lumbar spondylolisthesis. Acta Orthop Scand 1993; 64(1): 13– 16.
13. Dehoux E, Fourati E, Madi K, Reddy B, Segal P. Posterolateral versus interbody fusion in isthmic spondylolisthesis: functional results in 52 cases with minimum follow‑up of 6 years. Acta Orthop Belg 2004; 70(6): 578– 582.
14. Krbec M. Přehled chirurgických technik – úvod. In: Suchomel P, Krbec M (eds). Spondylolistéza. Diagnostika a terapie. Praha: Galén 2007: 69– 79.
15. Ye Y, Xu H, Chen D. Comparison between posterior lumbar interbody fusion and posterolateral fusion with transpedicular screw fixation for isthmic spondylolithesis: a meta‑analysis. Arch Orthop Trauma Surg 2013; 133(12): 1649– 1655. doi: 10.1007/ s00402‑ 013‑ 1868‑ 5.
16. Yehya A. TLIF versus PLIF in management of low grade spondylolisthesis. Bull Alex Fac Med 2010; 46(2): 127– 133.
17. el‑ Masry M, Khayal H, Salah H. Unilateral transforaminal lumbar interbody fusion (TLIF) using a single cage for treatment of low grade lytic spondylolisthesis. Acta Orthop Belg 2008; 74(5): 667– 671.
18. Vaněk P, Saur K. Transforaminální lumbo‑ sakrální mezitělová fúze (TLIF) s instrumentací: prospektivní studie s minimálně 20měsíčním sledováním. Cesk Slov Neurol N 2007; 70/ 103(5): 552– 557.
19. Kwon B, Berta S, Daffner S, Vaccaro A, Hilibrand A, Grauer J et al. Radiographic analysis of transforaminal lumbar interbody fusion for the treatment of adult isthmic spondylolisthesis. J Spinal Disord Tech 2003; 16(5): 469– 476.
20. Oh H, Lee S, Hong S. Anterior dislodgement of a fusion cage after transforaminal lumbar interbody fusion for the treatment of isthmic spondylolisthesis. J Korean Neurosurg Soc 2013; 54(2): 128– 131. doi: 10.3340/ jkns.2013.54.2.128.
21. Tormenti M, Maserati M, Bonfield C, Gerszten P, Moossy J, Kanter A et al. Perioperative surgical complications of transforaminal lumbar interbody fusion: a single‑center experience. J Neurosurg Spine 2012; 16(1): 44– 50. doi: 10.3171/ 2011.9.SPINE11373.
22. Mobasser J. Minimally invasive TLIF for the treatment of radiculopathy. [online]. Available from URL: http:/ / www.spineuniverse.com/ professional/ case‑ studies/ mobasser/ minimally‑ invasive‑ tlif‑ treatment‑ radiculopathy?nocache=1.
23. Parker S, Mendenhall S, Shau D, Zuckerman S, Godil S,Cheng J et al. Minimally invasive versus open transforaminal lumbar interbody fusion for degenerative spondylolisthesis: comparative effectiveness and cost‑utility analysis. World Neurosurg 2014; 82(1– 2): 230– 238. doi: 10.1016/ j.wneu.2013.01.041.
24. Seng C, Siddiqui M, Wong K, Zhang K, Yeo W, Tan Set al. Five‑year outcomes of minimally invasive versus open transforaminal lumbar interbody fusion: a matched‑ pair comparison study. Spine 2013; 38(23): 2049– 2055. doi: 10.1097/ BRS.0b013e3182a8212d.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2015 Číslo 4
Nejčtenější v tomto čísle
- Léčba pudendální neuralgie – klinické zkušenosti po pěti letech
- Význam magnetické rezonance v diagnostice epilepsie
- Experimentální léčba poranění míchy
- Léčba foraminálního výhřezu meziobratlové ploténky u istmické spondylolistézy technikou TLIF

