Hodnocení bolesti operačních ran po angiochirurgických výkonech
Pain assessment of surgical wounds after angio-surgical interventions
Aim: The aim of the prospective study was to analyze the intensity of pain after surgery, perception of discomfort and post-operative pain, and the overall life feelings related to the intervention treatment.
Patients and methods: The sample comprised 76 patients who had been admitted and underwent a vascular surgical procedure of an abdominal aortic aneurysm / iliac aneurysm (21.05%), femoral/ popliteal aneurysm (23.68%), aortoiliac occlusive disease (3.95%), and infrainguinal occlusive disease (51.32%). The patients evaluated the pain intensity, discomfort of the pain, and the overall life feelings on a Visual Analogue Scale. The scale assessment was tested on 0 – 7th day post-operatively through the Fisher‘s exact test, the chi-squared test was used for the gender, age, diagnosis, surgery type, anesthesiology risk, comorbidity, and complications related to the surgical intervention. A 5% level of significance was used for the testing.
Results: When assessing the pain intensity, discomfort of pain, and the perception of overall life feelings, there was find a significant difference in relation with the type of the surgical intervention, diagnosis.
Conclusion: Pain management is an important part of post-operative care. A systematic pain assessment is necessary to manage the pain appropriately. The highest intensity of pain was measured in patients after redo surgery, the worst discomfort and overall feeling were recorded in patients after abdominal aortic/pelvic artery aneurysm resection, while the highest intensity of pain and the worst overall feeling were measured in the first postoperative days with decreasing tendency over the time.
Keywords:
vascular surgical procedure – pain assessment – post-operative pain – surgical wound
Authors:
P. Juřeníková 1; T. Novotný 2; R. Staffa 2; M. Krejčí 2
Authors‘ workplace:
Katedra ošetřovatelství a porodní asistence, LF MU, Brno
1; II. chirurgická klinika, Centrum cévních onemocnění, LF MU a FN u sv. Anny v Brně
2
Published in:
Cesk Slov Neurol N 2019; 82(Supplementum 1): 44-46
Category:
Original Paper
doi:
https://doi.org/10.14735/amcsnn2019S44
Overview
Cíl: Cílem prospektivní studie bylo zjistit intenzitu pooperační bolesti, vnímání nepříjemnosti pooperační bolesti a celkového životního pocitu v souvislosti s operační léčbou.
Soubor a metodika: Soubor tvořilo 76 pacientů, kteří byli přijati a podstoupili operační intervenci z důvodu aneuryzmatu břišní aorty / pánevní tepny (21,05 %), aneuryzmatu stehenní/ podkolení tepny (23,68 %), aortoilického okluzivního onemocnění (3,95 %) a infraguinálního okluzivního onemocnění (51,32 %). Pacienti hodnotili intenzitu bolesti, nepříjemnost bolesti a celkový životní pocit na Vizuální analogové škále. Hodnocení na škále bylo testováno pro 0. – 7. pooperační den Fisherovým exaktním testem, testem chí-kvadrát pro pohlaví, věk, diagnózu, typ operace, anesteziologické riziko, komorbidity související s operačním výkonem. Pro testování byla stanovena 5% hladina významnosti.
Výsledky: V hodnocení intenzity bolesti, nepříjemnosti bolesti a vnímání celkového životního pocitu byl zjištěn signifikantní rozdíl ve vztahu k typu operačního zákroku, diagnóze.
Závěr: Léčba bolesti je významnou součástí péče o pacienty s pooperační ránou. Pro adekvátní léčbu bolesti je nutné provádět systematické hodnocení bolesti. Nejhůře hodnotili intenzitu bolesti pacienti po revizních operacích, nepříjemnost bolesti a celkový životní pocit pacienti po resekci aneuryzmatu břišní aorty / pánevní tepny, přičemž nejhorší hodnocení bolesti a celkového životního pocitu uvedli pacienti v prvních dnech po operaci. Následně měly hodnoty klesající tendenci.
Tato práce byla podpořena z programového projektu Ministerstva zdravotnictví ČR s reg. č. 15 – 33437A „Vliv edukace na vybrané psychosomatické faktory u pacientů indikovaných k implantaci cévní protézy“. Veškerá práva podle předpisů na ochranu duševního vlastnictví jsou vyhrazena.
Klíčová slova:
hodnocení bolesti – bolest po operaci – operační rána – angiochirurgický výkon
Úvod
Intervence na tepenném systému jsou principiálně dvojího typu – endovaskulární a chirurgické. Předností endovaskulárních metod je menší periprocedurální morbidita, kratší pobyt v nemocnici, menší periprocedurální bolestivost, nevýhodou jsou především horší dlouhodobé výsledky. Nejčastěji jsou léčeny dvě základní skupiny onemocnění – ischemická choroba končetin a tepenná aneuryzmata. Ischemická choroba dolních končetin je onemocnění, kdy z důvodu zúžení nebo uzávěru tepen dochází k nedostatečnému zásobení tkání krví a kyslíkem pro pokrytí jejich potřeb. Důsledkem může být až odumírání jejich částí. Aneuryzma je rozšíření tepny na nejméně 1,5× očekávané normální velikosti. Důsledkem může být prasknutí aneuryzmatu a až život ohrožující krvácení nebo naopak jeho uzávěr s těžkou poruchou prokrvení zásobované části těla [1].
Chirurgický zákrok je vždy ve větší či menší míře spojen s bolestí a její léčba je významnou součástí pooperační péče. Některé studie poukazují na to, že přibližně 20 – 80 % pacientů po operaci trpí mírnou až těžkou pooperační bolestí a prevalence zůstává v posledních dvou desetiletích konzistentně vysoká [2,3]. Systematické hodnocení a dokumentace bolesti pomáhá přesně určit intenzitu a charakter bolesti u jednotlivých pacientů a nastavit účinnou léčbu [4,5]. K hodnocení bolesti lze užívat objektivizující škály. K nejčastěji používaným patří Vizuální analogová škála měření intenzity bolesti (Visual Analogue Scale – Intensity; VAS – I) [6], Vizuální analogová škála nepříjemnosti bolesti (Visual Analogue Scale – Unpleasantness; VAS – U) [7], Numerická vizuální analogová škála (Numeric Rating Scale; NRS) [8], zkrácená verze McGillského dotazníku bolesti (Short-form Mc Gill Pain Questionnaire; SFMPQ) [9].
Léčba bolesti má význam pro hojení ran. Bolest operačních ran vede ke změnám v neuroendokrinních a imunitních funkcích a řada studií prokazuje, že tyto dysregulace mohou přispívat k protrahovanému hojení ran [10 – 15].
Soubor a metodika
Kritériem pro zařazení pacientů do výzkumu bylo dosažení minimálně 24 bodů Mini Mental State Examination a splnění stanovených indikačních kritérií k operaci. S výzkumem souhlasila etická komise zdravotnického zařízení i všichni pacienti, kteří byli do výzkumu zařazení a byli informováni o účelech výzkumného šetření. Soubor tvořilo 76 pacientů, kteří byli přijati a podstoupili intervenční léčbu z důvodu aneuryzmatu břišní aorty / pánevní tepny 21,05 %, aneuryzmatu stehenní/ pokolenní tepny 23,68 %, aortoilického okluzivního onemocnění 3,95 % a infrainguinálního okluzivního onemocnění 51,32 % v období od března 2017 do listopadu 2018 na II. chirurgické klinice FN u sv. Anny v Brně. Pacienti hodnotili intenzitu bolesti, nepříjemnost bolesti a celkový životní pocit na Vizuální analogové škále na speciálně připraveném formuláři. Intenzita bolesti byla hodnocena minimálně 4× denně, nepříjemnost bolesti a celkový životní pocit byly hodnoceny 1× denně. Hodnota byla následně odečtena pomocí pravítka. Hodnocení bolesti na škále bylo testováno pro 0. – 7. pooperační den Fisherovým exaktním testem, testem chí-kvadrát pro pohlaví, věk, diagnózu, typ operace, anesteziologické riziko, komorbidity a komplikace související s operačním výkonem. Pro testování byla stanovena 5% hladina významnosti.
Výsledky
Výzkumu se zúčastnilo 22,37 % (n = 17) žen a 77,63 % (n = 59) mužů. Z celkového počtu 76 pacientů byl proveden u 19,74 % (n = 15) bypass v aorto-ilicko-femorální oblasti, u 32,90 % (n = 25) endarterektomie a plastika tepny, u 18,41 % (n = 14) infrainguinální bypass, u 7,90 % (n = 6) operační revize a u 21,05 % (n = 16) resekce aneuryzmatu a náhrada. Anesteziologickým rizikem dle American Society of Anesthesiologists bylo ve třídě 1 a 2 zařazeno 46,05 % (n = 35) pacientů a ve třídě 3 celkem 53, 95 % (n = 41) pacientů. Nejčastější komorbiditou byla hypertenze u 85,53 % (n = 65) pacientů, hyperlipidémie u 60,53 % (n = 46) pacientů, kuřáků bylo v souboru 35,53 % (n = 27), bývalých tzv. stop kuřáků 47,37 % (n = 36), diabetem mellitem trpělo 32,90 % (n = 25) pacientů. U 10,53 % (n = 8) pacientů se vyskytly komplikace hojení operačních ran (tab. 1).
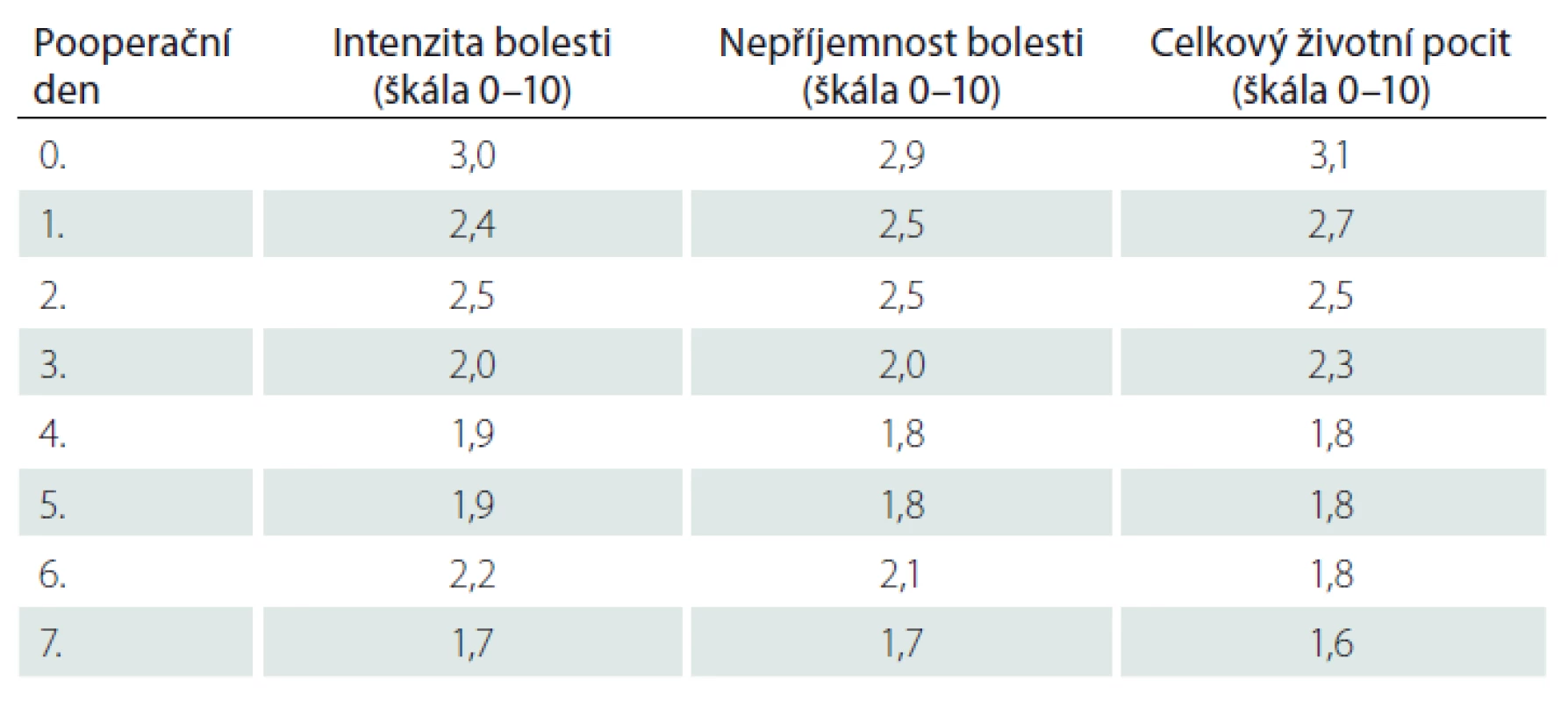
Šestý den se navýšily průměrné hodnoty intenzity a nepříjemnosti bolesti o 0,3 oproti předcházejícímu dni. Ke zvýšení hodnot bolesti došlo z důvodu zintenzivnění mobilizace a rehabilitace.
Signifikance byla zjištěna u hodnocení intenzity bolesti ve vztahu k důvodu operace ve 2. – 5. pooperační den (2. den p = 0,005; 3. den p = 0,000; 4. den p = 0,013; 5. den p = 0,000), přičemž intenzitu bolesti nejhůře hodnotili pacienti přicházející s aneuryzmatem břišní aorty / pánevní tepny. Signifikance byla zjištěna i u hodnocení intenzity bolesti ve vztahu k typu operace ve 2., 3. a 5. pooperační den (2. den p = 0,014; 3. den p = 0,000; 5. den p = 0,013). Nejhůře hodnotili intenzitu bolesti pacienti po revizních operacích.
Signifikance byla zjištěna u hodnocení nepříjemnosti bolesti ve vztahu k důvodu operace ve 2., 3. a 5. pooperační den (2. den p = 0,000; 3. den p = 0,000; 5. den p = 0,009), přičemž nepříjemnost bolesti nejhůře hodnotili pacienti přicházející k operaci z důvodu aortoilického okluzivního onemocnění. Signifikance byla zjištěna i u hodnocení nepříjemnosti bolesti ve vztahu k typu operace 1. – 3. a 5. pooperační den (1. den p = 0,047; 2. den p = 0,000; 3. den p = 0,001; 5. den p = 0,001), přičemž nejhůře hodnotili nepříjemnost bolesti pacienti po resekci aorty.
Signifikance byla zjištěna u hodnocení celkového životního pocitu ve vztahu k důvodu operace 1. – 3. a 5. pooperační den (1. den p = 0,033; 2. den p = 0,000; 3. den p = 0,006; 5. den p = 0,007), vnímání celkového životního pocitu nejhůře hodnotili pacienti přicházející s aneuryzmatem břišní aorty / pánevní tepny. Signifikance byla zjištěna i u hodnocení celkového životního pocitu ve vztahu k typu operace 2., 3. a 5. pooperační den (1. den p = 0,047; 2. den p = 0,000; 3. den p = 0,001; 5. den p = 0,001), přičemž nejhůře hodnotili nepříjemnost bolesti pacienti po resekci aneuryzmatu aorty.
Diskuze
Objevují se důkazy, že bolest hraje důležitou roli v pooperačním hojení ran, kdy bolest je klíčovou proměnnou v pooperačním zotavení [16]. Z těchto důvodů je nutno k léčbě bolesti přistupovat zodpovědně tak, aby byla bolest minimalizována. Případné nedostatečné zvládnutí pooperační bolesti ovlivňuje několik faktorů, a to zejména nedostatečně proškolený personál, nedostatečné znalosti ze strany sester a lékařů, neochotné postoje personálu k pacientům, strach z vedlejších účinků analgetik, nedostatek odpovědnosti při nesprávném hodnocení bolesti [17]. V našem výzkumu se průměrné hodnoty intenzity bolesti pohybovaly od 1,7 do 3,0 (na 10cm škále), přičemž nejhorší hodnocení intenzity bolesti uvedli pacienti v prvních dnech po operaci a následně měly hodnoty klesající tendenci a lze je považovat za uspokojivé. Jako rozhodující pro snížení intenzity bolesti se ukazuje četnost hodnocení bolesti pro získání informací, na jejímž základě se rozhodne o léčbě bolesti [18]. Optimální frekvence měření bolesti není známa a měla by záviset na individuálních potřebách pacienta. Důležité je, že intenzita bolesti se pravidelně vyhodnocuje pomocí standardizovaného měřicího nástroje [19]. V našem případě byla použita VAS – I a VAS – U a měření intenzity bolesti bylo realizováno minimálně 4× denně, což mělo vliv na rozhodnutí o léčbě bolesti. Naše zkušenosti s využitím škály VAS – I, VAS – U ukazují, že jsou vhodné pro identifikaci bolesti, přičemž určitou alternativou může být NRS. Zahraniční studie ukázala vysokou korelaci mezi NRS a VAS – I (rs = 0,84, p < 0,001) [20].
Závěr
Léčba bolesti je významnou součástí pooperační péče. Pro adekvátní léčbu bolesti je nutné provádět systematické hodnocení bolesti s frekvencí odpovídající individuální potřebě pacienta. V našem souboru nejhůře hodnotili intenzitu bolesti pacienti po revizních operacích, nepříjemnost bolesti a celkový životní pocit vnímali nejhůře pacienti po resekci aneuryzmatu břišní aorty / pánevní tepny, přičemž nejhorší hodnocení bolesti a celkového životního pocitu uvedli pacienti v prvních dnech po operaci a následně měly hodnoty klesající tendenci. Správná léčba bolesti přispívá k rychlejšímu hojení operačních ran.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Přijato k recenzi: 30. 6. 2019
Přijato do tisku: 11. 7. 2019
Mgr. Petra Juřeníková, Ph.D.
Ústav zdravotnických věd FHS UTB ve Zlíně
Štefánikova 5670, 760 01 Zlín
e-mail: jurenikova@utb.cz
Sources
1. Juřeníková P, Novotný T, Staffa R et al. Vybraná perioperační problematika cévněchirurgických pacientů. 1. vyd. Brno: Masarykova univerzita 2018.
2. Gan TJ, Habib TE, Miller W et al. Apfelbaum incidence, patient satisfaction, and perceptions of post-surgical pain: results from a US national survey. Curr Med Res Opin 2014; 30(1): 149 – 160. doi: 10.1185/ 03007995.2013.860019.
3. Gerbershagen HJ, Aduckathil S, van Wijck AJ et al. Meissner pain intensity on the first day after surgery: a prospective cohort study comparing 179 surgical procedures. Anesthesiology 2013; 118(4): 934 – 944. doi: 10.1097/ ALN.0b013e31828866b3.
4. Castle NG, Engberg J. Further examination of the influence of caregiver staffing levels on nursing home quality. Gerontologist 2008; 48(4): 464 – 476. doi: 10.1093/ geront/ 48.4.464.
5. Chapman RC, Donaldson WG, Davis JJ et al. Improving individual measurement of postoperative pain: the pain trajectory. J Pain 2011; 12(2): 257 – 262. doi: 10.1016/ j.jpain.2010.08.005.
6. Huskisson EC. Measurement of pain. Lancet 1974; 2 : 1127 – 1131. doi: 10.1016/ s0140-6736(74)90884-8.
7. Price DD, Harkins SW. The affective-motivational dimension of pain: a two stage model. Am Pain Soc J 1992; 1 : 229 – 239.
8. Childs JD, Piva SR, Fritz JM. Responsiveness of the numeric pain rating scale in patients with low back pain. Spine (Phila Pa 1976) 2005; 30(11): 1331 – 1334.
9. Knotek P, Šolcová I, Žalský M. Česká verze krátké formy Dotazníku bolesti McGillovy Univerzity: restandardizace. Bolest 2002; 5(3): 169 – 172.
10. Hlinková1 E, Nemcová J, Simová A et al. The factors of pressure ulcer’s healing in critically ill patients. Cesk Slov Neurol N 2018; 81/ 114 (Suppl 1): S13 – S18. doi: 10.14735/ amcsnn2018S13.
11. Glaser R, Kiecolt-Glaser JK, Marucha PT et al. Stress--related changes in proinflammatory cytokine production in wounds. Arch Gen Psychiatry 1999, 56(5): 450 – 456.
12. Kiecolt-Glaser JK, Marucha PT, Malarkey WB et al. Slowing of wound healing by psychological stress. Lancet 1995; 346(8984): 1194 – 1196. doi: 10.1016/ s0140-6736(95)92899-5.
13. Marucha PT, Kiecolt-Glaser JK, Favagehi M. Mucosal wound healing is impaired by examination stress. Psychosom Med 1998; 60(3): 362 – 365.
14. Padgett DA, Marucha PT, Sheridan JF. Restraint stress slows cutaneous wound healing in mice. BrainBehav Immun 1998; 12(1): 64 – 73. doi: 10.1006/ brbi.1997.0512.
15. Page GG, Ben-Eliyahu S. The immune-suppressive nature of pain. Semin Oncol Nurs 1997; 13(1): 10 – 15.
16. McGuire L, Heffner K, Glaser R et al. Pain and wound healing in surgical patients. Ann Behav Med 2006; 31(2): 165 – 172. doi: 10.1207/ s15324796abm3102_8.
17. Taylor A, Stanbury L. A review of postoperative pain management and the challenges. Curr Anaesth Crit Care 2009; 20(4): 188 – 194. doi: 10.1016/ j.cacc.2009.02.003.
18. van Dijk, WJ, Vervoort SC, van Wijck AJ et al. Postoperative patients’ perspectives on rating pain: a qualitative study. J Nurs Stud 2016; 53 : 260 – 269. doi: 10.1016/ j.ijnurstu.2015.08.007.
19. Meissner W, Coluzzi F, Fletcher D et al. Improving the management of post-operative acute pain: priorities for change. Curr Med Res Opin 2015; 31(11): 2131 – 2143. doi: 10.1185/ 03007995.2015.1092122.
20. Ahlers SJ, van Gulik L, van der Veen AM et al. Comparison of different pain scoring systems in critically ill patients in a general ICU. Crit Care 2008; 12(1): R15. doi: 10.1186/ cc6789.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2019 Issue Supplementum 1
-
All articles in this issue
- Znalosti a zvyklosti všeobecných sester v prevenci ran v souvislosti se zdravotnickými prostředky v intenzivní péči – dotazníkový průzkum
- Účinnost komprehenzivního managementu bolesti u obtížně se hojících ulcerací – protokol systematického review
- Podtlaková léčba u pacienta s dekubitem a paraplegií
- Využití podtlakové terapie k řešení ranných komplikací po angiochirurgických výkonech
- Mapování dekubitů a nehojících se ran v medicínském kurikulu
- Kvalita života pacientů s nehojící se ranou
- Hodnocení bolesti operačních ran po angiochirurgických výkonech
- Účinnost hyperbarické oxygenoterapie u obtížně se hojících ulcerací – meta-review
- Hyperbarická oxygenoterapie u obtížně se hojících ulcerací – mechanizmy účinku, současná evropská doporučení a kazuistika
- Využití svalového laloku v rekonstrukci recidivy ischiadického dekubitu
- Role oxidativního stresu v hojení ran – současné poznatky
- Multidisciplinární přístup v chirurgické léčbě dekubitů u pacientů s míšní lézí
- Rizikové faktory u pacientů s dekubity na chirurgickém oddělení
- Pilotní analýza počtu dekubitů – celostátní data v centrálním systému hlášení nežádoucích událostí
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Kvalita života pacientů s nehojící se ranou
- Znalosti a zvyklosti všeobecných sester v prevenci ran v souvislosti se zdravotnickými prostředky v intenzivní péči – dotazníkový průzkum
- Využití podtlakové terapie k řešení ranných komplikací po angiochirurgických výkonech
- Podtlaková léčba u pacienta s dekubitem a paraplegií
