Klinický standard pro farmakoterapii neuropatické bolesti
Guidelines for Pharmacotherapy of Neuropathic Pain
The guidelines were developed by a Task Force of the Czech Neurological Society and The Czech Pain Society. The major recommendations were adapted from the key international guidelines: The EFNS guidelines by Attal et al [6] and The guidelines of the Neuropathic Pain Special Interest Group – part of the The International Association for the Study of Pain by Dworkin et al [7]. Level of evidence of all recommendations was classified according to the EFNS classification by Brainin et al [10]. Recommendations were stratified as a treatment of the first, second and third lines, separately for painful polyneuropathies including diabetic polyneuropathy, trigeminal neuralgia, postherpetic neuralgia and other localised peripheral neuropathic pain, central pain, cancer neuropathic pain, HIV neuropathy, neuropathic pain with comorbidities, and recommended combinations of drugs. In addition, the entire process of pharmacological treatment has been defined, including the diagnosis of neuropathic pain, classification, characteristics and mechanisms of action of the drugs used for pharmacotherapy of neuropathic pain.
Key words:
neuropathic pain – pharmacotherapy – painful polyneuropathy – trigeminal neuralgia – postherpetic neuralgia
:
J. Bednařík 1,2; &; Z. Ambler 1–3,*; J. Opavský 2,4,*; O. Keller 1,2,*; R. Rokyta 4,**; R. Mazanec 1,**; J. Lejčko 4,***; J. Kozák 4,***; M. Suchý 5,****; M. Pátá 5,****; P. Kožený 5,****
:
& garant
; autor
*; konzultant
**; oponent
***; člen vývojového týmu
****; Neuromuskulární sekce ČNS ČLS JEP
1; Česká neurologická společnost ČLS JEP
2; Neurofarmakologická sekce ČNS ČLS JEP
3; Společnost pro studium a léčbu bolesti ČLS JEP
4; Národní referenční centrum
5
:
Cesk Slov Neurol N 2012; 75/108(1): 93-101
:
Treatment Standards
Klinický standard byl vyvinut pracovní skupinou České neurologické společnosti a Společnosti pro studium a léčbu bolesti. Hlavní doporučení byla adaptována z klíčových mezinárodních doporučení, vytvořených EFNS [6] a the Neuropathic Pain Special Interest Group – součásti The International Association for the Study of Pain [7]. Síla průkazu jednotlivých doporučení byla klasifikována podle systému EFNS [10]. Doporučení byla hierarchicky uspořádána jako doporučená léčba 1., 2. a 3. volby, a to odděleně pro bolestivé polyneuropatie včetně diabetické polyneuropatie, neuralgii trigeminu, postherpetickou neuralgii a další lokalizované periferní neuropatické bolesti, centrální neuropatickou bolest, nádorovou neuropatickou bolest, neuropatickou bolest asociovanou s HIV neuropatií, s komorbiditami, a jsou uvedeny vhodné kombinace léků. Klinický standard obsahuje rovněž definici celého procesu farmakoterapie neuropatické bolesti včetně diagnostiky neuropatické bolesti, klasifikace, charakteristik a mechanizmů účinků léků doporučovaných pro farmakoterapii neuropatické bolesti.
Klíčová slova:
neuropatická bolest – farmakoterapie – bolestivá polyneuropatie – neuralgie trigeminu – poastherpetická neuralgie
Základní informace o klinickém standardu (KS)
Zdůvodnění vývoje klinického standardu
Podle vyhlášení EFIC (The European Federation of International Association for the Study of Pain) je „bolest významným zdravotním problémem v Evropě“. Zatímco akutní bolest může být považována za symptom onemocnění či poranění, chronická bolest představuje specifický zdravotní problém, onemocnění „sui generis“ (citace Deklarace EFIC). Právě neuropatická bolest představuje velmi často refrakterní formu chronické bolesti.
Farmakoterapie neuropatické bolesti je i v současnosti neuspokojivá; signifikantní úlevy dosáhne pomocí farmakoterapie méně než polovina nemocných [1–3]. Jednotlivá doporučení zabývající se problematikou farmakoterapie neuropatické bolesti nejsou jednotná v názoru na optimální postup, což může být způsobeno heterogenitou syndromu neuropatické bolesti počínaje jeho definicí a diagnostikou, přes strategii léčby zaměřenou na etiologii nebo mechanizmus neuropatické bolesti, až po vyhodnocení výsledků jednotlivých studií a jejich chybění u určitých typů neuropatické bolesti.
Podle epidemiologických studií dosahuje prevalence neuropatické bolesti 6–8 % v populaci [4,5], a proto její farmakoterapie představuje kromě medicínského aspektu rovněž významný socioekonomický problém.
Předpokládaný standard chce dosáhnout zlepšení farmakoterapie neuropatické bolesti:
- sjednocením definice, charakteristik a diagnostiky neuropatické bolesti,
- stanovením optimálního postupu farmakoterapie neuropatické bolesti s přihlédnutím k její etiologii, mechanizmům a ekonomickým aspektům.
Způsob vývoje klinického standardu
Standard byl vytvořen členy České neurologické společnosti ČLS JEP ve spolupráci s dalšími odborníky Společnosti pro studium a léčbu bolesti ČLS JEP a dalších zainteresovaných odborných společností, za metodické pomoci a vedení pracovníků Národního referenčního centra a Institutu biostatistiky a analýz Masarykovy univerzity a s podporou projektu Interní grantové agentury MZ ČR (IGA, č. 10650-3).
Vědecké ověření klinického standardu
Autorský tým provedl výběr vhodných „vzorových“ zahraničních klinických doporučených postupů a využili jejich „major recommendations“ jako základ pro adaptaci tohoto KS do českých podmínek. Jako základ byly použity:
- Doporučení EFNS pro farmakoterapii neuropatické bolesti [6],
- Doporučení Neuropathic Pain Special Interest Group (NeuPSIG), součásti The International Association for the Study of Pain (IASP) pro farmakoterapii neuropatické bolesti [7],
- Doporučení EFNS pro hodnocení neuropatické bolesti [8],
- Doporučení The National Institute for Health and Clinical Excellence (NICE) pro farmakoterapii neuropatické bolesti nespecialisty [9].
Dále byly použity vědecké důkazy z dalších doporučení, metaanalýz publikovaných v Cochrane Library a odborných periodicích, jednotlivých studií a přehledných článků a přihlédnuto bylo k dosavadní klinické praxi v ČR v oblasti farmakoterapie neuropatické bolesti a jejímu organizačnímu, ekonomickému a legislativnímu rámci.
Klasifikace vydaných doporučení
Ke klasifikaci vydaných doporučení terapeutických intervencí byl použit systém doporučený EFNS Task Force [10] s modifikací dle SIGN [11].
Vymezení standardu
Obory, kterých se standard týká:
Hlavní obory: Neurologie; Algeziologie; Anesteziologie, resuscitace a intenzivní medicína; Paliativní medicína.
Ostatní obory: Všeobecný praktický lékař; Vnitřní lékařství – interna; Diabetologie.
Oblasti péče, kterých se klinický standard týká:
Léčba chronických stavů ambulatní a lůžková standardní
Skupina pacientů, kterých se klinický standard týká
Pacienti s klinickým syndromem neuropatické bolesti (NB), včetně bolesti smíšené s neuropatickou komponentou. Tento syndrom není samostatně definován v systému MKN-10, avšak doprovází řadu definovaných diagnóz.
Přehled klinických diagnóz provázených syndromem neuropatické bolesti je uveden v tab. 1.
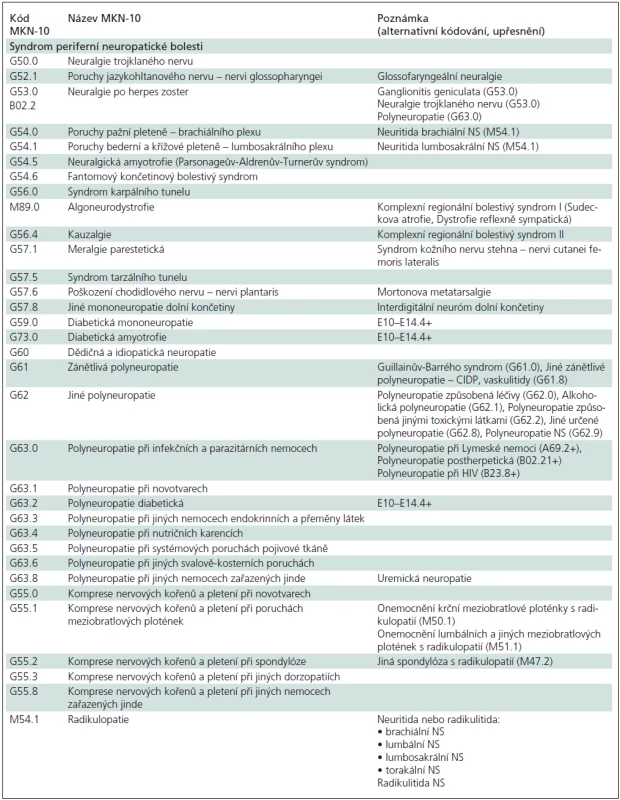
Nejvýznamnější komorbidity doprovázející syndrom neuropatické bolesti jsou shrnuty v tab. 2. Jde zejména o poruchy spánku a afektivní poruchy charakteru deprese a úzkosti.

V tab. 3 je uveden přehled léčiv doporučovaných pro léčbu neuropatické bolesti
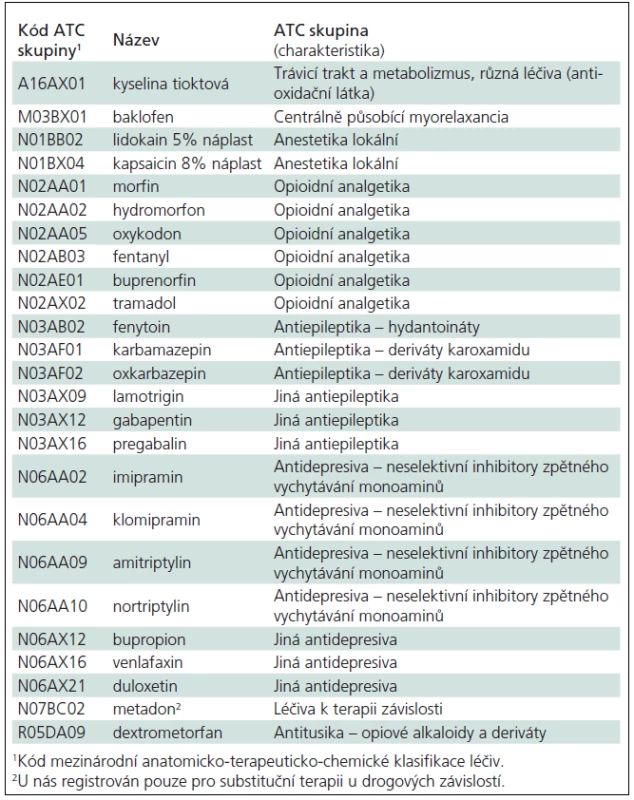
Přehled účinku léčiv doporučovaných k léčbě neuropatické bolesti je uveden v příloze 1.

Jedná se o zkrácenou verzi klinického standardu; plná verze je dostupná na www.czech-neuro.cz a http://kvalita.nrc.cz/standardy/#definitivni
1. Vymezení procesu péče
Hlavní proces péče je ta část procesu, kterou KS popisuje ve všech podrobnostech, ve kterém probíhají klíčové aktivity, které mají vliv na výsledek, ve kterém je spotřebována podstatná část zdrojů a ke kterému se vztahují významné statistiky a ukazatele.
Kritéria vymezující zahájení hlavního procesu
- Přítomnost neuropatické bolesti (NB) stanovená na základě klinického vyšetření lékařem – bez specializace v problematice bolesti (všeobecný praktický lékař, neurolog, specialista jiného oboru) nebo optimálně, zejména u komplikovaných případů, na základě splnění platných diagnostických kritérií NB [12] posouzených lékařem – specialistou na problematiku bolesti (neurolog, algeziolog).
- Intenzita, charakter a trvání NB či přítomnost komorbidit způsobující utrpení pacienta nebo snižující kvalitu jeho života, a tak opodstatňující zahájení farmakoterapie NB.
Kritéria vymezující ukončení hlavního procesu
- Ústup NB v důsledku spontánní remise primárního onemocnění či léze nebo účinné farmakoterapie a jejího následného ukončení.
- Volba nefarmakologického postupu léčby NB umožňujícího ukončení farmakoterapie.
2. Kvalifikační a technické požadavky na poskytovatele
Technické požadavky
Farmakoterapie NB nevyžaduje specifické vybavení, péče o pacienty probíhá na pracovištích splňujících požadavky na technické a věcné vybavení dle platné legislativy, zejména vyhlášky č. 134/1998 Sb., kterou se vydává seznam zdravotních výkonů s bodovými hodnotami v platném znění, a vyhlášky č. 221/2010 Sb., o požadavcích na věcné a technické vybavení zdravotnických zařízení.
Personální kvalifikační požadavky
Farmakoterapie NB se uskutečňuje ve většině případů ambulantně. Stanovení orientační (pracovní) diagnózy syndromu neuropatické bolesti a zavedení farmakoterapie může v nekomplikovaných případech provádět všeobecný praktický lékař či lékař jiné odbornosti nespecializovaný na problematiku bolesti (obvykle neurolog, případně diabetolog aj.), optimálně po konzultaci se specialistou na bolest (neurologem nebo algeziologem – algeziolog je absolvent nástavbové atestace z algeziologie – léčby bolesti).
Ověření diagnózy NB včetně stanovení její etiologie v případě nejasné diagnózy stejně jako vedení farmakoterapie NB v komplikovaných a refrakterních případech (neúčinnost léčby 1. volby, nežádoucí účinky, komorbidity) musí provádět specialista, zabývající se problematikou neuropatické bolesti. Jde obvykle o algeziologa nebo neurologa. V ČR je péče o nemocné s chronickou bolestí (nejen neuropatickou) soustředěna do ambulancí bolesti a multidisciplinárních center pro léčbu bolesti, kde spolupracují algeziologové, neurologové, psychologové, psychiatři, případně další specialisté. Seznam multidisciplinárních center pro léčbu bolesti zřízených na pracovištích akreditovaných MZ ČR je dostupný na http://www.pain.cz/home.php. Vzdělávání v oboru algeziologie probíhá na akreditovaných výukových centrech bolesti.
3. Popis nemoci a její začátek
Definice neuropatické bolesti
Jde o klinický syndrom, který je přítomen s různou prevalencí u nemocí a lézí periferní a centrální nervové soustavy. Původní definice neuropatické bolesti (definice International Association for the Study of Pain – IASP) [13] jako bolesti vyvolané nebo způsobené lézí či dysfunkcí nervového systému byla nahrazena novelizovanou definicí charakterizující neuropatickou bolest jako přímý důsledek léze nebo nemoci postihující somatosenzitivní systém [12]. Vzniká postižením zejména tenkých senzitivních nervových vláken o průměru < 7 µm (málo myelinizovaných typu A a nemyelinizovaných typu C – neuropatie tenkých vláken) a spino-thalamo-kortikální dráhy, které se významně podílejí na percepci bolesti. Vzhledem k předpokládaným odlišným mechanizmům je doporučováno zásadně odlišovat periferní a centrální neuropatickou bolest. Na rozdíl od nociceptivní bolesti nevyžaduje neuropatická bolest stimulaci nocisenzorů, i když současná stimulace může bolest zvýrazňovat. Termín neuralgie, resp. neuralgická bolest se používá pro bolest, nejčastěji záchvatového charakteru, v distribuční zóně senzitivního nervu.
Klinická charakteristika neuropatické bolesti
Neuropatická bolest je klinický syndrom, jehož součástí jsou kromě různých typů bolesti další příznaky senzitivní (pozitivní a negativní). Mohou být přítomné i další příznaky postižení periferního a centrálního nervového systému (motorické, autonomní) a přidružené komorbidity (afektivní poruchy, poruchy spánku).
Rozlišují se dva základní typy neuropatické bolesti: bolest spontánní a vyvolaná stimulací. Spontánní bolest může být jak kontinuální, tak intermitentní. Kontinuální spontánní bolest je přítomna trvale nebo převážnou část doby, i když její intenzita kolísá. Spontánní intermitentní bolest má epizodický charakter a typicky poměrně krátké trvání, když se dostaví. Často je paroxyzmální. Spontánní bolest zjistíme anamnesticky, zatímco vyvolanou bolest ozřejmí senzitivní stimulace během objektivního vyšetření citlivosti. Spontánní a vyvolaná bolest se často kombinují u téhož nemocného.
Spontánní neuropatická bolest je obvykle popisována jako pálivá, dále charakteru bolestivého chladu (mrazení), lancinující (ostrá řezavá nebo bodavá) a charakteru elektrických výbojů. Může být doprovázena dalšími dvěma typy spontánních senzitivních symptomů: paresteziemi a dysesteziemi.
Jako parestezie se označují abnormální senzitivní vjemy různého, ale nebolestivého charakteru, které vznikají spontánně nebo jsou vyvolané stimulem (obvykle jsou popisované jako brnění, mrtvění, svědění, píchání).
Dysestezie jsou rovněž spontánní nebo stimulem vyvolané pozitivní senzitivní vjemy, jsou však nemocným vnímány jako velmi nepříjemné až bolestivé.
Mezi neuropatické bolesti, které závisí na stimulaci nebo jsou vyvolány stimulací, patří alodynie a hyperalgezie. Alodynie je definována jako bolest vyvolaná podnětem, který normálně bolest nevyvolá. Hyperalgezie označuje zvýšenou citlivost a snížený práh k bolestivým stimulům nadprahové intenzity: bolestivý stimulus vyvolá bolest vyšší intenzity než je obvyklé. Dynamická alodynie může být vyvolána lehce se pohybujícím štětcem nebo smotkem vaty na kůži, statická alodynie lehčím tupým tlakem prstů nebo filamenta, termická alodynie může být vyvolána aplikací tepla nebo naopak chladu. Někdy se vyskytují „aftersensations“. Jde o těžko přeložitelný termín, který označuje přetrvávání bolesti i dalších pozitivních senzitivních symptomů i po odstranění stimulace.
Klasifikace neuropatické bolesti
Klasifikace založená na patofyziologických mechanizmech může být prakticky užitečná i s ohledem na léčbu, neboť jednotlivé léčebné postupy či lékové skupiny predilekčně ovlivňují jeden z těchto mechanizmů (viz příloha 4 – Patofyziologické mechanizmy neuropatické bolesti dostupná v plné verzi standardu).
Charakteristika jednotlivých klinických syndromů neuropatické bolesti, členěných dle anatomické lokalizace a etiologie, je uvedena v příloze 5 – Klinické syndromy neuropatické bolesti, dostupné v plné verzi standardu. Prvotní je vždy distribuce bolesti a anatomická lokalizace (postižení periferního nebo kraniálního nervu, plexu, míšního kořene), systémové vícečetné postižení (např. u polyneuropatií) nebo postižení CNS. Vlastní příčiny léze mohou být rozličné, např. trauma, infekce, toxické vlivy, metabolické aj.
4. Proces péče
Klinický obraz při vzniku onemocnění
Viz odstavec Klinická charakteristika neuropatické bolesti a příloha 5 – Klinické syndromy neuropatické bolesti, dostupné v plné verzi standardu.
Diagnostika a diferenciální diagnostika
Diagnostika je založena na klinickém obrazu (anamnéze, klinickém vyšetření) a provedení paraklinických konfirmačních testů.
V roce 2008 byl společně s novou definicí neuropatické bolesti publikován skupinou pro neuropatickou bolest mezinárodní asociace pro studium bolesti (The Special Interest Group on Neuropathic Pain [NeuPSIG] of the International Association for the Study of Pain [IASP]) [12] a následně podpořen Doporučením EFNS [8] návrh nových diagnostických kritérií neuropatické bolesti umožňující odstupňování diagnostické spolehlivosti do tří stupňů: jistá, pravděpodobná a možná diagnóza
Diagnostická kritéria neuropatické bolesti
- Charakter a distribuce bolesti odpovídající neuropatické bolesti.
- Přítomnost léze nebo nemoci postihující periferní nebo centrální somatosenzitivní systém a relevantní pro vznik neuropatické bolesti.
- Průkaz přítomnosti pozitivních a negativních senzitivních příznaků postihujících některou ze senzitivních modalit přenášených somatosenzitivním systémem a odpovídajících základnímu onemocnění či lézi.
- Průkaz etiologicky relevantní choroby nebo léze somatosenzitivního systému v distribuci odpovídající bolesti pomocí konfirmačních testů.
Kritéria 1 a 2 jsou zjišťována anamnesticky, kritérium 3 pomocí klinického vyšetření a paraklinických konfirmačních testů a kritérium 4 pomocí paraklinických konfirmačních testů. Pozitivita kritéria 1 a 2 odpovídá možné diagnóze neuropatické bolesti, pozitivita 1., 2., a 3. nebo 4. kritéria diagnóze pravděpodobné a pozitivita všech kritérií (1.–4.) diagnóze jisté.
Pro neuropatický charakter bolesti svědčí, kromě klidové a zejména paroxyzmální spontánní bolesti a bolesti vyvolané i přítomnost dalších pozitivních senzitivních symptomů, současná přítomnost negativních senzitivních symptomů (hypestezie, anestezie, zejména algické a termické), ale i dalších motorických, autonomních, případně i dalších příznaků objektivní léze periferního nebo centrálního nervového systému, a to ve stejné, anatomicky definované inervační oblasti odpovídající distribuci neuropatické bolesti.
Mezi deskriptory nejčastěji používané pacienty k popisu pozitivních senzitivních symptomů u syndromu neuropatické bolesti patří:
- pálivá bolest („burning feet“),
- bolestivý chlad („painful cold“),
- pocit elektrických výbojů („electric shocks“),
- brnění („tingling“),
- mravenčení („pins and needles“),
- tupost („numbness“),
- svědění („itching“).
Byly vyvinuty dotazníkové skríningové testy založené na přítomnosti těchto typických deskriptorů (některé v kombinaci s jednoduchým klinickým testováním) s cílem umožnit rychlou a objektivní identifikaci neuropatické bolesti:
- The Leeds Assessment of Neuropathic Symptoms and Signs (LANSS) Pain Scale [14] a jeho zkrácená varianta s-LANSS [15],
- Neuropathic Pain Questionnaire – NPQ [16],
- „Douleur Neuropathique en 4 questions“ – DN4 [17],
- PainDETECT [18],
- ID-Pain [19].
Tyto testy vykázaly vysokou a srovnatelnou validitu v diskriminaci neuropatické a nociceptivní bolesti [20]. Dále existuje několik dotazníkových testů zaměřených na hodnocení kvality a intenzity neuropatické bolesti – Neuropathic Pain Scale [21], Pain Quality Assessment Scale (Jensen et al, 2006) [22] a Neuropathic Pain Symptom Inventory (Bouhassira et al, 2004) [23]. Žádný z těchto skríningových testů pro diagnostiku a hodnocení intenzity neuropatické bolesti nebyl dosud validován v českém jazyce.
Základní léčba
Algoritmus farmakoterapie neuropatické bolesti je ve většině významných doporučení konstruován diferencovaně pro jednotlivé nejvýznamnější skupiny onemocnění a klinických stavů klasifikovaných dle jejich etiologie, i když lze předpokládat, že efekt farmakoterapie bude spíše závislý na patofyziologickém mechanizmu NB, než na etiologii vedoucí k NB. Některá doporučení (např. Doporučení IASP) [7] však formulují doporučení pro farmakoterapii NB obecně, bez vztahu k etiologii.
V rámci těchto doporučení (ať už stratifikovaně dle etiologie nebo obecně) jsou léky seřazeny hierarchicky podle jejich předpokládaného benefitu a rizika na léky 1., 2. a 3. volby.
Ve stávajícím doporučení jsme se přidrželi stratifikovaného doporučení podle etiologie použitého i v nejnovějším doporučení EFNS [6].
Celý proces farmakoterapie NB
Lze jej schematicky rozdělit do několika fází:
- Diagnóza syndromu neuropatické bolesti včetně stanovení jeho etiologie;
- Zahájení kauzální léčby zaměřené na příčinu NB (pokud byla etiologie zjištěna a kauzální léčba je možná);
- Rozhodnutí o zahájení symptomatické farmakoterapie NB: léčba je vhodná v případě, když intenzita NB je pacientem vnímaná jako alespoň střední intenzity, způsobuje utrpení pacienta nebo snižuje kvalitu jeho života;
- Volba vhodného léku 1. volby s přihlédnutím k etiologii a komorbiditám;
- Zhodnocení efektu léčby pomocí některé z validovaných škál a s přihlédnutím k jejím nežádoucím účinkům;
- V případě neúčinnosti zavedené léčby (obvykle < 30% redukce intenzity bolesti) zvolit další lék 1. nebo další volby;
- V případě částečné účinnosti zavedené léčby (intenzita bolesti zůstává ≥ 4/10) přidat ke stávající medikaci další lék 1. nebo další volby;
- V případě účinnosti zavedené léčby (intenzita bolesti poklesla na ≤ 3/10) a její dobré snášenlivosti v této léčbě pokračovat;
- V případě neúčinnosti farmakoterapie nebo neakceptovatelných nežádoucích účinků zvážit možnosti nefarmakologické léčby NB;
- V případě účinné farmakoterapie NB je nutné periodicky přehodnocovat nutnost jejího pokračování (s přihlédnutím k předpokládanému přirozenému průběhu a prognóze primárního onemocnění či léze) a při příznivém průběhu se pokusit léčbu ukončit.
Očekávaný výsledný stav a prognóza
Výslednými stavy po zavedení symptomatické farmakoterapie NB jsou:
- Ústup NB nebo její minimální intenzita (orientačně ≤ 3/10 NRS), která nevede k významnému zhoršení kvality života, a to po ukončení farmakoterapie (minimálně 6 měsíců bez léčby);
- Ústup NB nebo její minimální intenzita (orientačně ≤ 3/10 NRS), která nevede k významnému zhoršení kvality života, a to při udržovací farmakoterapii;
- Přetrvávání NB větší než minimální intenzity (≥ 4/10 NRS), která nevede k významnému zhoršení kvality života, a to při udržovací farmakoterapii;
- Přetrvávání NB větší než minimální intenzity (> 4/10 NRS), která vede k významnému zhoršení kvality života a k indikaci nefarmakologických léčebných postupů.
prof. MUDr. Josef Bednařík, CSc.
Neurologická klinika
LF MU a FN Brno
Jihlavská 20
625 00 Brno
e-mail: jbednar@fnbrno.cz
Vytvořeno s podporou projektu Interní grantové agentury MZ ČR (projekty č. 10650-3 a NS 9667-4).
Schváleno výborem České neurologické společnosti ČLS JEP dne 23. 11. 2011.
Sources
1. Dworkin RH, Backonja M, Rowbotham MC, Allen RR, Argoff CR, Bennett GJ et al. Advances in neuropathic pain: diagnosis, mechanisms, and treatment recommendations. Arch Neurol 2003; 60(11): 1524–1534.
2. Finnerup NB, Otto M, McQuay HJ, Jensen TS, Sindrup SH. Algorithm for neuropathic pain treatment: an evidence based proposal. Pain 2005; 118(3): 289–305.
3. Attal N, Cruccu G, Haanpää M, Hansson P, Jensen TS, Nurmikko T et al. EFNS guidelines on pharmacological treatment of neuropathic pain. Eur J Neurol 2006; 13(11): 1153–1169.
4. Torrance N, Smith BH, Bennett MI, Lee AJ. The epidemiology of chronic pain of predominantly neuropathic origin. Results from a general population survey. J Pain 2006; 7(4): 281–289.
5. Bouhassira D, Lantéri-Minet M, Attal N, Laurent B, Touboul C. Prevalence of chronic pain with neuropathic characteristics in the general population. Pain 2008; 136(3): 380–387.
6. Attal N, Cruccu G, Baron R, Haanpää M, Hansson P, Jensen TS, Nurmikko T. EFNS guidelines on pharmacological treatment of neuropathic pain: 2009 revision. Eur J Neurol 2010; 17(9): 1113–1123.
7. Dworkin RH, O‘Connor AB, Backonja M, Farrar JT, Finnerup NB, Jensen TS et al. Pharmacologic management of neuropathic pain: evidence-based recommendations. Pain 2007; 132(3): 237–251.
8. Cruccu G, Sommer C, Anand P, Attal N, Baron R, Garcia-Larrea L et al. EFNS guidelines on neuropathic pain assessment: revised 2009. Eur J Neurol 2010, 17(8): 1010–1018.
9. National Institute for Health and Clinical Excellence. Neuropathic pain: the pharmacological management of neuropathic pain in adults in non-specialist settings. London: National Institute for Health and Clinical Excellence 2010. Available from: www.nice.org.uk/CG96.
10. Brainin M, Barnes M, Baron JC, Gilhus NE, Hughes R, Selmaj K et al. Guideline Standards Subcommittee of the EFNS Scientific Committee. Guidance for the preparation of neurological management guidelines by EFNS scientific task forces – revised recommendations. Eur J Neurology 2004; 11(9): 577–581.
11. Bednařík J, Voháňka S, Ehler E, Amber Z, Piťha J, Veckovský J et al. Standard pro léčbu pacientů s autoimunitními nervosvalovými onemocněními intravenózním lidským imunoglobulinem a plazmaferézou. Cesk Slov Neurol N 2010; 73/106(5): 579–589.
12. Treede RD, Jensen TS, Campbell JN, Cruccu G, Ostrovsky JO, Griffin JW et al. Neuropathic pain. Redefinition and a grading system for clinical and research purposes. Neurology 2008; 70(18): 1630–1635.
13. Merskey H, Bogduk N. Classification of chronic pain: descriptions of chronic pain syndromes and definitions of pain terms. 2nd ed. Seattle: IASP Press 1994.
14. Bennett MI. The LANSS Pain Scale: the Leeds assessment of neuropathic symptoms and signs. Pain 2001; 92 : 147–157.
15. Bennett MI, Smith BH, Torrance N, Potter J. The S-LANSS score for identifying pain of predominantly neuropathic origin: validation for use in clinical and postal research. J Pain 2005; 6(3): 149–158.
16. Krause SJ, Backonja MM. Development of a neuropathic pain questionnaire. Clin J Pain 2003; 19(5): 306–314.
17. Bouhassira D, Attal N, Alchaar H, Boureau F, Bruxelle J, Cunin G et al. Comparison of pain syndromes associated with nervous or somatic lesions and development of a new neuropathic pain diagnostic questionnaire (DN4). Pain 2005; 114(1–2): 29–36.
18. Freynhagen R, Baron R, Gockel U, Tölle T. PainDetect: a new screeing questionnaire to detect neuropathic components in patients with back pain. Curr Med Res Opin 2006; 22(10): 1911–1920.
19. Portenoy R. Development and testing of a neuropathic pain screening questionnaire: ID Pain. Curr Med Res Opin 2006; 22(8): 1555–1565.
20. Bennett MI, Attal N, Backonja MM, Baron R, Bouhassira D, Freynhagen R et al. Using screening tools to identify neuropathic pain. Pain 2007; 127(3): 199–203.
21. Galer BS, Jensen MP. Development and preliminary validation of a pain measure specific to neuropathic pain: the Neuropathic Pain Scale. Neurology 1997; 48(2): 332–338.
22. Jensen MP, Friedman M, Bonzo D, Richards P. The validity of the neuropathic pain scale for assessing diabetic neuropathic pain in a clinical trial. Clin J Pain 2006; 22(1): 97–103.
23. Bouhassira D, Attal N, Fermanian J, Alchaar H, Gautron M, Masquelier E et al. Development and validation of the neuropathic pain symptom inventory. Pain 2004; 108(3): 248–257.
Labels
Anaesthesiology, Resuscitation and Inten Paediatric neurology Surgery Neurosurgery Neurology Orthopaedics Nurse Traumatology Trauma surgeryArticle was published in
Czech and Slovak Neurology and Neurosurgery

2012 Issue 1
-
All articles in this issue
- Vertebroplasty – Treatment Option for Structurally Insufficient Vertebras
- Multimodal Imaging with Simultaneous EEG-fMRI
- Sonothrombolysis – Mechanisms of Action and its Use in the Treatment of Stroke
- Fiber Dissection Technique of the Tracts of the Lateral Aspects of the Hemisphere
- Variability of Angiotensinogen and Susceptibility to Multiple Sclerosis
- Carpal Tunel Syndrome and Neurosurgeon – Experience after 2,200 Surgeries
- Visual Functions in Premature Children with Perinatal Brain Injury
- Neurological Occupational Diseases in the Czech Republic in 1994–2009
- Recanalization of Acute Occlusions of Cerebral Arteries Using a Retrievable Stent
- Paraneoplastic Polymyositis – a Case Report
- Guillain-Barré Syndrome in a Patient with a Renal Carcinoma – a Case Report
- Diagnostically Specific Findings in Posturography – Two Case Reports
- Guidelines for Pharmacotherapy of Neuropathic Pain
- Diabetes and Schizophrenia
- Paediatric Intracranial Aneurysms
- Accuracy of Prehospital Diagnosis of Stroke
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Vertebroplasty – Treatment Option for Structurally Insufficient Vertebras
- Carpal Tunel Syndrome and Neurosurgeon – Experience after 2,200 Surgeries
- Guillain-Barré Syndrome in a Patient with a Renal Carcinoma – a Case Report
- Guidelines for Pharmacotherapy of Neuropathic Pain


