Aktualita z kongresu EAN 2021
Authors:
prof. MUDr. Ivana Štětkářová, CSc.; Mha Mha; Fean
Authors‘ workplace:
3. LF UK a FNKV, Praha
; Neurologická klinika
Published in:
Cesk Slov Neurol N 2021; 84/117(4): 422-424
Category:
Symposium News
Léčba migrény ve světě evidence-based medicine
Satelitní sympozium podpořené společností Novartis shrnulo dosavadní poznatky o účinnosti a bezpečnosti anti-CGRP monoklonální protilátky erenumabu a věnovalo se otázkám profylaktické léčby záchvatů migrény.
Migréna je sice benigní onemocnění, celosvětově je však jednou z nejčastějších příčin omezeného pracovního a společenského fungování a třetí nejčastější příčinou snížení kvality života u mužů a žen mladších 50 let.
Prof. Peter Goadsby (King’s College London, Velká Británie) připomněl data ze dvou amerických studií, která dobře ilustrují rezervy v současné klinické praxi.
V prospektivní studii American Migraine Prevalence and Prevention (AMPP), zahrnující přes 162 500 jedinců z běžné populace, byla odhalena téměř 12% roční prevalence migrény, u třetiny šlo o ≥ 3 migrenózní dny v měsíci (MMD). Účinek z podávání profylaktické léčby by mělo minimálně 39 % z nich, ale reálně ji užívalo jen 13 %.
Druhá prospektivní studie – Observational Survey of the Epidemiology, Treatment and Care of Migraine (OVERCOME) – proběhla formou internetového šetření mezi cca 18 000 pacienty s migrénou diagnostikovanou podle mezinárodní klasifikace International Classification of Headache Disorders (ICHD-3). Kolem 28 % uvádělo ≥ 4 MMD, byli tedy vhodnými kandidáty na profylaktickou léčbu.
Skutečnost byla ovšem diametrálně odlišná, jak vyplynulo po vyhodnocení tří na sebe navazujících kroků, jejichž kompletní dokončení je podmínkou správného managementu léčby:
1) aktivně s bolestmi hlavy vyhledat lékařskou péči (splnilo 69 % účastníků),
2) mít stanovenou diagnózu migrény (splnilo 80 % z těch, kteří v předchozím kroku aktivně vyhledali lékaře),
3) mít předepsanou léčbu (splnilo 28 % z těch, kterým byla v předchozím kroku stanovena diagnóza). V celé sledované populaci osob s migrénou byla lékařem předepsána léčba jen v 15 % případů.
Snášenlivost léčby před anti-CGRP a adherence k ní
Jak konstatovala prof. Cristina Tassorelliová (Università di Pavia, Itálie), do příchodu monoklonálních protilátek ovlivňujících aktivitu peptidu „calcitonin gene-related peptid“ (CGRP) byla obtížně řešitelným problémem nedostatečná účinnost perorálních léků k prevenci migrény (oral migraine preventive medication; OMPM), řada jejich nežádoucích účinků a v důsledku toho i nízká adherence pacientů k léčbě.
Např. podle publikace autorů Hepp et al [1] setrvává na profylaktické léčbě migrény antidepresivy, antihypertenzivy nebo antikonvulzivy po půl roce 26 % pacientů a po roce již jen 17 %.
Ve studii Assessment of TolerabiliTy and Effectiveness in MigrAINe Patients using Preventive Treatment (ATTAIN) (n = 234) 23,9 % pacientů změnilo po měsíci léčbu bez konzultace se svým lékařem a 49,6 % ji změnilo minimálně jednou v průběhu 6 měsíců. Nejčastější zahajující léčbou při vstupu do studie ATTAIN byly topiramát (50,6 % ještě neléčených pacientů / 24,3 % již léčených pacientů), tricyklická antidepresiva (17,7/14,3 %), betablokátory (11/11,4 %), onabotulotoxin A (5,5/21,4 %) a gabapentin (3,7/4,3 %). Celkem 28,2 % pacientů v průběhu studie ATTAIN zcela ukončilo léčbu, u 28,5 % došlo ke snížení frekvence podávání léčiva (u 15,7 % naopak ke zvýšení frekvence) nebo ke snížení jeho dávky a 27,6 % vysazovalo užívání na den či déle. Nejčastějším důvodem pro ukončení léčby byly nežádoucí účinky (59,1 %), snížení frekvence podávání nebo dávky léčiva (41,6 %) i vysazení na den či déle (33,7 %).
Orlando et al [2] publikovali data získaná od 12 894 pacientů s migrénou, kteří pocházeli z jednoho italského regionu. V profylaxi nejčastěji užívali antikonvulziva (31,7 %), antagonisty serotoninu (19,9 %), antidepresiva (18,7 %), topiramát (17,4 %) a betablokátory (8,4 %). Více než jeden lék měla předepsána 4 % sledovaných pacientů. Po roce setrvávalo na původní léčbě 26,2 % pacientů, naopak 46,4 % jich léčbu ukončilo (v mediánu 103 dnů), 31 % léčbu přerušilo a znovu zahájilo (v mediánu 46 dnů) a 22,6 % přestoupilo na jinou léčbu (v mediánu 98 dnů).
Studie HER-MES: první přímé srovnání erenumabu s topiramátem
Erenumab je podle souhrnu údajů o léčivém přípravku (summary of product characteristics; SPC) humánní monoklonální protilátka, která se váže na CGRP. Tento receptor se nachází v místech relevantních pro patofyziologii migrény, jako je ganglion trigeminale. Erenumab specificky soutěží o vazebné místo s CGRP a současně nevykazuje významnou aktivitu vůči jiným receptorům z kalcitoninové skupiny.
Vedle erenumabu existují i tři další anti-CGRP monoklonální protilátky (eptinezumab, fremanezumab a galcanezumab), které se vážou přímo na protein CGRP.
Prof. Uwe Reuter (Charité – Universitätsmedizin, Berlín) připomněl recentně publikované výsledky 5letého otevřeného sledování pacientů z randomizované klinické studie fáze 2 [3]. Vstupně měli průměrně 8,7 MMD, s erenumabem bylo dosaženo průměrného snížení o 5,3 MMD. U 35,5 % pacientů došlo ke snížení počtu MMD o 100 %, u 47,1 % o ≥ 75 % a u 71 % o ≥ 50 %. Po podání erenumabu se zlepšila kvalita života hodnocená standardizovaným dotazníkem Headache Impact Test (HIT-6). Průměrná vstupní hodnota skóre testu HIT-6 byla 60,1. Po 5 letech léčby erenumabem činilo průměrné snížení o 10,6 bodů, přičemž klinicky relevantního snížení o ≥ 5 bodů dosáhlo 73 % pacientů. Po dobu 5 let léčby erenumabem nebyla zaznamenána vyšší incidence nežádoucích účinků, vč. těch závažných nebo vedoucích k ukončení léčby.
Prof. Reuter zároveň uvedl, že daná léčba je sice nákladná, ale z hlediska zdrojů určených na zdravotnictví je výhodná. Podle dat z reálné klinické praxe se po podávání erenumabu statisticky významně snížil počet návštěv u lékaře, a to nejen z důvodů obtíží souvisejících s migrénou. Podobné výsledky byly dosaženy i v případě návštěv u neurologa a na pohotovosti (s výjimkou návštěvy pohotovosti s akutním záchvatem migrény, kde nebyla dosažena statistická významnost).
V sekci „late breaking news“ byly na letošním kongresu European Academy of Neurology (EAN) 2021 prezentovány výsledky randomizované, dvojitě zaslepené studie Head-to-head Study of Erenumab Against Topiramate in Patients With Episodic and Chronic Migraine (HER-MES), prvního přímého head-to-head srovnání erenumabu s topiramátem v profylaxi migrény. Bylo zařazeno 777 dospělých pacientů s minimem 4 MMD, kteří nebyli dosud preventivně léčeni nebo u kterých selhaly až tři různé perorální profylaktické léky (s výjimkou topiramátu) nebo pro ně nebyly vhodné.
Účastníci byli randomizováni k podávání buď erenumumabu subkutánně (70 mg, nebo 140 mg podle volby zkoušejícího) plus placeba perorálně, nebo k maximální tolerované dávce perorálního topiramátu (50–100 mg) s placebem subkutánně. Průměrný věk zařazených pacientů byl 40,7 roku. Od prvních příznaků migrény u nich uplynulo průměrně 21,9 roku. V průměru měli 10,3 MMD a 59,9 % nemělo žádnou předchozí profylaktickou léčbu. Studie trvala 24 týdnů a navazovalo na ni prodloužené 30měsíční sledování. Primárním cílem byla snášenlivost léčby hodnocená mírou ukončení kvůli nežádoucím účinkům. Sekundárním cílem bylo snížení počtu MMD minimálně o 50 % v průběhu posledních 3 měsíců.
Ve studii HER-MES bylo dosaženo během dvojitě zaslepené fáze obou stanovených cílů. Léčbu ukončilo 10,6 % pacientů ve skupině s erenumabem vs. 38,9 % s topimarátem (poměr šancí OR 0,19; p < 0,001). Ukončení léčby z důvodů nežádoucích účinků bylo tedy téměř čtyřnásobně častější ve skupině s topiramátem proti erenumabu. Minimální 50% redukce MMD dosáhlo 55,5 % pacientů s erenumabem vs. 31,2 % s topiramátem (odds ratio [OR] 2,76; p < 0,001). Pacienti s erenumabem měli téměř trojnásobně vyšší šanci snížit počet MMD o více než 50 %.
Výzkumná analýza se zaměřila na udržení kvality života hodnocené standardizovanými dotazníky HIT-6 a 36-Item Short Form Health Survey (SF-36). Rozdíl ve změně skóre HIT-6 oproti výchozímu stavu činil 3,16 bodu ve prospěch erenumabu (p < 0,001). Při hodnocení podle SF-36 byl rozdíl ve prospěch erenumabu oproti topiramátu o 1,86 bodu ve fyzické doméně a o 2,19 bodu v mentální doméně (p < 0,001 pro oba).
Na cestě ke změně paradigmatu léčby
Prof. Tassorelliová se věnovala některým dalším potřebám profylaktické léčby migrény, při jejichž řešení se otevírá prostor pro podávání anti-CGRP monoklonálních protilátek.
Problematické je např. nadužívání léků proti bolestem hlavy. Aktuální doporučení EAN hovoří o tom, že pacienti by měli být poučeni o souvislostech mezi častým užíváním léků na akutní bolest hlavy a rizikem jejich nadužívání s cílem omezit jejich podávání.
Aby se zabránilo nadužívání akutních léků, měla by být u vhodných pacientů s chronickou formou migrény zahájena preventivní léčba bolesti hlavy topiramátem, onabotulotoxinem A nebo monoklonálními protilátkami proti CGRP či proti receptoru CGRP.
Další výzvou je změna fenotypu migrény z chronické do epizodické formy. Data z reálné klinické praxe [4] ukazují, že po 6měsíční léčbě erenumabem v kohortě 91 pacientů s chronickou migrénou (≥ 15 MMD) jich více než dvě třetiny změnily fenotyp své migrény na epizodickou formu – z toho 23,1 % s vysokou frekvencí záchvatů (8–14 MMD), 28,6 % se střední frekvencí záchvatů (4–7 MMD) a 16,5 % s nízkou frekvencí záchvatů (0–3 MMD).
Prof. Tassorelliová odkázala i na data z recentně publikované studie [5] ohledně dlouhodobého udržení konverze do epizodické formy migrény. Ze 181 pacientů s chronickou migrénou léčených erenumabem 120 osob změnilo fenotyp na epizodickou formu migrény – z toho 92 ve skupině s iniciálním účinkem a dalších 28 ve skupině s pozdnějším účinkem (obr. 1).
Fig. 1. Persistent reversion from chronic to episodic migraine with long-term erenumab treatment.
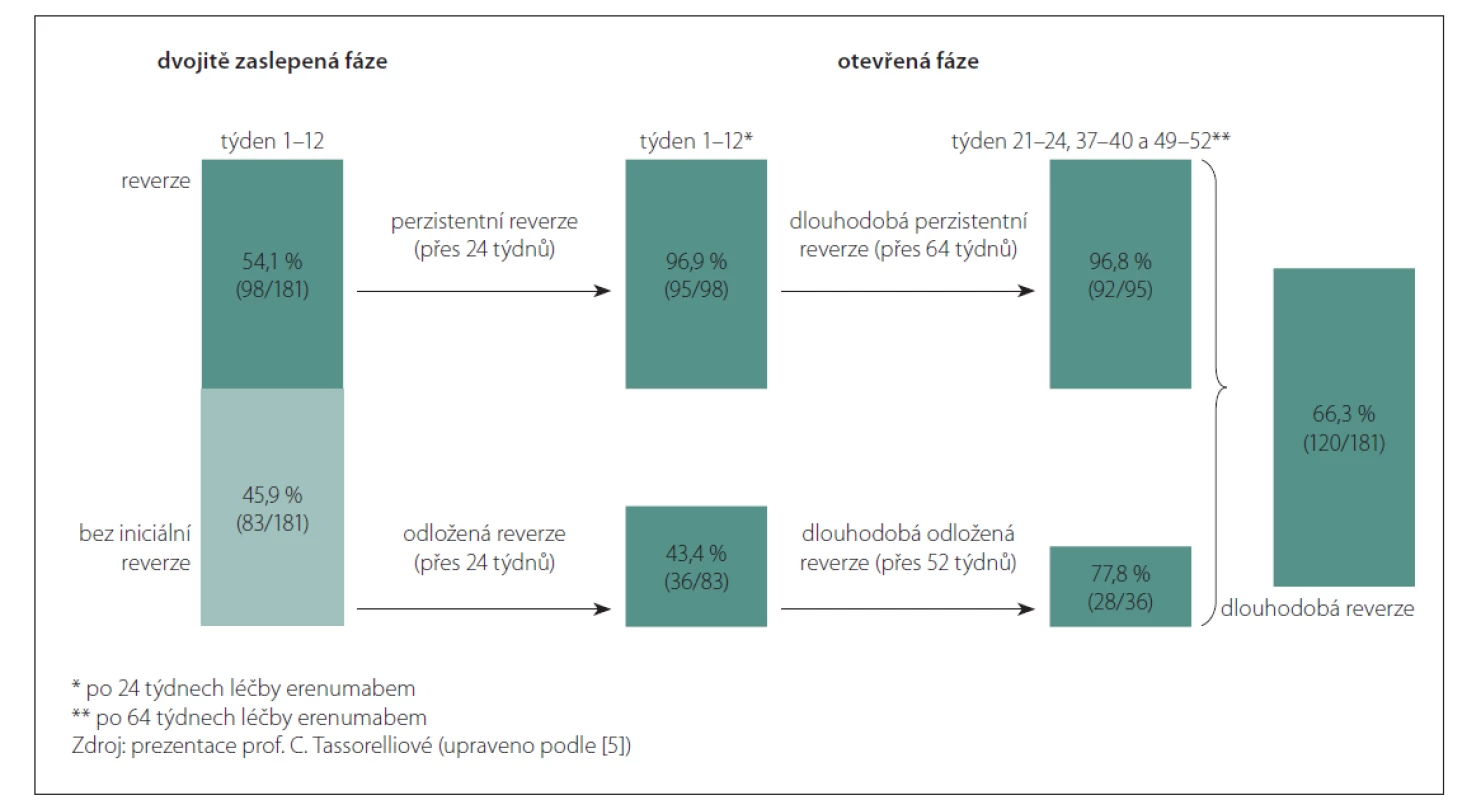
Erenumab má i data o dobré účinnosti u chronické migrény, která je rezistentní vůči léčbě. Barbani P et al [6] publikovali výsledky studie s 269 pacienty po selhání předchozí preventivní léčby (v průměru 5,1 OMPM). Po 4 týdnech léčby erenumabem dosáhlo 46,5 % pacientů ≥ 50% odpovědi, 17,8 % pacientů ≥ 75% odpovědi a žádný pacient 100% odpovědi. V 8. týdnu se jednalo (ve stejném pořadí) o 54,9 %, resp. 21,8 %, resp. 0,8 % a ve 12. týdnu o 55,5 %, resp. 22,4 %, resp. 1,1 %.
V jiné studii [7] bylo zařazeno 162 pacientů s rezistentní chronickou migrénou vůči předchozí léčbě (v průměru 8,4 OMPM). Po 6 měsících léčby erenumabem dosáhlo přibližně 60 % z nich 30% účinnosti, bezmála 40 % mělo 50% pozitivní odpověď na léčbu a přes 20 % pacientů mělo 75% účinnost.
Připravuje se head-to-head studie srovnávající účinnost erenumabu proti OMPM u epizodické migrény.
Ing. Kateřina Michnová
Care Comm, s. r. o., Praha
e-mail: katerina.michnova@carecomm.cz
Sources
1. Hepp Z, Dodick DW, Varon SF et al. Adherence to oral migraine-preventive medications among patients with chronic migraine. Cephalalgia 2015; 35 (6): 478–488. doi: 10.1177/0333102414547138.
2. Orlando V, Mucherino S, Monetti VM et al. Treatment patterns and medication adherence among newly diagnosed patients with migraine: a drug utilisation study. BMJ Open 2020; 10 (11): e038972. doi: 10.1136/ bmjopen-2020-038972.
3. Ashina M, Goadsby P, Reuter U et al. Long-term efficacy and safety of erenumab in migraine prevention: Results from a 5-year, open-label treatment phase of a randomized clinical trial. Eur J Neurol 2021; 28 (5): 1716–1725. doi: 10.1111/ene.14715.
4. Ornello R, Casalena A, Frattale I et al. Conversion from chronic to episodic migraine in patients treated with erenumab: real-life data from an Italian region. J Headache Pain 2020; 21 (1): 102. doi: 10.1186/s10194-020-01171-w.
5. Lipton RB, Tepper SJ, Silberstein SD et al. Reversion from chronic migraine to episodic migraine following treatment with erenumab: Results of a post-hoc analysis of a randomized, 12-week, double-blind study and a 52-week, open-label extension. Cephalalgia 2021; 41 (1): 6–16. doi: 10.1177/0333102420973994.
6. Barbanti P, Aurilia C, Egeo G et al. Erenumab in the prevention of high-frequency episodic and chronic migraine: Erenumab in Real Life in Italy (EARLY), the first Italian multicenter, prospective real-life study. Headache 2021; 61 (2) : 363–372. doi: 10.1111/ head.14 032.
7. Lambru G, Hill B, Murphy M et al. A prospective real-world analysis of erenumab in refractory chronic migraine. J Headache Pain 2020; 21 (1) : 61. doi: 10.1186/ s101 94-020-01127-0.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2021 Issue 4
-
All articles in this issue
- Editorial
- Why do the nerve tracts decussate? Basic principles of the vertebrate brain organization
- The role of microRNAs in pathogenesis of spinal muscular atrophy
- New possibilities of laboratory diagnostics of diseases associated with amyloid formation
- Use of corneal confocal microscopy in neurological disorders
- COVID-19 related olfactory impairment – diagnostics, significance and treatment
- Study protocol – robot-assisted gait therapy using Lokomat Pro FreeD in patients in the subacute phase of ischemic stroke
- Validation of the Multiple Sclerosis Walking Scale-12 – Czech version
- COVID-19 in patients with myasthenia gravis
- CANVAS – a newly identified genetic cause of late-onset ataxia. Description of the first cases in the Czech Republic
- COVID-19 associated myelitis – a case report of rare complication of severe SARS-CoV-2 infection
- Intramedullary abscess
- Informace vedoucího redaktora
- Prof. MUDr. Hana Krejčová, DrSc. 90letá
- Aktualita z kongresu EAN 2021
- Kappa free light chains in multiple sclerosis – diagnostic accuracy and comparison with other markers
- Characterization of swallowing disorders in myasthenia gravis through a fibre-optic endoscopic evaluation
- Standardisation of the Slovenian version of the Alzheimer’s Disease Assessment Scale – cognitive subscale (ADAS-Cog)
- The frequency of silent brain infarcts in polycythaemia vera and essential thrombocytosis
- Benefits of 18F-FET PET in preoperative assessment of glioma heterogeneity demonstrated in two case reports
- Successful usage of rituximab in a patient with overlapping myelin oligodendrocyte glycoprotein encephalomyelitis and systemic lupus erythematosus
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- COVID-19 related olfactory impairment – diagnostics, significance and treatment
- CANVAS – a newly identified genetic cause of late-onset ataxia. Description of the first cases in the Czech Republic
- Why do the nerve tracts decussate? Basic principles of the vertebrate brain organization
- COVID-19 associated myelitis – a case report of rare complication of severe SARS-CoV-2 infection
