Intramedulární absces
Authors:
Š. Trnka 1,2; M. Kaiser 2; E. Ehler 1; M. Janiga 2; A. Meleková 1; P. Král 3
Authors‘ workplace:
Neurologická klinika Nemocnice, Pardubického kraje, a. s., Pardubice
1; Neurochirurgické oddělení, Nemocnice, Pardubického kraje, a. s., Pardubice
2; Radiodiagnostické oddělení, Nemocnice, Pardubického kraje, a. s., Pardubice
3
Published in:
Cesk Slov Neurol N 2021; 84/117(4): 413-414
Category:
Letters to Editor
doi:
https://doi.org/10.48095/cccsnn2021413
Vážená redakce,
na neurologickou ambulanci přišel 52letý dosud zdravý muž, který se pro zhoršující bolesti v hrudní páteři, subfebrilie a nově vzniklou slabost dolních končetin rozhodl vyhledat pomoc. Při vstupním neurologickém vyšetření měl lehkou paraparézu dolních končetin s hranicí čití v úrovni pátého hrudního segmentu.
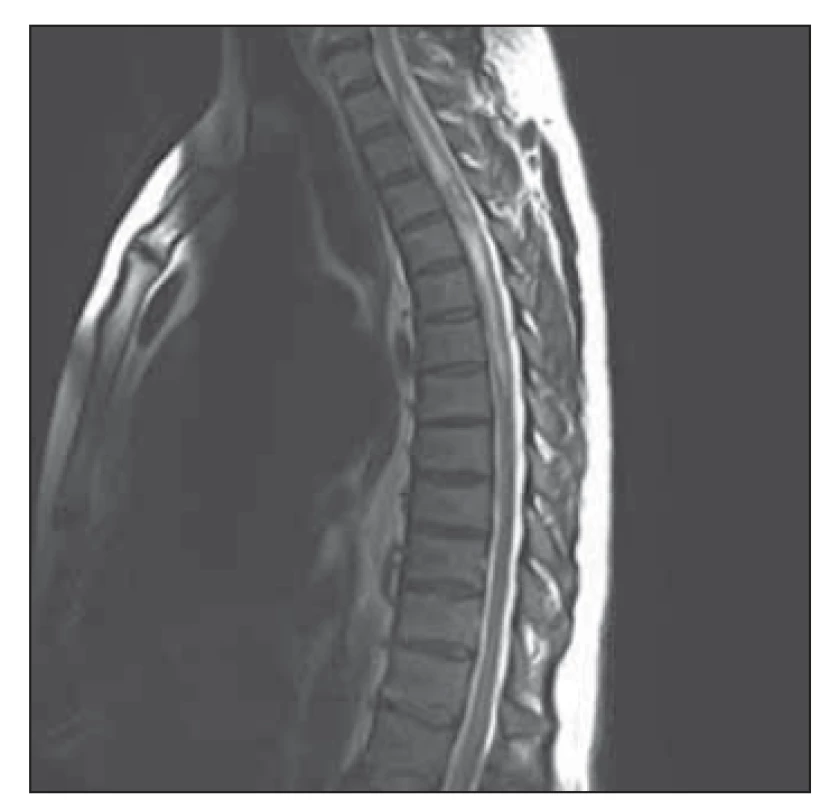
Laboratorní výsledky až na mírnou elevaci leukocytů byly v normě (11,2x109/l), stejně tak skiagrafie a CT páteře a mozku. Doplněná akutní MR hrudní páteře s kontrastní látkou prokázala intramedulární ložisko v úrovni třetího a čtvrtého hrudního obratle, které bylo v T2 váženém obrazu (T2-WI) hypersignální (obr. 1) s výrazným edémem míchy a okrsky restrikce difuze, postkontrastně docházelo k opacifikaci. Vyšetření likvoru prokázalo hyperproteinorachii (1,6 g/l; norma 0,2–0,4) a vyšší hodnotu laktátu (4,6 mmol/l; 1,2–2,1), v cytologickém nálezu dominovala pleiocytóza s dominantním zastoupením neutrofilních granulocytů (753x106/l). V den přijetí byla zahájena terapie antibiotiky (ATB) ceftriaxon (2 g à 12 h) a metronidazol (500 mg à 6 h) v léčebné dávce pro neuroinfekce. Neurochirurg doporučil pacientovi evakuaci abscesové kolekce s dekompresí, kterou pacient odmítl. Kultivační vyšetření likvoru, krve a pátrání po infekčním fokusu neodhalilo původce infekce. U pacienta docházelo k progresi spinální symptomatiky. Po 5 dnech kontrolní MR hrudní a krční páteře s kontrastem ukázala také zásadní grafické zhoršení kraniokaudální velikosti kolekce. Ani posílená a změněná ATB terapie na vankomycin (1,5 g à 12 h) a meropenem (2 g à 8 h) nezabránila další progresi a 8. den od přijetí se již objevila paraplegie dolních končetin a rozvinula se i středně těžká paraparéza horních končetin s levostranní prevalencí. Pacient nakonec s operačním řešením souhlasil. V celkové anestezii byla provedená totální laminektomie C7–Th3, která rozsahem odpovídala velikosti léze. Na edematózní míše byla peroperačně ze střední myelotomie provedena punkce abscesového ložiska, ze kterého vytékala bílá rosolovitá tekutina. Z peroperačního vzorku byla PCR (polymerázovou řetězovou reakcí) prokázána sekvenční DNA Fusobacterium nucleatum. Dále jsme pokračovali v cílené terapii ATB metronidazolem (500 mg à 6 h) a klindamycinem (600 mg à 6 h). V rámci zahájené intenzivní rehabilitace došlo ke zlepšení neurologického deficitu. Vyšetření u pacienta vyloučila imunodeficienci a onkologickou komorbiditu.
Fig. 1. MRI of cervical and thoracic spine,
T2-weighted image sagittal projection.
Hyperintense intramedullary lesion at the
level of the third and the fourth thoracic
vertebra with significant spinal cord edema.
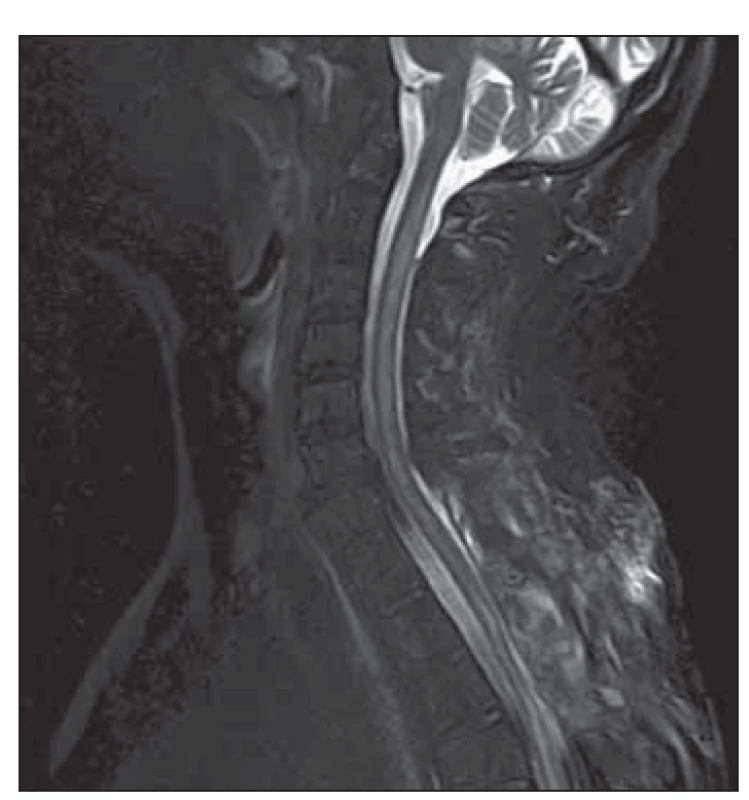
Kontrolní grafické zobrazení postiženého úseku MR s kontrastem zobrazilo regresi edému míchy již bez zjevného abscesu (obr. 2). Pacient byl přeložen na rehabilitační lůžko. V rámci kontroly s odstupem jednoho měsíce u pacienta došlo ke zlepšení neurologického nálezu na horních končetinách, které se upravily prakticky ad integrum, na pravé noze se objevil polohocit, nicméně na dolních končetinách byla těžká paraparéza. Celkově byla 37 dní podávaná ATB parenterálně a následně perorálně, celkově po dobu 6 týdnů. Nemocný zůstává upoután na sedačku a není schopen chůze. V popředí klinického nálezu je těžká spastická paraparéza dolních končetin s aktivní hybností pouze v oblasti stehen a hýždí, přetrvávají částečné poruchy mikce a defekace, nález na horních končetinách je v normě.
Fig. 2. MRI of cervical and thoracic spine,
STIR sequence, sagittal plane. Postoperative
changes with regression of spinal
cord expansion including edematous
changes.
Intramedulární absces jako první popsal Hart v roce 1830 [1]. Vyskytuje se velmi zřídka [2]. Rizikovými faktory jsou septické stavy (infekční endokartiditis), chirurgické zákroky na míše, traumata. V dětském věku jsou to vrozené malformace a anatomické defekty [3]. Pro vznik míšního abscesu jsou disponováni jedinci s imunosupresí. Na vzniku abscesu se může podílet i hematogenní rozsev u různých infekčních ložisek.
V popředí klinického nálezu jsou míšní symptomatika a bolesti v postižené úrovni. Pro míšní absces je typická trias – febrilie, bolest a neurologický deficit [3]. Náš nemocný byl přijat s bolestmi, míšní symptomatikou s hranicí čití od Th5 i subfebriliemi.
Na podkladě časového faktoru je možno míšní abscesy rozdělit na akutní (do 1 týdne), subakutní (1–6 týdnů) a chronické (více než 6 týdnů) [2]. Akutní či subakutní forma abscesu imituje transverzální myelitidu a chronická forma míšní tumor [4]. Tato onemocnění, stejně jako celou další řadu stavů (sarkoidózu, vaskulární, zánětlivé a traumatické změny), je nutno v diferenciálně diagnostickém procesu vyloučit. Nejčastějšími původci abscesu míchy jsou stafylokok následovaný streptokokem a s větším odstupem pak také Escherichia colli, Proteus, Pseudomonas a další [5].
Naším původcem byl Fusobacterium nucleatum, gramnegativní anaerobní tyčka, komenzál v dutině ústní a také součást bakteriální flóry zažívacího a pohlavního ústrojí [6]. Jedná se o jednu z nejčastěji izolovaných orálních bakterií při klinických infekcích, je podezřelý rovněž z indukce předčasného porodu a dále sehrává významnou roli v onkogenezi rakoviny tlustého střeva [7]. Obvyklou léčbou je kombinovaná antibiotická terapie v podobě metronidazolu, klindamycinu a b-laktamu (penicilin, cefalosporin) [7].
U nemocných s anatomickou abnormitou či kongenitálním defektem jsou nejčastěji postiženy hrudní a bederní míšní segmenty [2]. Lokalizaci abscesu ovlivňují i samotné rizikové faktory.
V laboratorním nálezu se objevuje elevace zánětlivých markerů, CRP, leukocytóza. V mozkomíšním moku bývá typická zánětlivá formule, avšak ani normální nález nevylučuje diagnózu abscesu. Prostá skiagrafie páteře bývá často s normálním nálezem, ale přítomen může být rovněž obraz zánětlivé osteomyelitidy v přilehlé oblasti [8]. Největší význam pro diagnostiku a léčbu míšního abscesu má MR s použitím gadolinia. Míšní absces je v T1-WI hypointenzní, v T2-WI hyperintenzní a po podání gadolinia má nodulární formaci nebo prstenčitý tvar v T1-WI. U našeho nemocného se již při přijetí znázornilo hyperintenzní ložisko T2-WI v úrovni míšních segmentů Th3–4 se sycením po podání gadolinia.
Jako u všech míšních infekcí může být léčba konzervativní s aplikací antibiotické léčby po dobu 4–6 týdnů. Chirurgickou terapii představuje dekomprese s evakuací hnisu, tedy laminektomie s myelotomií a drenáží. Rozsah a typ chirurgického zákroku je nutno individualizovat. Nelze vyloučit opakované revize a drenáže. Další možností je biopsie. Kurita et al. ve svém přehledu doporučují chirurgickou intervenci u pacientů s kongenitální neuroektodermální abnormalitou a u pacientů s větším abscesem, zatímco konzervativní postup je vhodnější u menších abscesů s velikosti kolem dvou až tři obratlových těl [9]. Náš nemocný byl vstupně léčen dvojkombinací antibiotik empiricky (ceftriaxon s metronidazolem a vankomycin s meropenem), později cíleně (metronidazolem s klindamycinem). Pro nesouhlas s chirurgickým řešením byl operován až po 8 dnech. Přesto došlo k podstatnému ústupu míšní symptomatiky.
Míšní absces je diagnóza, která se objevuje velmi zřídka, a proto i zkušenosti s přístupem k takto nemocným jsou malé. Přibližný terapeutický algoritmus lze vytvořit jen na podkladě studia vzácných kazuistik s přihlédnutím k základním pravidlům ATB a chirurgické terapie neuroinfekcí. Pozdní diagnostika či nesprávná terapie mohou vést k trvalému deficitu či v extrémním případě skončit fatálně.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manu script met the ICMJE “uniform requirements” for biomedical papers.
MUDr. Štefan Trnka
Neurologická klinika
Nemocnice Pardubického kraje, a.s.
Bokova 92, 530 03 Pardubice
e-mail: stefan.trnka@nempk.cz
Přijato k recenzi: 27. 4. 2021
Přijato do tisku: 29. 7. 2021
Sources
1. Hart J. Case of encysted abcess in the center of the spinal cord. Dublin Hosp Rep 1830 (5): 522–524.
2. Rogers A, Lerner A, Metting S. Cervical intramedullary spinal cord abscess: a case report. Radiol Infect Dis 2017; 4 (3): 113–116. doi: 10.1016/j.jrid.2017.08.004.
3. Liu HW, Tsai MC. Intra-medullary abscess of the spinal cord at the high cervical level. Formosan J Surg 2012 (45): 194–197.
4. Manfredi M, Bozzao L, Frasconi F. Chronic intramedullary abscess of the spinal cord. Case report. J Neurosurg 1970; 33 (3): 352–355. doi: 10.3171/jns.1970.33.3.0352.
5. Bartels RH, Gonera EG, van der Spek JA. Intramedullary spinal cord abscess. A case report. Spine (Phila Pa 1976) 1995; 20 (10): 1199–1204. doi: 10.1097/00007632-199505150-00017.
6. Arane K, Goldman RD. Fusobacterium infections in children. Can Fam Physician 2016; 62 (10): 813–814.
7. Brennan CA, Garrett WS. Fusobacterium nucleatum – symbiont, opportunist and oncobacterium. Nat Rev Microbiol 2019; 17 (3): 156–166. doi: 10.1038/s4 1579-018-0129-6.
8. Desai KI, Muzumdar DP, Goel A. Holocord intramedullary abscess: an unusual case with review of literature. Spinal Cord 1999; 37 (12): 866–870. doi: 10.1038/sj.sc.3100930.
9. Kurita N, Sakurai Y, Taniguchi M. Intramedullary spinal cord abscess treated with antibiotic therapy – case report and review. Neurol Med Chir 2009; 49 (6): 262–268. doi: 10.2176/nmc.49.262.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2021 Issue 4
-
All articles in this issue
- Editorial
- Proč se dráhy kříží? Základní principy uspořádání mozku obratlovců
- Role mikroRNA v patogenezi spinální muskulární atrofie
- Nové možnosti laboratórnej diagnostiky ochorení spojených s tvorbou amyloidov
- Využití rohovkové konfokální mikroskopie u neurologických onemocnění
- Poruchy čichu po COVID-19 – diagnostika, význam a léčba
- Studijní protokol – robotická terapie chůze pomocí přístroje Lokomat Pro FreeD u pacientů v subakutní fázi ischemické cévní mozkové příhody
- Validace dotazníku pro poruchy chůze u pacientů s roztroušenou sklerózou – česká verze MSWS-12
- COVID-19 u nemocných s myasthenia gravis
- CANVAS – nově identifikovaná genetická příčina ataxie s pozdním nástupem. Popis prvních diagnostikovaných pacientů v České republice
- COVID-19 asociovaná myelitida – kazuistika vzácné komplikace závažné SARS-CoV-2 infekce
- Intramedulární absces
- Informace vedoucího redaktora
- Prof. MUDr. Hana Krejčová, DrSc. 90letá
- Aktualita z kongresu EAN 2021
- Voľné ľahké reťazce kappa pri roztrúsenej skleróze – diagnostická hodnota a porovnanie s ďalšími markermi
- Charakterizace poruch polykání při myasthenia gravis pomocí flexibilního endoskopického vyšetření
- Standardizace slovinské verze škály Alzheimer’s Disease Assessment Scale – kognitivní subškála (ADAS-Cog)
- Frekvence tichého mozkového infarktu při pravé polycytémii a esenciální trombocytóze
- Benefity vyšetření 18F-FET PET v předoperačním posouzení heterogenity gliálních tumorů demonstrovány na dvou kazuistikách
- Úspěšné použití rituximabu u pacienta s překrytím myelinové oligodendrocytové glykoproteinové encefalomyelitidy a systémového lupus erythematosus
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Poruchy čichu po COVID-19 – diagnostika, význam a léčba
- CANVAS – nově identifikovaná genetická příčina ataxie s pozdním nástupem. Popis prvních diagnostikovaných pacientů v České republice
- Proč se dráhy kříží? Základní principy uspořádání mozku obratlovců
- COVID-19 asociovaná myelitida – kazuistika vzácné komplikace závažné SARS-CoV-2 infekce
