Endoskopické endonazální operace meningeomů baze lební
Endoscopic Endonasal Resection of Skull Base Meningiomas
Study aim:
Endoscopic technique enables endonasal surgery of non‑pituitary skull base lesions. Several cases of endonasal resection of the skull base meningiomas have been described.
Methods and material:
At our institution, 614 endoscopic endonasal procedures were performed untill June 2012. Intraoperative MRI was performed in 409 cases. We conducted an analysis of all endoscopic endonasal procedures for the skull base meningioma with a minimum follow‑up of 6 months.
Results:
Between 2/ 2008 and 3/ 2012, 11 surgeries for skull base meningioma were performed. Olfactory meningioma was treated endonasally in 3 cases, sellar or parasellar meningioma in 8 cases. The goal of the surgery in 7 cases was radical resection of meningioma. Resection Simpson 1 was achieved in 6 cases (86%). Partial/ subtotal resection was planned and performed in 2 cases. Biopsy of the tumor was planned and performed in 2 cases. No postoperative neurological deficit, hypopituitarism or diabetes insipidus were observed. Preoperatively, a total of 5 patients had visual field deficit. Postoperative worsening was not observed, deficit was stable after surgery in 1 case and it improved to normal in 4 cases. Postoperative cerebrospinal leakage led to repeated surgery in 2 cases (18%). Postoperative cerebrospinal leakage did not cause any morbidity when evaluated 30 days after surgery.
Conclusions:
Endonasal endoscopic resection of the skull base meningiomas in selected cases at centres with extensive experience with endoscopic endonasal surgery represents an alternative technique to transcranial surgery. Higher risk of postoperative cerebrospinal leakage represents a disadvantage of endoscopic technique. It also needs to be considered that the patients who underwent this procedure have so far had a shorter follow‑up. Absence of any brain retraction and potentially lower risk of postoperative vision deterioration represent advantages of the endonasal technique.
Key words:
meningioma – skull base – endoscopy
Autoři:
D. Netuka 1; V. Masopust 1; T. Belšan 2; F. Kramář 1; V. Hána 3; V. Beneš 1
Působiště autorů:
Neurochirurgická klinika 1. LF UK a ÚVN – Vojenská fakultní nemocnice Praha
1; Radiologické oddělení, ÚVN – Vojenská fakultní nemocnice Praha
2; III. interní klinika 1. LF UK a VFN v Praze
3
Vyšlo v časopise:
Cesk Slov Neurol N 2013; 76/109(4): 446-452
Kategorie:
Původní práce
Podpořeno IGA MZ NT 14256.
Souhrn
Cíl:
Endoskopická technika umožnuje rozšíření endonazálních operací mimo turecké sedlo. V posledním desetiletí byly popsány případy endonazální resekce meningeomů baze lební.
Soubor a metodika:
Do června 2012 jsme provedli 614 endoskopických endonazálních výkonů. Intraoperační MR byla provedena ve 409 případech. Do analýzy prospektivně vedené databáze byly zahrnuty výkony pro meningiom s minimální dobou sledování šest měsíců.
Výsledky:
V období od 2/ 2008 do 3/ 2012 bylo provedeno 11 operací pro meningeom baze lební. Celkem 3krát byla provedena operace meningeomu sulcus olfactorius, 8krát se jednalo o meningiom tubercullum sellae, planum sphenoidale, případě o meningiom s propagací do kavernózního splavu. V sedmi případech byla cílem operace radikální resekce meningeomu. Resekce Simpson 1 bylo dosaženo v šesti případech (86 %). U dvou nemocných byla plánována a provedena parciální/ subtotální resekce. Ve dvou případech byla provedena biopsie. Pooperační neurologický deficit, hypopituitarizmus nebo diabetes insipidus se nevyskytly. Celkem pět pacientů mělo předoperačně výpadek v zorném poli. Pooperačně nedošlo ani v jednom případě ke zhoršení nálezu, 1krát byl nález beze změn a 4krát došlo k úpravě zraku. Ve dvou případech (18 %) byla indikována endonazální revize pro pooperační likvoreu. Pooperační likvorea nezpůsobila žádnou morbiditu při hodnocení 30. pooperační den.
Závěry:
Endonazální resekce meningeomů baze lební na pracovištích s adekvátní zkušeností s endoskopickou technikou v přísně selektovaných případech představuje alternativu k transkraniální technice operací. Nevýhodou endonazální techniky je vyšší riziko pooperační likvorey. Výhodu představuje absence nutnosti jakékoliv retrakce mozku a potenciální nižší výskyt pooperačního zhoršení zraku.
Klíčová slova:
meningeom – baze lební – endoskopie
Úvod
Meningeomy přední baze lební představují skupinu nádorů heterogenní lokalizace, které mohou vyrůstat v oblasti crista galli, sulcus olfactorius, planum sphenoidale, tubercullum sellae, processus clinoideus anterior a v paraselární oblasti. Většina cévního zásobení těchto nádorů je z cév v bazi lební. Ideální přístup k intrakraniálnímu meningeomu by měl umožnit jak minimalizaci retrakce mozku a manipulace s nervověcévními strukturami, tak časnou devaskularizaci nádoru a dále možnost dostatečné resekce přiléhající infiltrované tvrdé pleny a baze lební. Frontální lalok a zejména zrakový nerv jsou velmi vulnerabilní struktury zejména v případech chronické komprese, zhoršeného cévního zásobení a případné invaze nádorem. I minimální manipulace s těmito strukturami může vést k rozvoji neurologického deficitu.
Rozvoj mikrochirurgie přinesl snížení morbidity způsobené resekcí těchto meningeomů. Ta však bohužel stále není nulová [1,2].
Rozšířený endoskopický endonazální přístup představuje ve vybraných případech přímý přístup k těmto meningeomům bez nutnosti retrakce mozku či jeho ochrany pomocí mozkových lopatek, umožňuje dostatečné odstranění infiltrované kosti baze lební, časnou devaskularizaci nádoru a jeho intrakapsulární zmenšení [3]. Po zmenšení nádoru je možné, technikou identickou jako při transkraniální operaci, provést preparaci mezi meningeomem a okolními strukturami. Díky úhlu přístupu je i možné lépe identifikovat cévní zásobení např. optického chiazmatu.
Tato technika by měla být vyhrazena pro pracoviště s rozsáhlou zkušeností s endoskopickou operativou v selární krajině. Dále nelze opomenout fakt, že série nemocných operovaných touto technikou jsou významně menší než série transkraniální. Zjevná je absence delšího sledování pacientů po endonazální operaci meningeomu baze lební. Proto považujeme za nutné provést vyhodnocení vlastních zkušeností s touto operativou.
Soubor a metodika
První sublabiální transsfenoidální operace adenomu hypofýzy byla provedena na našem pracovišti v roce 1971. V květnu 2006 jsme začali vykonávat tyto operace endoskopicky z mononostrálního přístupu. Od listopadu 2006 jsme přešli na techniku binostrální. Od začátku endoskopické operativy je vedena prospektivní databáze pacientů podstupující tyto výkony. Do června 2012 jsme provedli celkem 614 endoskopických výkonů.
Od dubna 2008 tyto výkony provádíme na sále s možností intraoperační MR (iMR). Operační sál je spojen s MR (3.0 T Signa HDx, General Electric). Jak sál, tak MR fungují nezávisle. Pokud je indikováno provedení iMR, jsou otevřeny dvojité dveře mezi sálem a MR. Operační stůl následně přejede na kolejnicovém systému do MR (Maquet Viwas). Anesteziologické přístroje (Aestiva5/ MRI, Datex Ohmeda a monitor vitálních funkcí IMM MRI, Datex Ohmeda) jsou z paramagnetického materiálu a jsou převezeny ze sálu do místnosti s MR. Integrální součástí sálu je neuronavigace (VectorVision Sky, BrainLAB) a endoskopické vybavení (endoskop Storz a Wolf). Operační sál je jinak vybaven standardně, pouze fixace hlavy je z paramagnetického materiálu (Integra).
Při endonazálních výkonech je pacient před iMR odrouškován a poté převezen do MR. Za zásadní výhodu považujeme to, že hlava pacienta zůstává po celou dobu v trojbodovém fixatéru, manuální přesuny jsou zcela minimalizovány, operační stůl s pacientem přejede do MR místnosti a následně je deska s pacientem přesunuta do MR. K intraoperačnímu vyšetření se používá šestikanálová vyšetřovací cívka.
Intraoperační data jsou zaslána do neuronavigace, provedena je fúze dat bez nutnosti nové registrace polohy hlavy pacienta. Po MR je rozhodnuto, zda je nutné či vhodné pokračovat v resekci, nebo je provedena kontrola hemostázy a plastika baze lební.
Vyšetřovací protokol obsahuje T1 vážené obrazy bez kontrastní látky a s ní (koronární a sagitální řezy) a T2 vážené obrazy (koronární řezy).
Kontrolní MR je provedena den po výkonu, další za 3 měsíce a následně po 6 – 12 měsících dle konkrétního nálezu.
Celkem jsme uskutečnili 409 endonazálních endoskopických výkonů s iMR. Do předkládané analýzy byli zahrnuti pacienti, kteří podstoupili endonazální operaci pro meningeom baze lební. Zařazeni byli pacienti s minimální dobou sledování šest měsíců.
Krátký popis chirurgické techniky: vždy byl použit endoskopický, binostrální přístup. Nejprve je provedena resekce levé střední konchy, následně je resekováno cca 5 mm nosního septa v místě přechodu na vomer (tzv. kýl). Při všech operacích je používána bezrámová navigace. Po širokém otevření sfenoidu je snesena sliznice a septa. Otevřeny jsou zadní etmoidální sklípky, poté i přední. Následně je odbroušena spodina tureckého sedla, identifikován mediální optikokarotický recesus, odbroušeno tubercullum sellae, planum sphenoidale, případně je otevřen optický kanálek. Při této fázi operace je provedena vlastní devaskularizace meningeomu koagulací přívodných cév od baze lební přes duru mater. Po otevření dura mater je provedeno intrakapsulární zmenšení nádoru pomocí ultrazvukového aspirátoru (CUSA). Následně je identifikován optický nerv, stopka hypofýzy a subdiafragmatické perforátory. Další postup je identický jako při transkraniální resekci, tj. je provedena preparace v hranici mezi meningeomem a mozkem, postupně je zresekován zbytek meningeomu bez nutnosti jakékoliv retrakce mozku nebo manipulace s optickým nervem. Po kontrole hemostázy je provedena plastika baze lební. V případě olfaktoriálního meningeomu je celý přístup proveden více ventrálně, navíc je odstraněna lamina cribrosa.
Výsledky
V období od 2/ 2008 do 3/ 2012 bylo provedeno celkem 11 operací pro meningeom baze lební. Skupina je tvořena devíti ženami a dvěma muži, věk 27 – 68 roků, průměrný věk 52,9 roků. Doba sledování je 6 – 72 měsíců, střední doba 42 měsíců. Celkem 3krát byla provedena operace meningeomu sulcus olfactorius, 8krát se jednalo o meningeom planum sphenoidale, tubercullum sellae, příp. se složkou v kavernózním splavu.
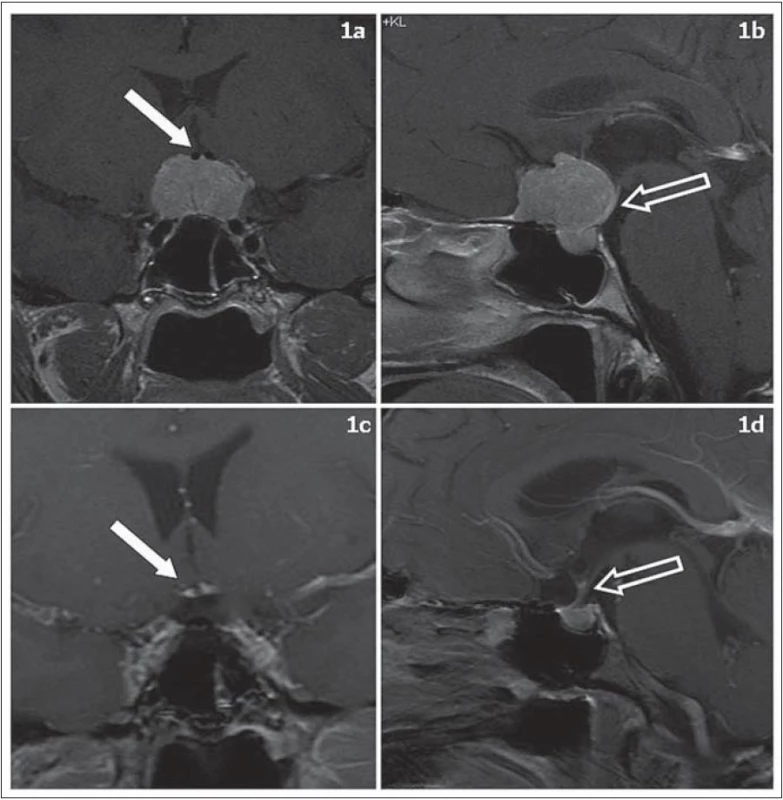
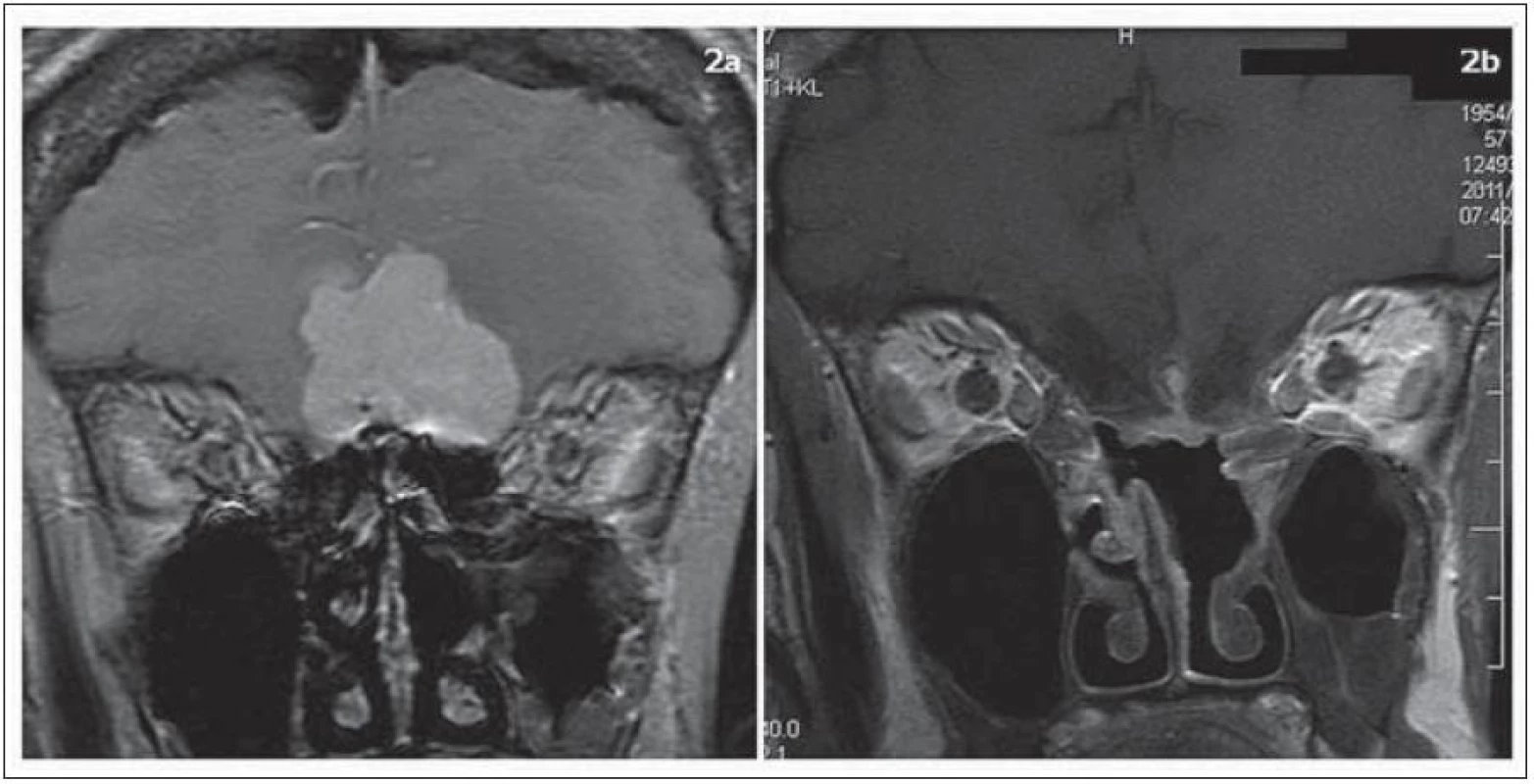
V sedmi případech byla cílem operace radikální resekce meningeomu. Jednalo se 5krát o meningeom planum sphenoidale nebo tubercullum sellae a 2krát meningeom sulcus olfactorius. Resekce Simpson 1 bylo dosaženo v šesti případech (86 %). Předoperační MR a 2,5 roku po výkonu u pacientky s meningeomem tubercullum sellae jsou zobrazeny na obr. 1. Předoperační MR a jeden rok po operaci u pacientky s olfaktoriálním meningeomem jsou shrnuty v obr. 2.
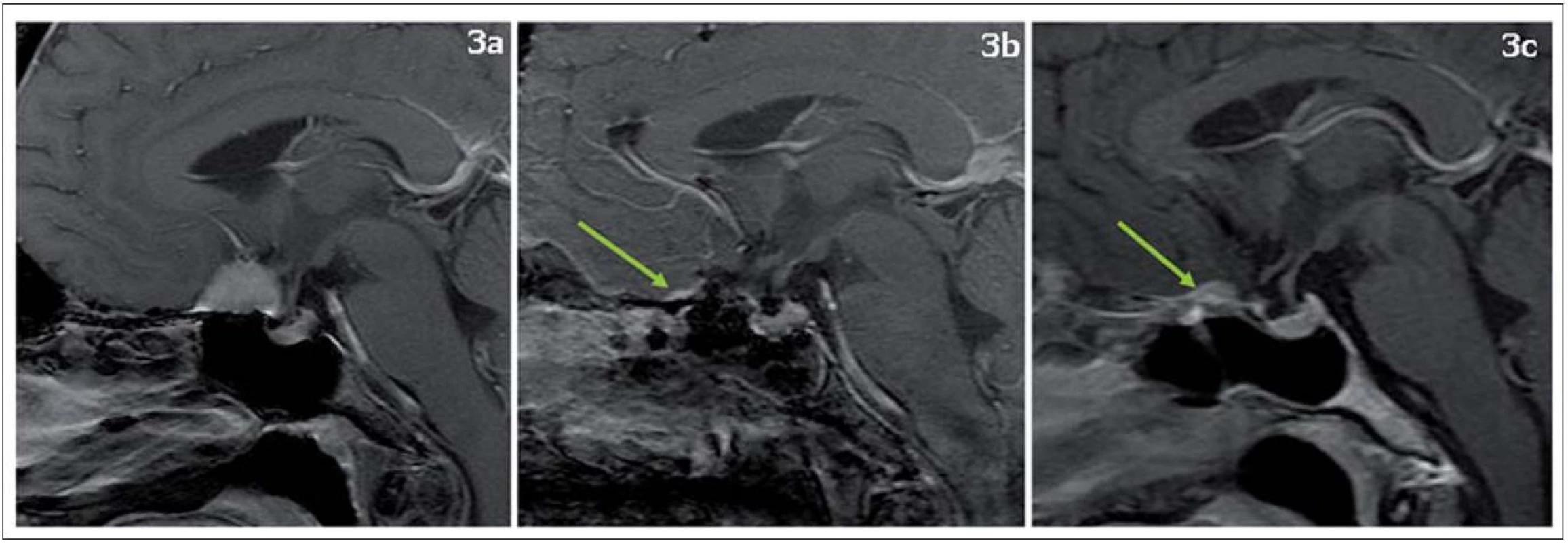
V jednom případě (13 %) byla plánována radikální resekce meningeomu, ale nebyl dostatečně odstraněn přechod nádoru do okolní dury (tzv. dural tail). Tudíž bylo dosaženo resekce Simpson 4. Pacientka je zcela bez obtíží. Po dvou letech od výkonu došlo k drobné progresi v místě „dural tail“ (obr. 3). Po dohodě s pacientkou jsme považovali jak transkraniální, tak endonazální reoperaci vzhledem k asymptomatičnosti pacientky a malé velikosti recidivy meningeomu za příliš agresivní přístup. Proto bylo indikováno stereotaktické ozáření na Leksellově gama noži.
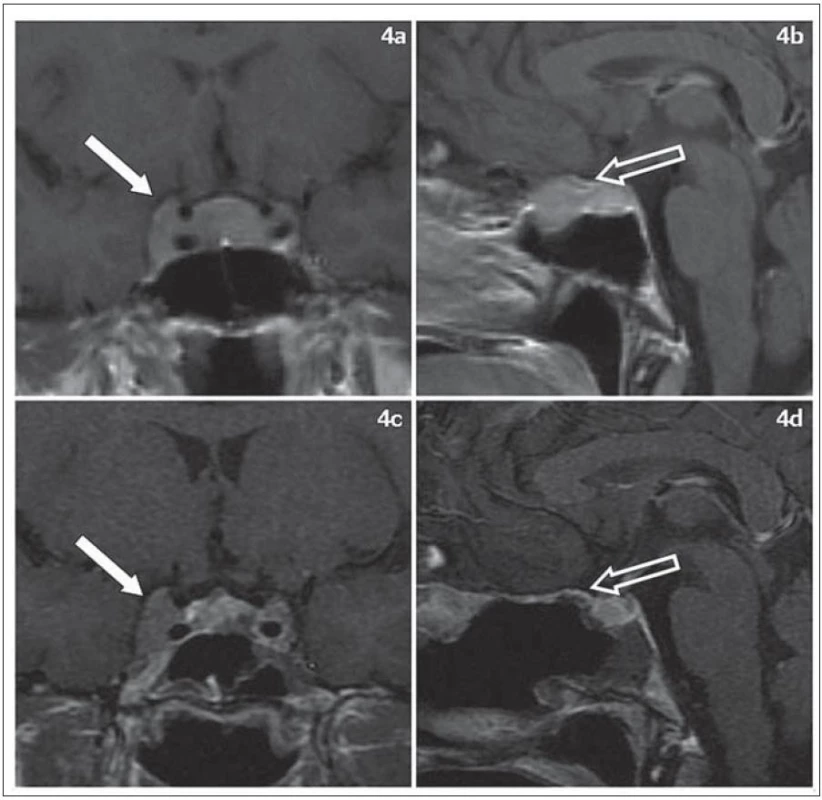
Ve dvou případech byla plánována parciální/ subtotální resekce (resekce Simpson 4). V jednom případě se jednalo o pacientku s drobným výpadkem zorného pole na levém oku s meningeomem planum sphenoidale, tubercullum sellae a invazí do kavernózního splavu. Za indikovanou jsme považovali radikální resekci v oblasti planum sphenoidale, tubercullum sellae a dekompresi optického kanálku. To bylo možné provést endonazálně i transkraniálně. Po dohodě s pacientkou jsme uskutečnili endoskopický endonazální výkon ve výše popsaném rozsahu (obr. 4). Následně bylo provedeno stereotaktické ozáření rezidua meningeomu v kavernózním splavu.
V druhém případě se jednalo o recidivu meningeomu tubercullum sellae s porcí v kavernózním splavu a zejména jasným kontaktem s chiazmatem, kompresí pravého optiku v optickém kanálku a s parciálním obrůstáním a. cerebri anterior a a. communicans anterior. Pacient měl roky amaurózu na levém oku, poslední měsíce se mu postupně zhoršoval zrak na pravém oku. Transkraniální reoperaci jsme považovali za příliš riskantní z hlediska ztráty reziduálního zraku pravého oka vzhledem k předpokládané jizvě mezi pravým optickým nervem, chiazmatem, cévními strukturami a meningeomem. Proto jsme provedli endonazální endoskopickou parciální resekci a dekompresi pravého optického kanálku. V následujících dvou letech nedošlo ke zhoršení zraku.
Ve dvou případech byla provedena endonazální biopsie. Jednou u pacientky s nádorem v kavernózním splavu, tureckém sedlu, planum sphenoidale a intradurálně obrůstajícího carotis interna, media i anterior. V druhém případě se jednalo o tumor vedlejších dutin nosních a přední jámy lební. V úvahu přicházel i estesioneuroblastom. Proto byla indikována biopsie. V obou případech histologie prokázala, že se jednalo o meningeom.
Význam iMR
Intraoperační MR v jednom případě vedla k rozšíření resekce meningeomu, kde byla indikována a plánována parciální resekce. V jednom případě byl po iMR ihned evakuován hematom v resekčním lůžku.
Komplikace
Ani v jednom případě nedošlo pooperačně ke zhoršení zraku nebo k rozvoji jiné neurologické léze. Ani v jednom případě nedošlo k rozvoji sekundární epilepsie. Celkem pět pacientů mělo předoperačně výpadek v zorném poli. Pooperačně nedošlo ke zhoršení nálezu, 1krát byl nález beze změn a 4krát došlo k úpravě zraku k normě.
Celkem sedm pacientů mělo předoperačně meningeom v kontaktu s hypofýzou nebo její stopkou. Všichni pacienti byli endokrinologicky přešetřeni. Ani v jednom případě nedošlo k rozvoji pooperačního hypopituitarizmu nebo diabetu insipidu.
Endonazální diskomfort (krusty, zápach atd.) udávalo celkem sedm pacientů v prvních třech pooperačních měsících. Obtíže trvající do 6. pooperačního měsíce udávali dva pacienti z výše uvedených sedmi.
Na plastiku baze lební byl ve dvou případech použit nazoseptální lalok. V ostatních případech byla použita kombinace umělých materiálů (Duraform, Duragen, Tachoseal) a sliznice ze střední konchy. Celkem ve dvou případech (18 %) byla indikována endonazální revize pro pooperační likvoreu. V obou těchto případech byla iniciálně použita kombinace umělých materiálů a sliznice ze střední konchy k uzávěru likvorové komunikace. Pooperační likvorea však nezpůsobila žádnou morbiditu (meningitis, hydrocefalus, opakující se likvorea, záchvaty apod.) při hodnocení 30. pooperační den.
Diskuze
Subfrontální nebo frontolaterální přístup představují klasické přístupy k meningeomům přední baze lební [1,2]. Nejrůznější přístupy baze lební, jako transbazální nebo orbitozygomatický přístup, byly popsány a jsou prováděny s cílem snížit retrakci mozku při těchto operacích, a tím potenciálně snížit jejich rizika [4 – 6].
Nakamura et al provedli analýzu výsledků transkraniálních operací pro meningeomy tubercullum sellae [1]. Jednalo se o výkony, které provedl M. Samii. I přes jeho extrémní zkušenost a všeobecně uznávané mikrochirurgické dovednosti se v jejich sérii vyskytly závažné komplikace zejména ve vztahu ke zraku. Ke zhoršení zraku došlo v 7 – 19 % případů. Zhoršení zraku může být způsobeno intimním vztahem mezi nádorem a optickým nervem/ chiazmatem a složitou preparací mezi těmito strukturami. Toto však může být ještě potencováno tím, že při všech transkraniálních průstupech je nutná jistá míra manipulace s těmito strukturami vzhledem k trajektorii přístupu. Při frontolaterálním přístupu je vždy větší manipulace s ipsilaterálním optickým nervem než kontralaterálním.
Endoskopické techniky jsou dnes již plně etablovány v operativě adenomů hypofýzy. Většina adenomů je v ČR nyní operována pomocí endoskopické techniky [7 – 10]. Dostatečné zkušenosti v této oblasti umožňují posun k rozšířeným endoskopickým endonazálním přístupům. Mezi teoretické výhody endonazální techniky patří nejen časná devaskularizace meningeomu, ale zejména nutnost menší manipulace s okolními nervovými strukturami, zejména optickými nervy. Další výhodu může představovat časná přímá identifikace subdiafragmatických perforátorů, jejichž poškození může vést ke zhoršení zraku. I v domácím písemnictví se již začínají objevovat kazuistická sdělení o endoskopické operaci meningeomů baze lební [11].
Van Gompell et al publikovali metaanalýzu prací popisujících endonazální resekce meningeomů přední baze lební [12]. Dostatečně přesná data byla popsána u 50 pacientů s meningeomy tubercullum sellae a 19 pacientů s olfaktoriálními meningeomy. Radikální resekce bylo dosaženo v 76 % případů. Významný je však výskyt pooperační likvorey u těchto pacientů. Celkem 32 % pacientů mělo pooperační likvoreu. Začínají se však objevovat práce, které popisují významný pokles pooperační likvorey k hodnotám 0 – 14 % [12,13]. Při použití nazoseptálního laloku je popsáno riziko likvorey 5,4 % [14,15].
Zlepšení zraku je při endoskopickém přístupu popisováno v 70 – 80 % případů, zhoršení u 7 – 12 % [16 – 18]. Pří transkraniálním přístupu je zlepšení zraku popisováno u 46 – 78 % pacientů, zhoršení u 7 – 19 % [1,19].
De Divitiis et al porovnali 51 konsekutivně operovaných tubercullum sellae meningeomů [20]. Radikální resekce dosáhli u pacientů operovaných transkraniálně v 86,4 % případů, endonazálně v 83,3 %. Zlepšení zraku bylo pozorováno u 61,4 % pacientů operovaných transkraniálně a v 71,4 % endonazálně. Zhoršení zraku se ani jednou nevyskytlo v endonazální skupině, ale v transkraniální skupině v 13,6 %. Pooperační likvorea se vyskytla u 6,8 % po transkraniální operaci, v 28,6 % po endonazální operaci. Revize pro hematom se vyskytly pouze u transkraniálních operací, a to u 4,5 % případů.
Kitano et al se zaměřili na výsledky operací meningeomů tubercullum sellae zejména ve vztahu ke zraku [21]. Celkem prezentovali 12 pacientů operovaných transkraniálně a 16 endonazálně. Ke zlepšení zraku po operaci došlo signifikantně častěji po endonazálním výkonu.
Wang et al prezentovali sérii 12 tubercullum sellae meningeomů [22]. Resekce Simpson 1 nebo 2 dosáhli v 92 % případů. Pooperační zhoršení zraku se nevyskytlo, zrak byl beze změn v 8 %, zlepšen v 92 %. Bowers et al pozorovali častěji radikální resekci u transkraniální resekce (91 %) než u endonazální resekce (60 %) [23].
Couldwell et al publikovali 11 meningeomů tubercullum sellae a diafragma sellae operovaných rozšířeným endonazálním přístupem s použitím mikroskopu [24].Radikální resekce dosáhli v 63 % případů, k pooperační monokulární slepotě došlo v 9 % případů.
Laufer et al popsali pět tubercullum sellae a planum sphenoidale meningeomů operovaných endonazálně [25]. Radikální resekce dosáhli ve všech případech. Jedenkrát se vyskytla pooperační likvorea, k níž došlo po uzavření lumbální drenáže. Pouhé otevření lumbální drenáže vedlo k dlouhodobé remisi likvorey. Zhoršení zraku nezaznamenali, u všech pacientů s předoperační poruchou zraku došlo ke zlepšení zraku. U jednoho pacienta se rozvinul pooperační diabetes insipidus.
Nakamura et al analyzovali výsledky M. Samiiho i v oblasti olfaktoriálních meningeomů [2]. Celkem 82 pacientů bylo operováno pro tento typ meningeomu. Bifrontální přístup byl použit 46×, frontolaterální 34× a pterionální 2×. Resekce Simpson 1 nebo 2 bylo dosaženo v 93 % případů. Mortalita činila 5 %. Pooperační likvorea 3,8 %, pooperační hydrocefalus 7,5 %. Pooperační krvácení bylo zaznamenáno u 2,9 % pacientů po frontolaterálním přístupu, po bifrontálním v 10,9 %. Pooperačně signifikantní otok byl též méně častý po frontolaterálním přístupu (2,9 %) oproti bifrontálnímu přístupu (15,2 %)
Hentschel et al publikovali sérii 13 olfaktoriálních meningeomů operovaných z bifrontální kraniotomie a biorbitální osteotomie. Radikální resekce dosáhli v 85 %, komplikace nezaznamenali [26]. El ‑ Bahy doporučuje frontolaterální přístup pro olfaktoriální meningeomy, který použil u 18 pacientů [27]. Resekce Simpson 1 nebo 2 dosáhl v 77,8 % případů, mortalita 5,6 %, pooperační intracerebrální hematom 5,6 %, pooperační likvorea 16,7 %,
Van Lindert a Grotenhuis popsali kombinovaný supraorbitální transkraniální a endoskopický endonazální přístup k tureckému sedlu a bazi lební [28]. Tento kombinovaný přístup je jistě technicky možný. Sami však v této kombinované technice shledáváme spíše zvyšovaní rizik daných jednotlivými přístupy a nevidíme přidanou hodnotu, která by nás vedla k jeho použití.
Meningeomů sulcus olfactorius operovaných endonazálně je v literatuře popsáno méně. Gardner et al endonazálně operovali 15 olfaktoriálních meningeomů, střední velikost tumorů 47,6 cm3 [3]. Radikální resekci plánovali v 12 případech. Radikální nebo subtotální resekce dosáhli v 83 %, radikální v 58,3 %. Pooperační likvorea se vyskytla v 27 % případů.
De Divitiis et al operovali čtyři meningeomy sulcus olfactorius endonazálně. Radikální resekce bylo dosaženo vždy, neurologické komplikace se nevyskytly [29].V jednom případě došlo k rozvoji pooperační likvorey a byla nutná reoperace. Webb ‑ Myers et al publikovali kazuistiku radikální endonazální resekce olfaktoriálního meningeomu velikosti 5 × 5,8 cm [30].
Naše výsledky jsou ve shodě s literaturou jak v rozsahu resekce po endonazálním výkonu (radikální resekce v 86 % případů), tak ve velmi příznivých výsledcích stran zrakových funkcí (zhoršení zraku 0 %, normalizace zraku 80 %, zrak bez výrazné změny v 20 %). Případ, kdy nebylo dosaženo radikální resekce, která byla původně plánována, nepředstavuje argument proti endonazální technice. K této technické chybě došlo na začátku předkládané série a byla způsobena menší zkušeností s touto operativou. Chybně byl interpretován okraj resekce. Jsme přesvědčeni, že nyní bychom bez obtíží dosáhli radikální resekce. Výsledek v daném případě nepovažujeme za optimální, ale je nutné zdůraznit fakt, že pacientka je zcela asymptomatická, a předpokládáme zástavu růstu recidivy meningeomu po ozáření na Leksellově gama noži.
Endonazální diskomfort po endonazální operaci meningeomu baze lební se vyskytoval do 6. pooperačního měsíce u dvou pacientů. Endonazální diskomfort však dle hodnocení pacientů nesnižoval významně jejich kvalitu života.
I v naší sérii představuje pooperační likvorea komplikaci (v 18 % případů), která se vyskytuje častěji než při transkraniálním přístupu. Další rozvoj technik plastiky baze lební po těchto výkonech však velmi pravděpodobně přispěje ke snížení výskytu této komplikace na úroveň okolo 5 %. Pokud další série tento trend potvrdí, pak pooperační likvorea přestane být argumentem proti endonazální operativně meningeomů baze lební. Dále je nutné zdůraznit fakt, že pooperační likvorea představuje nepříjemnou komplikaci, ale ani v jednom případě nevedla k morbiditě při hodnocení 30. pooperační den. Za velmi příznivé považujeme také to, že endonazální operace ani v jednom případě nevedla k rozvoji pooperačního hypopituitarizmu. Na základě dosažených výsledků považujeme pokračování v této technice operací meningeomů baze lební za plně oprávněné. Zejména v případě meningeomů tubercullum sellae a planum sphenoidale, dle našeho názoru, výhody endonazální techniky převyšují její nevýhody. Neznamená to však, že bychom očekávali, že většina takových meningeomů bude v budoucnu operována endonazálně. Mezi faktory, které ovlivní volbu přístupu, patří jak velikost nádoru, obrůstání cév, míra kalcifikací, laterální směr růstu nádoru a jiné, tak zkušenost s endonazálními endoskopickými operacemi a v neposlední řadě volba plně informovaného pacienta.
Závěr
Endonazální resekce meningeomů baze lební na pracovištích s adekvátní zkušeností s endoskopickou technikou v přísně selektovaných případech představuje alternativu transkraniální technice operací. Nevýhodou endonazální techniky je vyšší riziko pooperační likvorey. Nelze též opomenout fakt, že série nemocných operovaných touto technikou mají prozatím kratší dobu sledování. Výhodu představuje absence nutnosti jakékoliv retrakce mozku a potenciálně nižší výskyt pooperačního zhoršení zraku. Další studie zaměřující se na endoskopickou endonazální techniku operace meningeomu baze lební jsou zcela oprávněné.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
doc. MU Dr. David Netuka, Ph.D.
Neurochirurgická klinika
1. LF UK a ÚVN – Vojenská fakultní nemocnice
U Vojenské nemocnice 1200
169 02 Praha 6
e‑mail: david.netuka@uvn.cz
Přijato k recenzi: 1. 10. 2012
Přijato do tisku: 30. 10. 2012
Zdroje
1. Nakamura M, Roser F, Struck M, Vorkapic P, Samii M.Tuberculum sellae meningiomas: clinical outcome considering different surgical approaches. Neurosurgery 2006; 59(5): 1019 – 1028.
2. Nakamura M, Struck M, Roser F, Vorkapic P, Samii M.Olfactory groove meningiomas: clinical outcome and recurrence rates after tumor removal through the frontolateral and bifrontal approach. Neurosurgery 2007; 60(5): 844 – 852.
3. Gardner PA, Kassam AB, Thomas A, Snyderman CH,Carrau RL, Mintz AH et al. Endoscopic endonasal resection of anterior cranial base meningiomas. Neurosurgery 2008; 63(1): 36 – 52.
4. Feiz ‑ Erfan I, Han PP, Spetzler RF, Horn EM, Klopfenstein JD, Porter RW et al. The radical transbasal approach for resection of anterior and midline skull base lesions. J Neurosurg 2005; 103(3): 485 – 490.
5. Ganna A, Dehdashti AR, Karabatsou K, Gentili F. Fronto ‑ basal interhemispheric approach for tuberculum sellae meningiomas; long‑term visual outcome. Br J Neurosurg 2009; 23(4): 422 – 430.
6. Ohta K, Yasuo K, Morikawa M, Nagashima T, Tamaki N. Treatment of tuberculum sellae meningiomas: a long‑term follow‑up study. J Clin Neurosci 2001; 8 (Suppl 1): 26 – 31.
7. Matoušek P, Lipina R, Paleček T, Hrbáč T, Komínek P.Endoskopická transnazální chirurgie hypofýzy – výhody spolupráce otorinolaryngologa a neurochirurga. Cesk Slov Neurol N 2010; 73/ 106(5): 542 – 545.
8. Máca K, Šteffl M, Svoboda T, Vidlák M. Přímá endoskopická endonazální transsfenoidální hypofýzektomie – první zkušenosti. Sborník abstrakt: Sjezd České a Slovenské neurochirurgické společnosti Opočno 2002 : 28.
9. Máca K, Vidlák M, Svoboda T, Smrčka M, Štefl M. Endoskopické operace intrasellárních lézí – naše zkušenosti. Sborník abstrakt: Kuncův memoriál Praha 2008 : 13.
10. Vacek P, Hrabě V, Mraček J. Endoskopický endonasální binostrální navigovaný přístup k adenomům hypofýzy – prvních 18 měsíců zkušeností. Cesk Slov Neurol N 2009; 72/ 105 (Suppl 1): S47 – S48.
11. Lipina R, Matoušek P, Paleček T, Komínek P. Rozšířený transnazální endoskopický přístup k nádorům lebeční spodiny a očnice. Cesk Slov Neurol N 2012; 75/ 108(3): 326 – 332.
12. Van Gompel JJ, Frank G, Pasquini E, Zoli M, Hoover J, Lanzino G. Expanded endonasal endoscopic resection of anterior fossa meningiomas: report of 13 cases and meta‑analysis of the literature. Neurosurg Focus 2011; 30(5): E15.
13. Wang Q, Lu XJ, Li B, Ji WY, Chen KL. Extended endoscopic endonasal transsphenoidal removal of tuberculum sellae meningiomas: a preliminary report. J Clin Neurosci 2009; 16(7): 889 – 893.
14. Hadad G, Bassagasteguy L, Carrau RL, Mataza JC,Kassam A, Snyderman CH et al. A novel reconstructive technique after endoscopic expanded endonasal approaches: vascular pedicle nasoseptal flap. Laryngoscope 2006; 116(10): 1882 – 1886.
15. Kassam AB, Thomas A, Carrau RL, Snyderman CH,Vescan A, Prevedello D et al. Endoscopic reconstruction of the cranial base using a pedicled nasoseptal flap. Neurosurgery 2008; 63 (1 Suppl 1): ONS44 – ONS52.
16. Dusick JR, Esposito F, Kelly DF, Cohan P, DeSalles A, Becker DP et al. The extended direct endonasal transsphenoidal approach for nonadenomatous suprasellar tumors. J Neurosurg 2005; 102(5): 832 – 841.
17. Fatemi N, Dusick JR, de Paiva Neto MA, Kelly DF. The endonasal microscopic approach for pituitary adenomas and other parasellar tumors: a 10‑year experience. Neurosurgery 2008; 63 (4 Suppl 2): 244 – 256.
18. Fatemi N, Dusick JR, de Paiva Neto MA, Malkasian D,Kelly DF. Endonasal versus supraorbital keyhole removal of craniopharyngiomas and tuberculum sellae meningiomas. Neurosurgery 2009; 64 (5 Suppl 2): 269 – 284.
19. Benjamin V, Russell SM. The microsurgical nuances of resecting tuberculum sellae meningiomas. Neurosurgery 2005; 56 (Suppl 2): 411 – 417.
20. de Divitiis E, Esposito F, Cappabianca P, Cavallo LM,de Divitiis O. Tuberculum sellae meningiomas: high route or low route? A series of 51 consecutive cases. Neurosurgery 2008; 62(3): 556 – 563.
21. Kitano M, Taneda M, Nakao Y. Postoperative improvement in visual function in patients with tuberculum sellae meningiomas: results of the extended transsphenoidal and transcranial approaches. J Neurosurg 2007; 107(2): 337 – 346.
22. Wang Q, Lu XJ, Ji WY, Yan ZC, Xu J, Ding YS et al. Visual outcome after extended endoscopic endonasal transsphenoidal surgery for tuberculum sellae meningiomas. World Neurosurg 2010; 73(6): 694 – 700.
23. Bowers CA, Altay T, Couldwell WT. Surgical decision ‑ making strategies in tuberculum sellae meningioma resection. Neurosurg Focus 2011; 30(5): E1.
24. Couldwell WT, Weiss MH, Rabb C, Liu JK, Apfelbaum RI, Fukushima T. Variations on the standard transsphenoidal approach to the sellar region, with emphasis on the extended approaches and parasellar approaches: surgical experience in 105 cases. Neurosurgery 2004; 55(3): 539 – 547.
25. Laufer I, Anand VK, Schwartz TH. Endoscopic, endonasal extended transsphenoidal, transplanum transtuberculum approach for resection of suprasellar lesions. J Neurosurg 2007; 106(3): 400 – 406.
26. Hentschel SJ, DeMonte F. Olfactory groove meningiomas. Neurosurg Focus 2003; 14(6): e4.
27. El ‑ Bahy K. Validity of the frontolateral approach as a minimally invasive corridor for olfactory groove meningiomas. Acta Neurochir (Wien) 2009; 151(10): 1197 – 1205.
28. van Lindert EJ, Grotenhuis JA. The combined supraorbital keyhole ‑ endoscopic endonasal transsphenoidal approach to sellar, perisellar and frontal skull base tumors: surgical technique. Minim Invasive Neurosurg 2009; 52(5 – 6): 281 – 286.
29. de Divitiis E, Esposito F, Cappabianca P, Cavallo LM, de Divitiis O, Esposito I. Endoscopic transnasal resection of anterior cranial fossa meningiomas. Neurosurg Focus 2008; 25(6): E8.
30. Webb ‑ Myers R, Wormald PJ, Brophy B. An endoscopic endonasal technique for resection of olfactory groove meningioma. J Clin Neurosci 2008; 15(4): 451 – 455.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2013 Číslo 4
-
Všechny články tohoto čísla
- Chirurgie baze lební (uvnitř minimonografie video)
- Trigemino‑ kardiálny reflex a jeho variácie
- Genetické a environmentálne faktory zapojené do patogenézy sklerózy multiplex
- Neuropsychiatrický pohľad na Huntingtonovu chorobu
- Endoskopické endonazální operace meningeomů baze lební
- Soubor jednoznačně pojmenovatelných obrázků k hodnocení a léčbě jazykových a kognitivních deficitů
- Validizácia slovenskej verzie Movement Disorder Society – Unified Parkinson’s Disease Rating Scale (MDS‑ UPDRS)
- Význam vestibulárního a posturografického vyšetření u pacientů s vestibulárním schwannomem
- Komentář k práci P. Kalitové et al. Význam vestibulárního a posturografického vyšetření u pacientů s vestibulárním schwannomem
- Význam MR zobrazení difuze míchy v diferenciální diagnostice míšních lézí
- Endovaskulární léčba nepřímé karotido‑ kavernózní píštěle s použitímchirurgického přístupu přes vena ophthalmica superior
- Augmentované krční stabilizace po selhání předchozí fixace u pacientů s těžkou osteoporózou – dvě kazuistiky
- Dysembryoplastický neuroepiteliální tumor a jeho atypická varianta u dětí – kazuistiky
- Germinom thalamu u dítěte s projevy předčasné pseudopuberty – kazuistika
- Úskalí diagnostiky progresivní multifokální leukoencefalopatie u pacientů infikovaných lidským virem imunodeficience – kazuistiky
- Arteriovenózní malformace conus medullaris – kazuistika
- Guillainův‑Barrého syndrom asociovaný s karcinomem prsu léčeným trastuzumabem – kazuistika
- Akutní encefalitida vyvolaná virem chřipky B – kazuistika
- Webové okénko
-
Analýza dat v neurologii
XL. Studium vlivu zavádějících faktorů na odhad poměru šancí a relativního rizika - 16. Jedličkovy neuroimunologické a likvorologické dny
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Úskalí diagnostiky progresivní multifokální leukoencefalopatie u pacientů infikovaných lidským virem imunodeficience – kazuistiky
- Chirurgie baze lební (uvnitř minimonografie video)
- Neuropsychiatrický pohľad na Huntingtonovu chorobu
- Akutní encefalitida vyvolaná virem chřipky B – kazuistika
