Nádory tretej mozgovej komory
Tumo urs of the Third Cerebral Ventricle
The nerve structures which make up the walls of the third cerebral ventricle provide for important functi ons, in particular maintaining home ostasis, memory mechanisms and visu al functi ons. Their gradu al impairment by tumo ur can be compensated for various time periods. When the tumo ur clinically manifests, it may alre ady be of significant extend, or it can ca use an extensive obstructive hydrocephalus. Surgical manipulati on of impaired nerve structures while accessing the tumo ur as well as during its resecti on may seri o usly worsen the pati ent’s conditi on. Therefore, in the past surgery focused in particular on bi opsy and the restorati on of cerebrospinal fluid circulati on. The improvement in imaging di agnostics and microsurgical techniques has enabled us to re ach almost any part of the brain witho ut any permanent post‑surgical deficit. As a result, not only the tumoro us tissue but also its relati onship to the surro unding structures is suffici ently detected. The surge on can identify the optimal extent of tumo ur resecti on and remove, under favo urable anatomical conditi ons, the tumo ur radically witho ut exposing the pati ent to any risks. Within o ur pati ent gro up, this was possible in two‑thirds of the pati ents. However, it depends on the tumo ur locati on and histological nature.
Key words:
third ventricle – hypothalamus – brain tumour – surgical treatment
Autoři:
J. Šteňo 1; J. Šteňová 2; I. Bízik 1
Působiště autorů:
Neurochirurgická klinika LF UK a FNsP, Bratislava, 2Anatomický ústav LF UK, Bratislava
1
Vyšlo v časopise:
Cesk Slov Neurol N 2009; 72/105(4): 302-316
Kategorie:
Minimonografie
Souhrn
Nervové štruktúry, ktoré tvori a steny tretej mozgovej komory, zabezpečujú dôležité funkci e, predovšetkým udržani e home ostázy, pamäťové mechanizmy a zrakové funkci e. Ich postupné poškodzovani e nádorom môže byť po rozlične dlhú dobu kompenzované. Keď sa nádor klinicky prejaví, môže mať už veľké rozmery alebo môže spôsobiť rozsi ahly obštrukčný hydrocefalus. Chirurgická manipuláci a s poškodenými nervovými štruktúrami počas prístupu k nádoru aj pri jeho resekcii môže stav paci enta vážne zhoršiť. Preto v minulosti bola ci eĺom operáci e predovšetkým bi opsi a a obnova cirkuláci e mozgovomi echového moku. Zdokonaleni e zobrazovacej di agnostiky a mikrone urochirurgickej techniky dovolilo dosi ahnuť takmer ktorékoľvek mi esto v mozgu bez trvalého po operačného deficitu. Tak sa dostatočne odhalí ni elen nádorové tkanivo, ale aj jeho vzťah s okolitými štruktúrami. Operatér môže určiť optimálny rozsah resekci e nádoru a za pri aznivých anatomických podmi enok nádor odstrániť radikálne bez ohrozeni a paci enta. V našom súbore to bolo možné u dvoch tretín paci entov. Zavisí to však na lokalizácii nádoru a na jeho histologickej povahe.
Klíčová slova:
tretia mozgová komora – hypotalamus – nádory mozgu – chirurgická liečba
Úvod
Nádory tretej mozgovej komory (3MK) sa vyznačujú niekoľkými osobitosťami. Po prvé, sú uložené v bezprostrednej blízkosti štruktúr, ktoré a) riadia metabolické a vegetatívne pochody, b) sú súčasťou pamäťových mechanizmov a c) sú súčasťou zrakovej dráhy. Tieto topografické vzťahy v hĺbke mozgu sú príčinou obtiažneho chirurgického prístupu aj zložitej preparácie nádorového tkaniva. Po druhé, malé rozmery samotnej 3MK a najmä úzkych medzikomorových otvorov, foramina Monroi a vchodu do Sylviovho mokovodu sú príčinou častého obštrukčného hydrocefalu. Po tretie, napriek relatívne malému objemu mozgového tkaniva, ktoré tvorí steny 3MK, je histologické spektrum nádorov, ktoré sa tu vyskytujú, omnoho širšie ako na ktoromkoľvek inom mieste mozgu podobného rozsahu [1].
Väčšina nádorov 3MK je nezhubná [2–4]. Tým viac do popredia vystupuje potreba bezpečného chirurgického prístupu a primeraná chirurgická taktika resekcie nádoru. Oproti minulosti, kedy prvoradým cieľom chirurgického výkonu bolo získanie vzorky nádorového tkaniva na histologické vyšetrenie a obnovenie priechodnosti likvorových ciest, v súčasnosti do popredia vystupuje vyšší cieľ, eradikácia nádorového tkaniva. Napomáha tomu zdokonalenie mikrochirurgickej operačnej techniky, ale aj nové diagnostické možnosti pomocou magnetickej rezonancie. Predpokladom je aj presná anatomická predstava o štrukturách v okolí 3MK.
Klinická anatómia tretej mozgovej komory
Tretia mozgová komora je v komorovom systéme mozgu umiestnená medzi postrannými komorami, s ktorými je spojená medzikomorovými otvormi (foramina interventricularia Monroi) a štvrtou komorou, s ktorou je spojená akveduktom (aqueductus Sylvii). Vo frontálnej rovine má štrbinovitý tvar, na strednom sagitálnom reze jej tvar je nepravidelný, naznačene lichobežníkový (obr. 1).
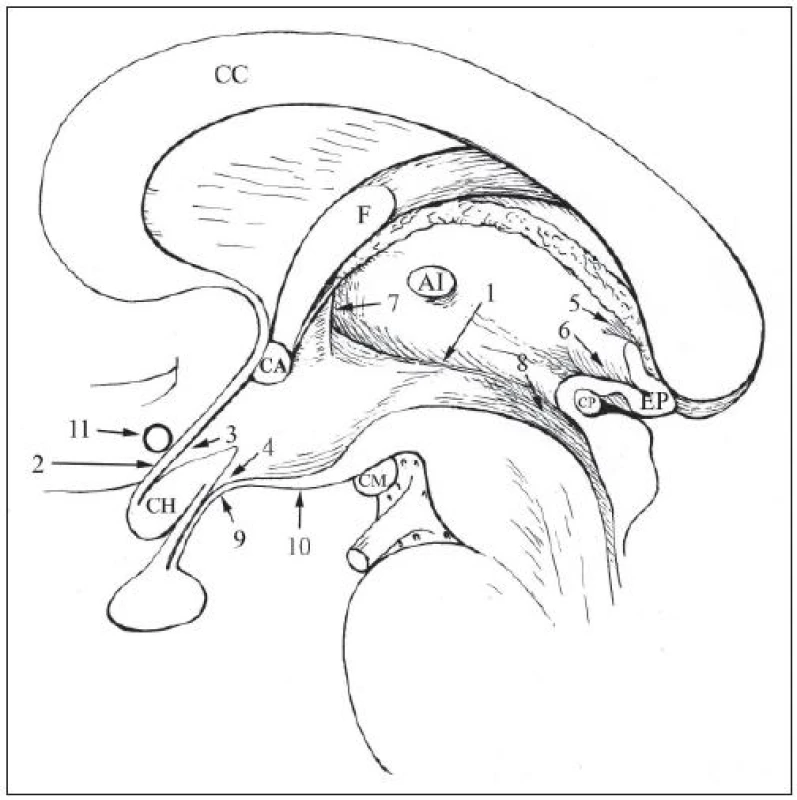
Predná stena 3MK je tvorená koncovou platničkou (lamina terminalis). Táto stenčená časť komisurálneho systému medzi mozgovými hemisférami obsahuje organum vasculosum laminae terminalis (OVLT). Je to jeden z tzv. cirkumventrikulárnych orgánov, v ktorých chýba hematoencefalická bariéra, a ktoré sa preto nazývajú aj okná mozgu. Fenestrované kapiláry tu dovoľujú styk krvnej plazmy s osmoreceptormi, ktoré reagujú na jej osmolalitu. Získané informácie sa vysielajú do nucleus (nc.) paraventricularis a do nc. supraopticus, ktoré koordinujú reakciu neuroendokrinného systému a sympatiku [5]. Podľa Pagea sa OVLT môže poškodiť pri incízii lamina terminalis pri chirurgickom prístupe do dutiny tretej komory. Autor pritom OVLT lokalizuje nad úroveň arteria cerebri communicans anterior (ACCA). Kaudálna časť lamina terminalis je veľmi tenká, priesvitná – fenestra laminae terminalis Retzii [6]. Spája sa s horným okrajom chiazmy. Výbežok komorovej dutiny medzi nimi sa nazýva recessus (rec.) supraopticus (rec. opticus, rec. praeopticus, rec. chiasmatis). Jeho dolná stena, horná plocha zadnej časti optickej chiazmy sa považuje za súčasť spodiny 3MK.
Do 3MK sa cez lamina terminalis bežne pristupuje práve cez túto oblasť pod úrovňou ACCA. OVLT, ktoré sa pri pohľade cez operačný mikroskop nedá identifikovať, by sa pritom nemalo poškodiť.
Kraniálne lamina terminalis dosahuje po comissura anterior. Nad ňou, medzi divergujúcimi columnae fornicis, sa nachádza trojuholníkovitá lamina rostralis [6].
Dolná stena, spodina 3MK sa tiahne od predného okraja recessus supraopticus až po vchod do akveduktu. Za chiazmou ju tvorí tuber cinereum, corpora mammillaria, substantia perforata posterior a tegmentum mezencefala. Tuber cinereum pozostáva z eminentia mediana, párových eminentiae laterales a z eminentia postinfundibularis. Mediálna eminencia, nazývaná tiež infudibulum, na rozdiel od ostatných opísaných štruktúr nie je hypotalamickou štruktúrou, ale súčasťou neurohypofýzy. Okrem nej ju tvorí aj infundibulárna stopka, v neurochirurgickej literatúre nazývaná tiež stopka hypofýzy, a zadný lalok hypofýzy. Tieto štruktúry sa líšia od hypotalamu tým, že v nich chýba hematoencefalická bariéra. V tuber cinereum sa nachádza nc. infundibularis (nc. aurcuatus) podkovovitého tvaru, ktoré široko obkružuje bázu infundibula. Je otvorené smerom dopredu, kde sa infundibulum pripája ku strednej časti zadného uhla optickej chiazmy. V infundibulárnom jadre, ktoré sa skladá z malých neurónov (parvocelulárna časť hypotalamu), sa tvoria hypotalamické hormóny kontrolujúce tvorbu a sekreciu tropných hormónov adenohypofýzy (releasing a inhibiting hormóny). Cestou vláken tractus tuberoinfundibularis sa transportujú z hypotalamu do eminentia mediana, kde sa ukládajú v sekretorických granulách nervových zakončení. Odtiaľ sú portálnym cievnym hypotalamo-hypofýzovým obehom transportované do adenohypofýzy. Bohatá primárna sieť fenestrovaných kapilár portálneho systému hypofýzy je uložená vo vonkajšej vrstve infundibula. Zásobujú ju aa. hypophysales superiores, vetvy supraklinoidálnej časti arteria carotis interna [7]. V stopke hypofýzy sa kapiláry spájajú v dlhé portálne vény („long portal vessels“), ktoré zostupujú do prednej a strednej časti predného laloka hypofýzy, kde sa vetvia v sinusoidné kapiláry. Ak sa preruši spojenie hypotalamu s hypofýzou útlakom alebo deštrukciou stopky hypofýzy supraselárnym nádorom, napríklad kraniofaryngeómom, rozvinie sa insuficiencia predného laloka hypofýzy, hypopituitarizmus v dôsledku chýbania hypotalamických releasing hormónov. Dôsledkom prerušenia stopky hypofýzy býva však aj hyperprolaktinémia a jej následky (poruchy sexuálnych funkcií, galaktorea), pretože inhibičný vplyv hypotalamu na sekreciu prolaktinu laktotropnými bunkami adenohypofýzy má u človeka prevahu nad stimulačným účinkom.
Bočné steny 3MK sú tvorené symetrickými diencefalickými štruktúrami. Horná časť každej bočnej steny je tvorená mediálnou plochou talamu a dolná časť hypotalamom. Massa intermedia alebo adhesio interthalamica spája obidva talamy, križuje 3. komoru v oblasti jej hornej polovice. Z vývojového hľadiska predstavuje sekundárny zrast [6], nie je vždy prítomná. Hranicu medzi talamom a hypotalamom tvorí sulcus hypothalamicus mierne oblúkovite konvexný nadol. Prebieha od foramen Monroi dozadu a nadol ku vchodu do akveduktu.
Hypotalamus na frontálnom reze sa rozdeľuje na periventrikulárny, mediálny a laterálny. Medzi poslednými dvomi prebiehajú vlákna fornixu na ich ceste ku corpora mammillaria (obr. 2). V rostrokaudálnom smere sa hypotalamus delí na preoptický, chiazmatický, tuberálny a mamilárny [5].
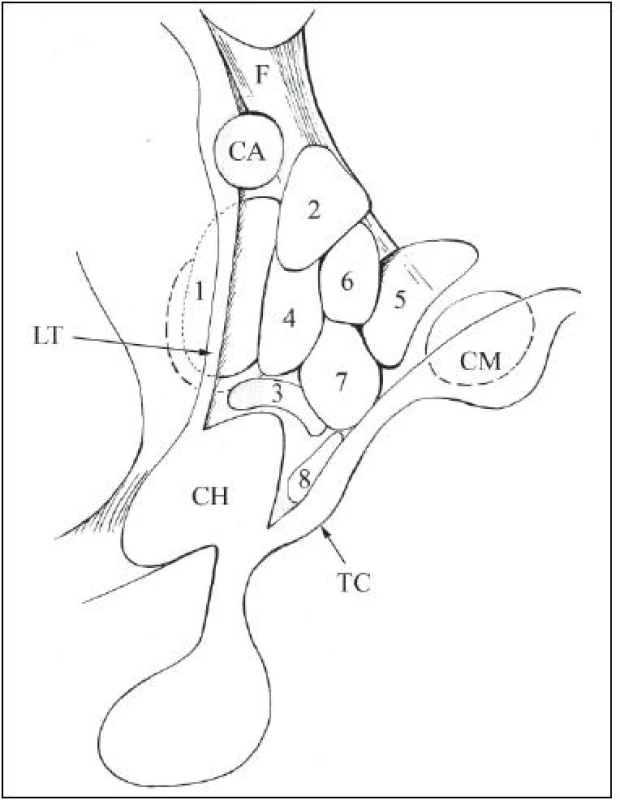
Periventrikulárna zóna hypotalamu pozostáva z tenkej vrstvy malých nervových buniek, jej najventrálnejšia časť je zhrubnutá, je objemnejšia a tvorí vyššie spomínané nucleus arcuatus, nazývané tiež nucleus infundibularis (obr. 3).
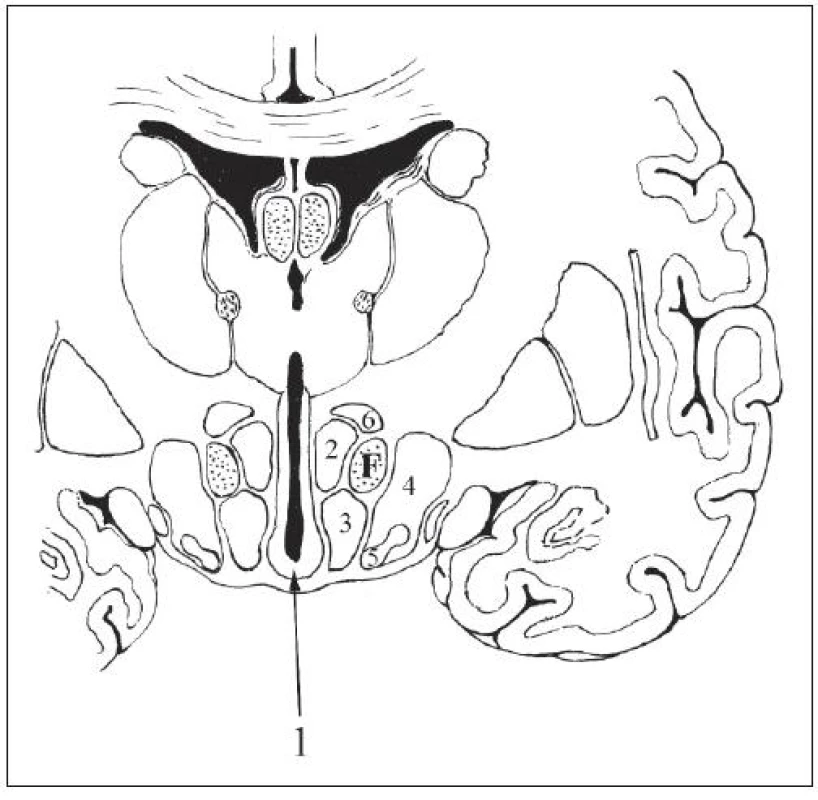
V rostrálnej časti mediálnej zóny hypotalamu sa nachádza preoptická časť hypotalamu a nc. suprachiasmatis, ktoré dostáva nervové vlákna zo zrakovej dráhy prostredníctvom tractus retinohypothalamicus a generuje podnety na reguláciu cirkadiánnych rytmov [8]. Preoptická časť hypotalamu reguluje cyklické neuroendokrinné chovanie a termoreguláciu, najmä výdaj tepla vazodilatáciou a potením. Zvýšenie telesnej teploty zvýšením metabolizmu a vazokonstrikciou aktivuje stredná a zadná časť hypotalamu. Funkcia termoregulácie je výsledkom komplexnej činnosti hypotalamu. Aj v regulácii spánku je zainteresovaných niekoľko centier spojených s inými časťami centrálneho nervového systému [5,9]. V chiazmatickej časti mediálnej zóny je uložené predné jadro, nc. anterior a paraventrikulárne jadro, nc. paraventricularis, produkujúce antidiuretický hormón a oxytocín. V tuberálnej časti mediálnej zóny sa nachádzajú nc. dorsomedialis a nc. ventromedialis, a vzadu v mamilárnej časti je nc. posterior a nc. mammillaris. V laterálnej zóne sú riedko roztrúsené neuróny, ktoré netvoria špecifické jadrá s výnimkou laterálnych tuberálnych jadier v oblasti laterálneho kaudálneho hypotalamu [5,9,10]. Predný hypotalamus koordinuje parasympatické a zadný hypotalamus sympatické funkcie. Nc. dorsomedialis a nc. ventromedialis ako aj laterálny hypotalamus regulujú príjem potravy, tekutín a pohlavné správanie v súčinnosti s limbickým systémom.
Poškodenie jednotlivých častí hypotalamu nádorom alebo chirurgickou manipuláciou sa klinicky prejaví rozličnými, často špecifickými znakmi a príznakmi. Poškodenie neurosekretorických neurónov v periventrikulárnej zóne a v tuberálnej oblasti spodiny 3MK môže viesť ku insuficiencii predného laloka hypofýzy, hypopituitarizmu a k narušeniu harmonickej odpovede endokrinného systému. Nádory, ktoré invadujú hlbšie zóny hypotalamu, môžu spôsobiť poruchy príjmu potravy v dôsledku poškodenia centra sýtosti (nc. ventromedialis) a hladu (laterálne jadro) a emočné poruchy. Poškodenie chiazmatickej a preoptickej časti hypotalamu môže mať negatívny vplyv na funkcie, ktoré kontrolujú rovnováhu vodného a minerálneho metabolizmu, krvný tlak, cirkadiánne rytmy, termoreguláciu a reprodukčné chovanie. Poškodenie zadného jadra spôsobuje spavosť. Chirurgická manipulácia pri odstraňovaní nádoru môže tieto poruchy zvýrazniť. Ak sa poškodia fornixy, ktoré ležia medzi mediálnými a laterálnými zónami hypotalamu priblížne 5mm pod povrchom mediálnej steny komory, objavia sa poruchy pamäti. Manažment pacienta s diabetes insipidus, hypokorticizmom, s poruchou pocitu smädu a s poruchami pamäti môže byť extrémne obtiažný [5]. Nádory, ktoré postihujú aj laterálne zóny hypotalamu, môžu vyvolať aj poruchy vedomia, ich chirurgické odstránenie môže viesť k neprijateľným výsledkom.
Väčšina, ak nie všetky, hypotalamické jadrá slúžia viacerým špecifickým funkciám. Tak napríklad rozličné neuronálne populácie nc. paraventricularis sa projikujú nielen do zadného laloka hypofýzy, kde kontrolujú vodnú a minerálnu rovnováhu (ADH) a maternálne funkcie (oxytocín), ale aj do eminentia mediana, a tým ovplyvňujú uvoľňovanie hormónov predného laloka hypofýzy, a ovplyvňujú tak rast, reprodukciu, sociobehaviorálne a emočné odpovede, a tiež do jadier mozgového kmeňa a do miechových preganglionárnych neurónov, ktoré sa zúčastňujú kontroly autonómneho nervového systému [10].
Horná stena 3MK pokračuje od foramina Monroi dozadu po recessus suprapinealis. Je tvorená štyrmi vrstvami. Hornú vrstvu predstavuje fornix. Pod fornixom sú dve vrstvy tela chorioidea, štvrtá vrstva pozostáva z cievnych štruktúr, ktoré sa nachádzajú medzi dvoma vrstvami tela chorioidea. Nazýva sa velum interpositum [11]. Z dolnej vrstvy tela chorioidea odstupujú dva pruhy plexus chorioideus, ktoré po oboch stranách strednej čiary visia do dutiny 3MK. Velum interpositum prebieha od foramina Monroi ku hornému povrchu glandula pinealis (epiphysis cerebri). Napína sa medzi obidvoma talamami pozdĺž stria medullaris thalami, pripája sa na spodnú plochu fornixu v strednej čiare. Vo velum interpositum sú žily drenujúce steny predných rohov a telá postranných komôr, ktoré ústia do venae cerebri internae aj vetvy a. chorioidea posterior medialis, ktoré zásobujú plexus chorioideus. Vv. cerebri int. po výstupe z velum interpositum vzadu pokračujú ponad glandula pinealis, spájajú sa a spolu s vv. basales Rosenthali vytvárajú vena cerebri magna Galeni.
Zadná stena 3MK sa rozprestiera od recessus suprapinealis po vchod do akveduktu (obr. 1). Recessus suprapinealis sa nachádza pod zadným okrajom tela chorioidea ventriculi tertii a commissura habenularum, na ktorú sa pripája epifýza. Nad epifýzou a commissura habenularum a pod tela chorioidea možno preniknúť do dutiny 3MK bez incízie nervového tkaniva. Všetky ostatné chirurgické prístupy do 3MK sú transcerebrálne. Oproti corpus pineale sa z dutiny komory vyklenuje plytka jamka, recessus pinealis (medzi commissura habenularum a commissura posterior). Pod ňou leží commissura posterior vo forme valčeka priečne položeného tesne nad vchodom do akveduktu [12].
Výskyt nádorov v jednotlivých častiach tretej komory
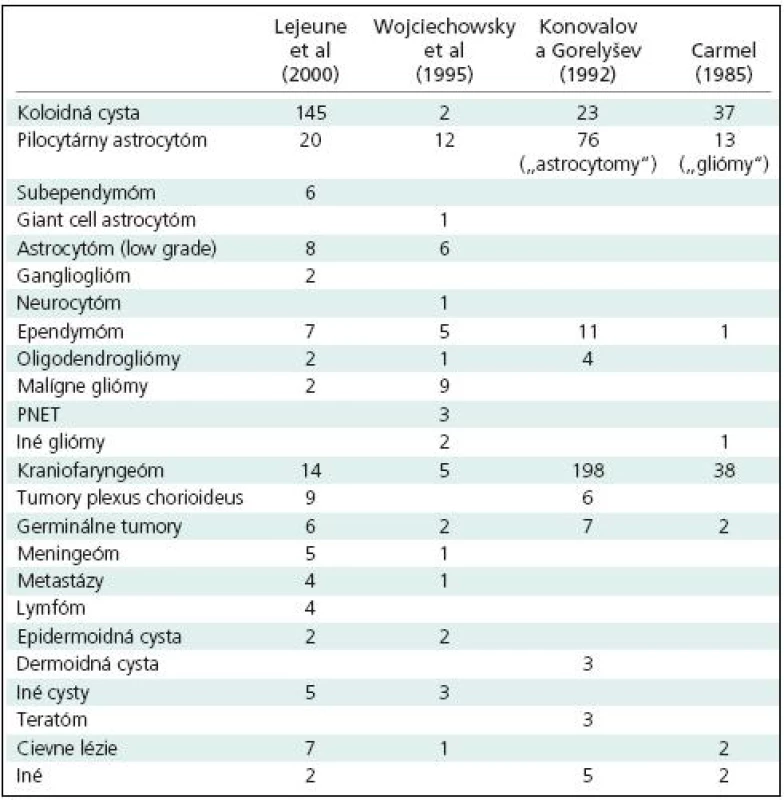
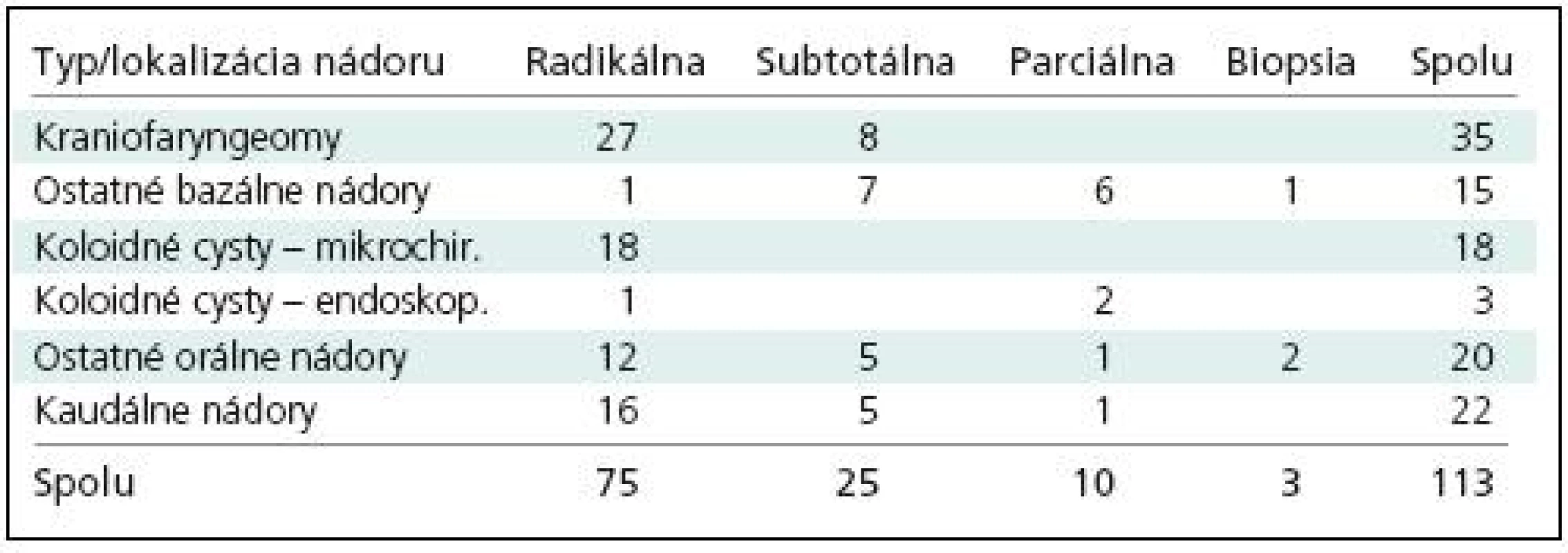
V literárnych súboroch nádorov 3MK sa výrazne líši ich výskyt podľa lokalizácie v jednotlivých častiach komorovej dutiny aj podľa zastúpenia jednotlivých histologických typov (tab. 1). Histologická skladba nádorov 3MK v jednotlivých súboroch sa pravdepodobne líši najmä v dôsledku odborného zamerania jednotlivých pracovísk. Konovalov a Gorelyšev [2] sa najčastejšie stretávali s kraniofaryngeomami, ktoré našli u 198 z 337 chorých (58,8%) s nádormi prednej časti 3MK operovaných za obdobie 18 rokov. Podobne aj Carmel [13] našiel 38 kraniofaryngeómov medzi 100 nádormi 3MK operovanými počas 20 rokov. Lejeune et al [3] v súbore 262 pacientov operovaných v období rokov 1980–1995 na 21 neurochirurgických pracoviskách mali až 55 % koloidných cýst. Prevalencia gliomóv v inej štúdii [14] je dôsledkom toho, že do súboru zaradili aj pomerne veľký počet nádorov talamu, ktoré sú vlastne „paraventrikulárnymi“ nádormi.
Topografické skupiny nádorov tretej mozgovej komory
Nádory 3MK sa podľa lokalizácie, resp. miesta ich primárneho rastu a prevažného uloženia v jednotlivých častiach komorovej dutiny rozdeľujú na tri topografické skupiny: bazálnu, orálnu a kaudálnu, čo zodpovedá Yasargilovej klasifikácii na anteroinferiorne, anterosuperiorne a posteriorne nádory [15]. Inokedy sa rozlišujú len nádory prednej a zadnej časti komory [4]. Okrem toho sa nádory 3MK klasifikujú na primárne intraventrikulárne a sekundárne intraventrikulárne [2,13,16]. Primárne intraventrikulárne alebo „pravé“ intraventrikulárne nádory sú spojené úzkou stopkou s rozličnými štruktúrami tvoriacimi steny 3MK a sú celým svojim objemom uložené v dutine komory (koloidné cysty, ependymomy, zriedkavo aj intraventrikulárne kraniofaryngeomy). Sekundárne intraventrikulárne nádory sa najčastejšie vyskytujú v bazálnej časti komory. Apuzzo et al [17] vyčleňujú tri skupiny nádorov 3MK: extraaxiálne intraventrikulárne, intraaxiálne s ventrikulárnou komponentou a bazálne.
Prednú, orálnu časť 3MK v oblasti medzikomorových otvorov, foramina Monroi najčastejšie postihujú koloidné cysty a ependymómy. Rastú primárne intraventrikulárne, zužujú až celkom uzatvárajú jeden alebo oba medzikomorové otvory a blokujú cirkuláciu mozgovomiechového moku. Koloidné cysty sú najčastejšie primárne intraventrikulárne nádory 3MK. Zriedkavo sa prejavia pred 20. rokom veku, najčastejšie sa diagnostikujú v 3. a 4. decéniu. Ependymómy 3MK sú zriedkavé.
Bazálnu časť 3MK postihujú nádory, ktoré rastú primárne v chiazmaticko‑selárnej oblasti mozgu, gliómy chiazmy a hypotalamu, a približne rovnako často kraniofaryngeómy. Chiazmaticko‑hypotalamické pilocytárne astrocytómy sú jedným z najčastejších supratentoriálnych nádorov u detí. Môžu sa vyskytnúť v rámci neurofibromatózy typu 1. Výskyt kraniofaryngeómov má dva vrcholy: vo veku 5–10 rokov a v 5. a 6. decéniu.
Gliómy chiazmy sa môžu rozšíriť na jeden alebo obidva zrakové nervy, na zrakové trakty a na priľahlé časti hypotalamu. Chiazma však môže byť naopak postihnutá aj nádorom rastúcim primárne v hypotalame [18]. Aj pri pilocytárnom astrocytóme, ktorý je benígny (WHO gr. I) a je makroskopicky dobre ohraničený, pri histologickom vyšetrení sa zisťuje šírenie sa nádorových buniek pozdĺž vláken zrakovej dráhy aj nádorová infiltrácia mäkkých obalov mozgu.
Kornienko a Pronin [19] rozoznávajú päť skupín gliómov zrakovej dráhy a hypotalamu: nádory predného uhla chiazmy a jedného zrakového nervu s prevažným smerom rastu dopredu; nádory laterálneho uhla chiazmy s prechiazmatickým rastom aj extenziou do dutiny 3MK; nádory zadného uhla chiazmy rastúce prevažne do 3MK; nádory tractus opticus; a nádory 3MK rastúce do jej dutiny spôsobujúce oklúziu likvorových ciest.
Kaudálnu časť 3MK postihujú nádory rastúce v oblasti šuškovitého telesa (corpus pineale, epiphysis cerebri); môžu vznikať z tkaniva samotnej epifýzy i z priľahlých štruktúr stredného mozgu a medzimozgu. Častejšie sa vyskytujú v detskom veku, kedy predstavujú asi 2,5 % všetkých nádorov mozgu.
Základom väčšiny nádorov pineálnej oblasti (80 %) sú primitívne zárodočné, embryonálne bunky. Rozvíjajú sa z nich germinómy (WHO gr. II–III), teratómy (gr. I), prípadne teratokarcinómy, zriedkavo embryonálny karcinóm (gr. IV) alebo choriokarcinóm (gr. IV). Zpomedzi všetkých nádorov CNS zo zárodočných buniek je najčastejším germinóm, predstavuje až 65 % [4]. Menšia časť nádorov (približne 20 %) je neuroektodermového pôvodu. Z tkaniva epifýzy vyrastajú benígne pineocytómy (gr. I) a celkom zhubné pineoblastómy (gr. IV), benígne a malígne gliómy a iné. Astrocytómy zadnej časti 3MK môžu vyrastať aj priamo z epifýzy. Na rozdiel od astrocytómov vyrastajúcich z nervových štruktúr v okolí epifýzy bývajú cystické a majú lepšiu prognózu [20–22]. Výnimočne sa tu vyskytujú meningeómy a epidermoidné a dermoidné cysty.
Vlastný súbor
V období rokov 1990–2006 bolo na našej klinike operovaných 113 pacientov s nádormi 3MK, 50 detí do veku 15 rokov a 63 pacientov vo veku 16–68 rokov, u ktorých bol vzťah nádoru k dutine komory overený počas operácie (tab. 2). Okrem nádorov, ktorých celý objem sa nachádzal v dutine 3MK, sme do súboru zahrnuli aj a) nádory, ktoré rástli v hypotalame alebo v chiazme a v hypotalame, a zároveň „exofyticky“ rástli do dutiny 3MK, b) nádory, ktorých časť bola uložená v tretej a časť v bočnej mozgovej komore. Naopak, do súboru sme nezahrnuli pacientov a) u ktorých nádory rástli v bočnej komore a stláčali strop 3MK nadol až ku jej spodine, b) s nádormi, ktoré tamponovali dutinu 3MK, ale boli uložené navonok od jej ependymálnej výstelky, napríklad nádory talamu (paraventrikulárne nádory), c) supraselárne kraniofaryngeomy, ktorých horný povrch bol krytý spodinou tretej komory vytlačenou nahor až ku jej stropu, ale nádor bol de facto extraventrikulárny (supraselárne extraventrikulárne kraniofaryngeómy), a d) nádory, ktoré rástli v pineálnej oblasti, ale nezasahovali do dutiny 3MK. Náš súbor sa od ostatných líši častejším výskytom gliómov, a to vo všetkých častiach 3MK. Predstavujú takmer 30 % celého súboru.
Podľa prevažujúcej lokalizácie nádoru v jednotlivých častiach 3MK sme nádory v našom súbore rozdelili na nádory a) bazálnej, b) orálnej a c) kaudálnej časti komory (tab. 2). Niektoré nádory dosiahli veľké rozmery a vypĺňali celú alebo takmer celú dutinu 3MK. Keď takýto nádor infiltroval hypotalamus alebo hypotalamus a chiazmu, zaradili sme ho do skupiny bazálnych nádorov; keď infiltroval bočnú stenu komory, ale nie jej spodinu, bol zaradený do orálnej skupiny. Kaudálne nádory mali rozlične intímny vzťah k zadnej časti bočných stien komory.
V literatúre sú niekedy nejasné predstavy o patogenéze intraventrikulárnej lokalizácie kraniofaryngeómov. Tá sa často pokladá za dôsledok ruptúry stenčenej spodiny 3MK tlakom nádoru, ktorý pôvodne rástol extraventrikulárne. Naše morfologické aj klinické štúdie [23,24] aj štúdie iných autorov [25,26] však ukazujú, že intraventrikulárna alebo intra-extraventrikulárna lokalizácia kraniofaryngeómov je dôsledkom primárneho rastu nádoru priamo v mozgovom tkanive infundibula (eminentia mediana), ktoré je súčasťou spodiny 3MK. Dokazuje to intrapiálna (subpiálna) lokalizácia celého nádoru. Väčšina intra-extraventrikulárnych kraniofaryngeómov sa teda ocitá v dutine 3MK podobným mechanizmom ako gliómy bazálnej časti komory, napríklad pilocytárne astrocytómy hypotalamu. Iný mechanizmus, teda dlhodobý extraventrikulárny rast a následná deštrukcia atrofickej spodiny 3MK, je príčinou intra-extraventrikulárnej lokalizácie kraniofaryngeómov len zriedkavo. Okrem niekoľkých kraniofaryngeómov sme to pozorovali aj v dvoch prípadoch gigantického adenómu hypofýzy operovaných pred rokom 1990 [27].
Klinické prejavy
Klinické prejavy nádorov 3MK môžu byť spôsobené obštrukčným hydrocefalom alebo priamym poškodením štruktúr v bezprostrednom okolí nádoru. Prejavy intrakraniálnej hypertenzie (ICH) sú najčastejšie, prejavujú sa u dvoch tretín až troch štvrtín pacientov s nádormi 3MK [3,28]. Pomerne časté sú poruchy zraku a endokrinné poruchy, vyskytujú sa hlavne pri nádoroch bazálnej časti 3MK. Časté sú aj neuropsychologické poruchy. Lejeune et al [3] ich zistili až u 48 % pacientov a v 10 % boli prvými príznakmi. Schirmer [28] pozoroval psychické zmeny najčastejšie vo forme zmien osobnosti (32,1%), ďalej to bola retardácia (28,6%), strata motivácie (25 %), poruchy pamäti (14,3 %), zmätenosť (7,1 %) a depresia (3,6 %). Medzi ostatnými symptómami sa vyskytovali únavnosť (28,6 %), závrate (17,9 %); 10,7 % pacientov trpelo inkontinenciou. Niekedy sa objavujú aj epileptické záchvaty, poruchy chôdze, poruchy reči, tinnitus, poruchy čuchu. Pyramídové prejavy alebo extrapyramídové syndrómy sú zriedkavé. Môžu byť dôsledkom deštrukcie subtalamických a bazálnych gangliových štruktúr, útlaku crura cerebri retroselárnou expanziou, či priamej kompresie karotickej tepny alebo jej vetvy. Paraselárne rastúce tumory môžu postihnúť okohybné nervy. Dĺžka anamnézy býva pomerne veľká, viac ako jedna tretina pacientov má príznaky dlhšie ako jeden rok.
Jednotlivé príznaky a znaky vyvolané nádormi 3MK a ich kombinácie sa líšia podľa prevažnej lokalizácie nádoru, ktorá býva ovplyvnená miestom primárneho rastu nádoru.
Nádory orálnej časti 3MK sa prejavujú najmä známkami ICH, bolesťami hlavy, vracaním, u časti pacientov aj nauzeou, v neskorších štádiách aj zahmlievaním zraku. Pri oftalmologickom vyšetrení sa môže zistiť edém papíl zrakových nervov. Pri koloidných cystách sa môžu záchvaty intrakraniálnej hypertenzie dostavovať v závislosti na polohe tela, čo sa vysvetľuje ventilovým mechanizmom blokády for. Monroi. Môže sa pri nich vyskytnúť aj náhle úmrtie v dôsledku akútneho záchvatu ICH [29]. Vo väčšine prípadov náhlu smrť pri koloidných cystách predchádzajú prejavy ICH po dobu týždňov až mesiacov. Náhle klinické prejavy môžu byť aj dôsledkom intratumorálneho krvácania, najmä pri gliómoch, ako sme to pozorovali u pacienta s fibrilárnym astrocytómom. Nádory orálnej časti 3MK môžu byť spojené aj s poruchami pamäti a s ataxiou. Endokrinologické prejavy sa pri nich nepozorujú.
Pri nádoroch bazálnej časti 3MK dominujú poruchy zraku a endokrinné a metabolické prejavy. Nádory zadnej časti zrakovej dráhy a hypotalamu vyvolávajú prejavy ICH u približne jednej tretiny pacientov.
Gliómy chiazmy sa prejavujú narušením zrakovej ostrosti, perimetra a primárnou atrofiou zrakových nervov. U detí sa porucha zrakovej ostrosti prejavuje často ako prvý príznak, v 25–30 %; oftalmologické vyšetrenie ho odhalí aj u ďalších pacientov, ktorí ho kompenzovali akomodáciou. Klinické vyšetrenie odhalí poruchy zorných polí u 30–40 % detských pacientov, ktorí si ich predtým neuvedomovali [30].
Endokrinopatie majú rozličné prejavy, od hyperfunkcie až po hypofunkciu. Najčastejšie sa prejavuje somatotropná nedostatočnosť, menej častá je oneskorená puberta, hypotyroidizmus a dokonca panhypopituitarizmus, menej častý je aj diabetes insipidus. Niektoré z týchto prejavov sú známe už pred hospitalizáciou, detailný endokrinologický skríning je však nutný u všetkých nádorov prednej časti 3MK.
Ďalšími prejavmi hypotalamických nádorov je hypersexualita alebo strata sexuálneho záujmu, pubertas praecox u detí, poruchy emočnej kontroly (patologický smiech a plač), amnestické syndrómy, somnolencia alebo poruchy rytmu spánku a bdenia, hypertermia alebo hypotermia v dôsledku dysfunkcie centrálnych termoregulačných mechanizmov a porucha elektrolytovej rovnováhy. Hyperfágia sa dáva do vzťahu s deštrukciou centra sýtosti v nc. ventromedialis hypotalamu [31].
Osobitým prejavom gliómov hypotalamu u deti vo veku do troch rokov, ktorý sa pozoruje až v 25 % prípadov, je neprospievanie. Tento príznak v spojení s nystagmoidnými pohybmi očí sa nazýva „diencefalický syndróm“ [30]. Syndróm je charakterizovaný výraznou stratou podkožného tuku, ktorá kontrastuje s normálnou výškou a normálnym alebo takmer normálnym objemom svalstva. Chuť do jedla je dobrá, dieťa je čulé až hyperaktívne a môže byť spokojné alebo až euforické. Vo všeobecnosti je koža svetlá, napriek tomu, že počet erytrocytov je v norme. Príčina lipolýzy nie je jasná. Vysvetľovala sa zvýšenou hladinou rastového hormónu, ktorá nevykazuje primeranú reakciu na hypoglykémiu a hyperglykémiu a stratila diurnálny rytmus.
Častým príznakom chiazmaticko‑hypotalamických expanzívnych procesov je nystagmus (nezávislý od diencefalického syndrómu) a ataxia. Ďalším prejavom je tzv. spasmus nutans alebo „bobble-head doll syndrome“ (kývavé pohyby hlavou, úklon hlavy a nystagmus). Tento príznak sa popisoval pri chiazmatických arachnoidálnych cystách, ale aj pri chiazmatických gliómoch.
Príznaky ICH v dôsledku obštrukčného hydrocefalu pri kompresii akveduktu sú najčastejšími klinickými prejavmi nádorov kaudálnej časti 3MK. U detí sa vyskytujú až v 85 % prípadov [32]. Najčastejším topickým príznakom je obrna pohľadu nahor. Paralýza pohľadu nadol je menej častá, podobne ako porucha konvergencie očných bulbov a/alebo nystagmus retractorius. Parinaudov syndróm, čiastočný alebo kompletný, sa nachádza u polovice pacientov. Iné topické príznaky, cerebelovestibulárne, pyramídové, poruchy citlivosti, pamäti, extrapyramídové syndrómy, epilepsia a poruchy sluchu sú menej časté. Poruchy okohybných nervov sú zvyčajne dôsledkom intrakraniálnej hypertenzie, zriedkavo tiež invázie tumoru do mezencefala [31]. Trvalá alebo prechodná dilatácia zreníc je známkou zlej prognózy ukazujúcou na intraparenchymatózne šírenie sa nádoru. Poruchy zorných polí sú mimoriadne zriedkavé a ukazujú na laterálnu extenziu tumoru smerom ku radiatio optica. Klinické príznaky sa vyvíjajú progresívne, priemerná dĺžka anamnézy je štyri mesiace. Náhle klinické prejavy môžu byť dôsledkom krvácania do nádoru, ktoré je zriedkavé a je charakteristické pre choriokarcinóm.
Neuroendokrinné prejavy sú relatívne časté a sú dôvodom na kompletné endokrinné predoperačné vyšetrenie. Pubertas praecox nie je spôsobená deštrukciou epifýzy nádorom, ale je dôsledkom účinku choriogonadotropinu (beta‑HCG). Ten sa tvorí v choriokarcinómoch. Yolk-sac tumory produkujú alfa‑fetoprotein (AFP). Spolu s embryonálnym karcinómom sa tieto nádory označujú ako negerminomatózne nádory zo zárodočných buniek. Germinómy produkujú len HCG, a to len v 10–15 % prípadov. Ich diagnóza sa potvrdí biopsiou alebo cytológiou likvoru. Vyšetrenie hladiny markerov v sére, prípadne aj v likvore umožňuje predpokladať histologickú povahu tumoru. Diabetes insipidus môže byť dôvodom šírenia sa tumoru do prednej časti 3. komory a hypotalamu. Menej často sa pozorujú poruchy termoregulácie, abnormálne alimentárne chovanie a pituitárna insuficiencia.
V našom súbore sa väčšina nádorov 3MK klinicky prejavila príznakmi zvýšeného vnútrolebečného tlaku. V období stanovenia diagnózy už boli príznaky vnútrolebečnej hypertenzie v dôsledku obštrukčného hydrocefalu prítomné u 76 % chorých s bazálnymi nádormi a takmer u všetkých pacientov s nádormi orálnej a kaudálnej časti 3MK. V niektorých prípadoch sa príznaky ICH vystupňovali natoľko, že pacienti boli prijatí s kvantitatívnymi poruchami vedomia, ktoré vyžadovali urgentnú drenážnu operáciu alebo dokonca vonkajšiu drenáž mozgových komôr. Príčinou náhleho zhoršenia klinického stavu u jedného z nich bolo krvácanie do fibrilárneho astrocytomu v orálnej časti 3MK. V skupine nádorov bazálnej časti komory sa ochorenie začínalo aj inými príznakmi. U 27 % chorých sa prejavilo poruchami zraku, ktoré v období stanovenia diagnózy boli prítomné v 35 %. U 33 % pacientov, prevažne u detí, sa zjavili endokrinné poruchy, nanizmus, diabetes insipidus, prípadne predčasná puberta, u dvoch dospelých chorých sa vyskytli aj epileptické záchvaty. U piatich dospelých chorých s kraniofaryngeomami sa ochorenie prejavilo psychickými zmenami, od zhoršenia pamäti až po halucinatórne psychózy. Nádory pineálnej oblasti a zadnej časti 3MK v 37 % vyvolávali okohybné poruchy v rámci Parinaudovho syndromu.
Diagnostika
V rámci klinického vyšetrenia je často potrebné aj oftalmologické, endokrinologické a neuropsychiatrické vyšetrenie. Zisťovanie typu porúch zorných polí v súčasnosti už nie je potrebné pre lokalizáciu chorobného procesu. Vyšetrenie perimetra a vízu je však mimoriadne dôležité pre porovnanie stavu zrakových funkcií pred operáciou a po nej. Nález edému papíl zrakových nervov pri vyšetrení očného pozadia môže objektivizovať intrakraniálnu hypertenziu a ich nablednutie svedčí pre atrofiu vláken zrakovej dráhy v dôsledku útlaku jej štruktúr buď priamo nádorom, alebo zvýšeným tlakom likvoru pri obštrukčnom hydrocefale. Výsledky endokrinologického vyšetrenia pred operáciou môžu poskytnúť informácie o potrebe predoperačnej hormonálnej substitúcie. Ešte dôležitejšie je z tohto hľadiska pooperačné vyšetrenie vrátane vyšetrenia funkčnej rezervy jednotlivých hypotalamo-hypofýzových osí. Pri podozrení na prítomnosť nádorov zo zárodočných buniek je dôležité vyšetrenie markerov, HCG a AFP. Čisté germinómy nesecernujú HCG, produkujú ho len tie, ktoré obsahujú ložiská syncyciotrofoblastických buniek silne pozitívnych na HCG a na ľudský placentárny laktogén. Placentárna alkalická fosfatáza je tiež markerom intrakraniálnych germinómov.
O lokalizácii a rozsahu nádoru podávajú presné informácie zobrazovacie neurorádiologické vyšetrenia, počítačová tomografia a magnetická rezonancia (MR). Často sa pritom získa aj predstava o histologickom charaktere nádoru. Kalcifikáty sú časté v kraniofaryngeómoch (až v 90%), vyskytujú sa aj v teratómoch, ependymómoch, menej často aj v iných nádoroch. Adamantinózne kraniofaryngeómy, ktoré sa častejšie vyskytujú u detí, bývajú cystické; papilárný typ nádoru, ktorý sa vyskytuje u dospelých, býva solidný. Vo všeobecnosti kraniofaryngeómy majú najčastejšie zmiešanú štruktúru.
Astrocytómy aj ependymómy bývajú na MR v T1 vážení hypointenzné, v T2 vážení hyperintenzné. Pilocytárne astrocytómy sa môžu poskontrastne silno zvýrazniť. Koloidné cysty bývajú hyperintenzné v T1, hypointenzné v T2, postkontrastne sa môže zvýrazniť puzdro cysty. Podľa typu obsahu koloidnej cysty môže byť jej signál aj zmiešaný [4].
Napriek výraznému zdokonaleniu zobrazenia anatomických štruktúr magnetickou rezonanciou štruktúry atrofickej spodiny 3MK sa často nedajú rozlíšiť. Identifikácia hypotalamických štruktúr je pritom pre plánovanie chirurgického prístupu aj rozsahu resekcie nádoru veľmi významná. Ak by sa napríklad kraniofaryngeóm, ktorý zdanlivo vyplňuje celú 3MK, ale v skutočnosti rastie pod jej distendovanou spodinou, ktorú vytláča nahor až ku stropu komory, odstraňoval zhora cez foramina Monroi, mohli by sa poškodiť hypotalamické štruktúry. Odlíšenie takého nádoru od intra-extraventrikulárného kraniofaryngeómu, pri ktorom sú štruktúry hypotalamu uložené po horizontálnom obvode nádoru, okolo jeho „rovníka“, možno urobiť nepriamo. Naša štúdia totiž ukázala, že ani rozsiahle extraventrikulárne nádory, ktoré zdanlivo okludujú celú 3MK, zvyčajne nespôsobujú výraznejšie rozšírenie bočných mozgových komôr a navyše čiastočne sa šíria aj pred úroveň chiazmy a pred ACCA. Naproti tomu nádory, ktoré rastú čiastočne alebo úplne v dutine 3MK, sú uložené úplne retrochiazmaticky a spôsobujú obštrukčný hydrocefalus [33].
Pri nádoroch zadnej časti 3MK MR dovoľuje zistiť aj vzťah nádoru ku sieti veľkých žíl (vnútorné mozgové žily, vv. cerebri internae; spodinové žily, vv. basales Rosenthali), ktoré sa vlievajú do veľkej mozgovej žily (v. cerebri magna Galeni) a do priameho žilového splavu (sinus rectus). K nádorom uloženým pod spomínanými žilami je výhodnejšie pristupovať ponad predný lalok mozočka pod tentóriom [21]. Pri uložení nádorov nad cisternou štvorhrbolia a nad veľkými žilami je vhodnejší subokcipitálny transtentoriálny prístup.
Chirurgická liečba nádorov 3MK
Cieľom chirurgického výkonu u pacientov s nádormi 3MK v minulosti bývalo získanie vzorky nádorového tkaniva na histologické vyšetrenie a obnovenie priechodnosti likvorových ciest. Odstránenie nádoru sa indikovalo zvyčajne len pri koloidných cystách, zriedkavo pri iných typoch nádorov. S rozvojom mikrochirugie sa chirurgické prístupy do stredu mozgu stali bezpečnejšie a cieľom operácie sa stáva odstránenie nádorového tkaniva. Rozsah bezpečnej resekcie nádoru závisí na charaktere nádoru a jeho vzťahu ku okolitým anatomickým štruktúram a na erudícii neurochirurga. Neurochirurg s dostatočnými skúsenosťami dokáže bezpečne odstrániť aj nádory, ktorých resekcia bývala riziková, a na druhej strane vie zavčasu rozoznať také anatomické pomery, pri ktorých je potrebné chirurgický výkon ohraničiť na subtotálnu alebo len parciálnu resekciu nádoru.
Pri endoskopických výkonoch je neúplná resekcia častejšia ako po mikrochirurgických [34]. Preto niektorí neurochirurgovia, ktorí majú mimoriadne bohaté skúsenosti s neuroendoskopiou, dávajú pri operáciách koloidných cýst prednosť mikrochirurgickým výkonom s endoskopickou asistenciou pred čisto endoskopickou operáciou [35].
Predpokladom úspešného chirurgického výkonu býva najmä výber vhodného chirurgického prístupu. Musí odhaliť nielen maximum nádorového tkaniva, ale aj jeho vzťah ku okolitým nervovým a cievnym štruktúram. Do dutiny 3MK sa zvyčajne vstupuje z troch smerov, zpredu, zhora a zozadu. Prístup zdola umožňujú špeciálne chirurgické prístupy cez spodinu lebky a tzv. rozšírené transsfenoidálne endoskopické prístupy.
Chirurgické prístupy do 3MK
Predný chirurgický prístup vyžaduje discíziu lamina terminalis, najčastejšie len pod úrovňou arteria cerebri communicans anterior (ACCA). Prístup nad ACCA ohrozuje commissura anterior aj obidve columnae fornicis, a tým pamäťové funkcie. Samotnú lamina terminalis možno dosiahnuť popod čelový lalok mozgu zo subfrontálnej alebo frontotemporálnej (pterionálnej) kraniotómie, prípadne medzi čelovými lalokmi (frontálny interhemisferálny prístup). Pri horných chirurgických prístupoch sa dutina 3MK dosahuje cez jedno alebo obidve foramina Monroi, alebo cez strop 3MK, a to cez tela chorioidea alebo popod plexus chorioideus, subchoroidálne. Medzikomorové otvory aj strop komory sa dosahujú cez dutinu laterálnej komory, a to transkalóznym alebo transkortikálnym prístupom. Zadný prístup ponad mozoček cez recessus suprapinealis je jediným chirurgickým prístupom do 3MK, ktorý nevyžaduje discíziu mozgového tkaniva. Bežne sa používa na prístup do zadnej časti 3MK, dovoľuje však dosiahnuť a odstrániť aj koloidnú cystu z prednej časti komory [36]. Dolné prístupy môžu ohroziť hypotalamické štruktúry v tuber cinereum.
Vlastné chirurgické skúsenosti
Chirurgické prístupy
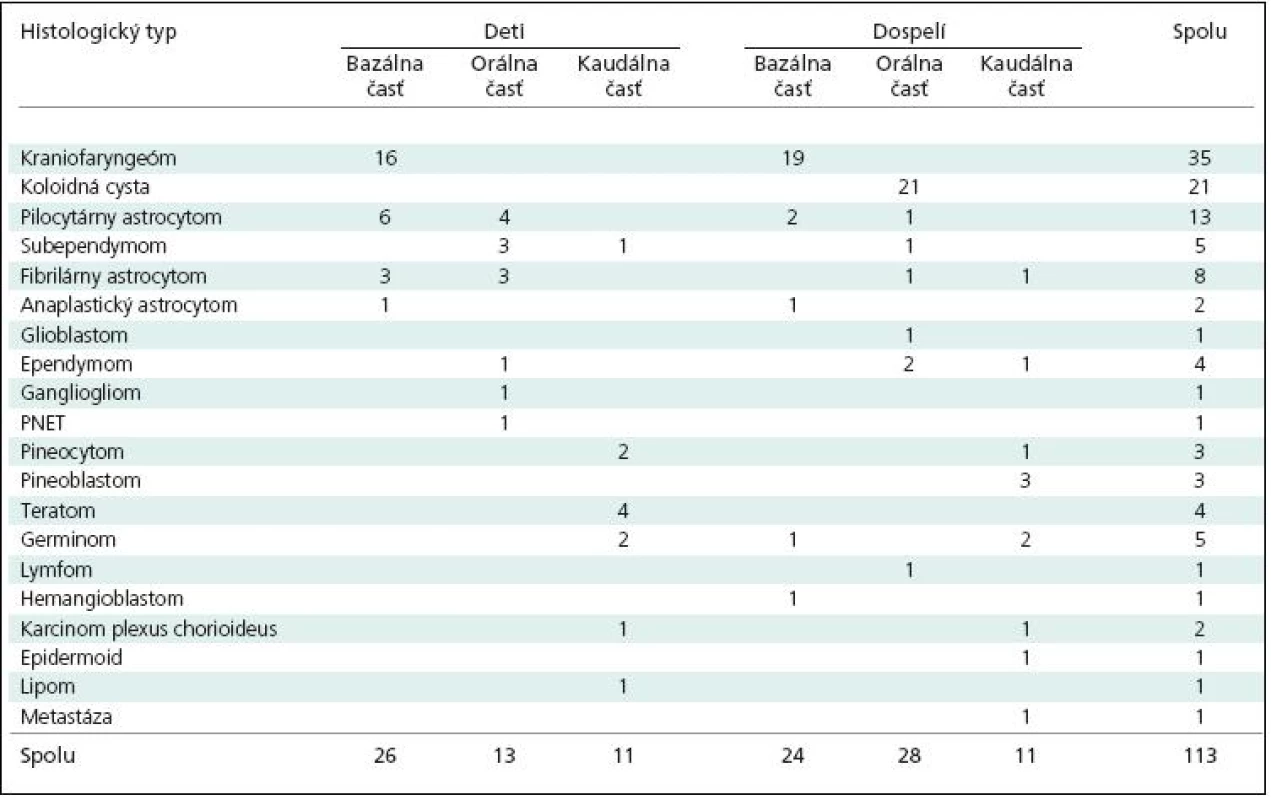
Výber chirurgického prístupu k nádoru v našom súbore závisel na jeho lokalizácii (tab. 3). Bazálne nádory sme najčastejšie dosahovali subfrontálnym prístupom a otvorením lamina terminalis. Ak mal nádor aj pomerne veľkú extraventrikulárnu časť, táto sa dala dosiahnuť extracerebrálnym prístupom povedľa chiazmy cez optokarotický trojuholník alebo poza karotickú tepnu a chiazmu z pterionálnej kraniotomie. Hornú časť nádoru, ktorá dosahovala až ku stropu 3MK, nebolo možné dostať pod priamu zrakovú kontrolu, nakoľko tomu bránila ACCA, ktorá tvorí hornú hranicu prístupu. Raz sme preto lamina terminalis otvorili aj nad ACCA. Častejšie sme priamu vizualizáciu tejto časti nádoru dosiahli prístupom zhora, cez jedno, zriedkavejšie cez obidve foramina Monroi, a to buď transkortikálne cez stredný čelový závit, alebo cez corpus callosum. Transkalózny prístup zriedkavo umožnil aj úplné odstránenie bazálneho nádoru. Zvyčajne sa však využíval v kombinácii s prístupom cez lamina terminalis, najmä pri kraniofaryngeómoch (obr. 4).

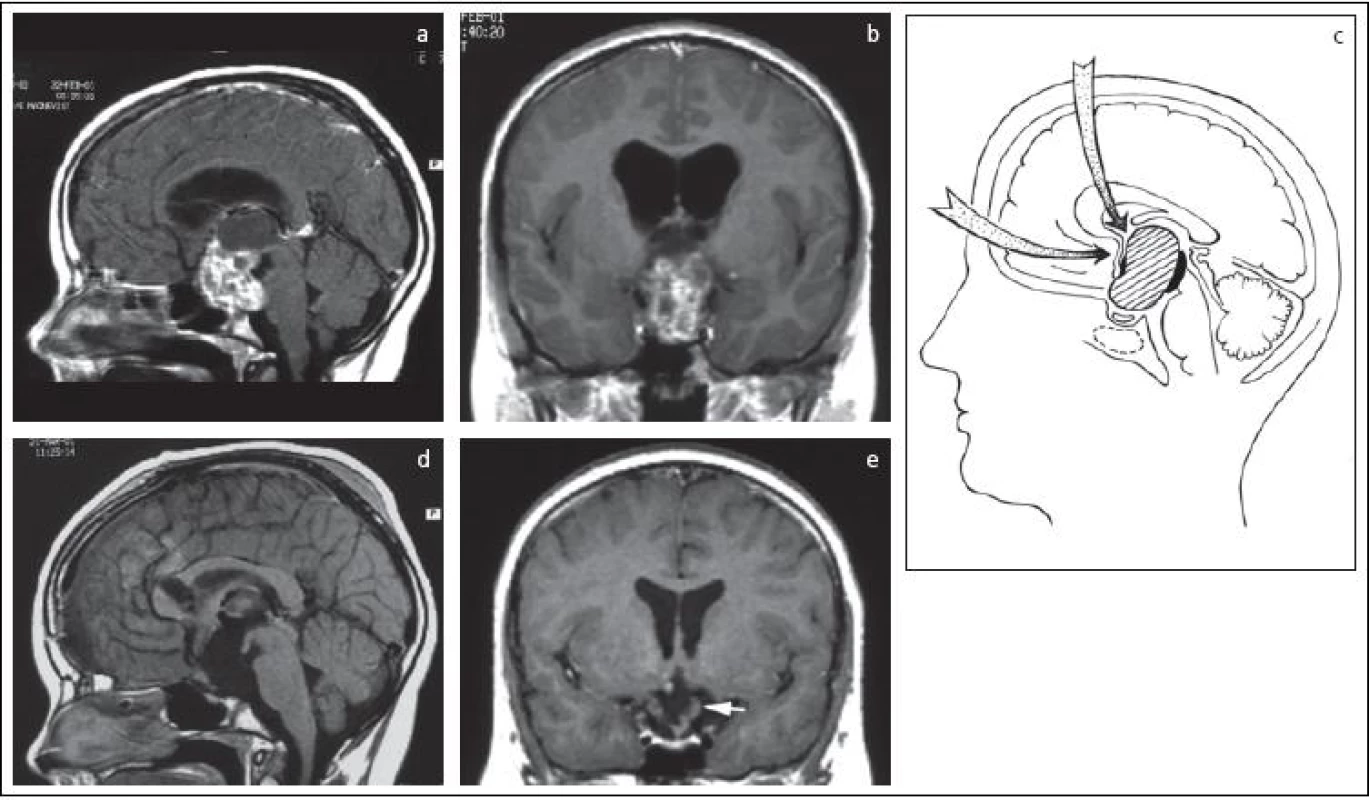
K nádorom v orálnej časti 3MK sme pristupovali najčastejšie transkalózne discíziou prednej časti corpus callosum tesne za genu, a to v dĺžke 12–20mm. Kratšie prístupy boli dostatočné pri koloidných cystách, dlhšie boli potrebné pri kraniofaryngeómoch a gliómoch (obr. 5).
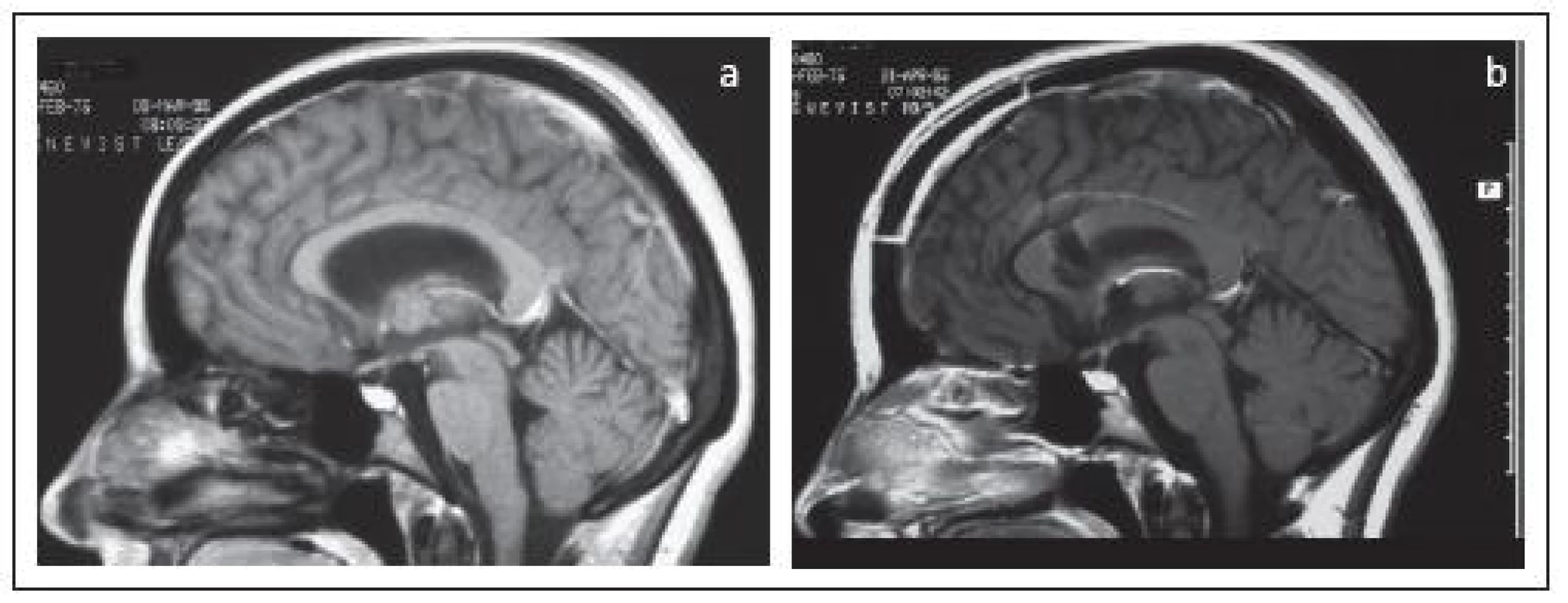
Nádory zadnej časti 3MK sme spravidla sprístupňovali popod tentorium ponad mozoček cez strednú infratentoriálnu kraniotomiu. Výnimočne sme nádor, ktorý sa šíril laterálne smerom ku cella media bočnej komory, atakovali transkortikálne van Wagenenovým prístupom. U jedného pacienta sme nádor, ktorého dolný pól zasahoval hlboko pred vermis cerebelli, sprístupnili transtentoriálne, ponad tentorium, ktoré sme discidovali v blízkosti sinus rectus (obr. 6).
Rozsah resekcie nádoru
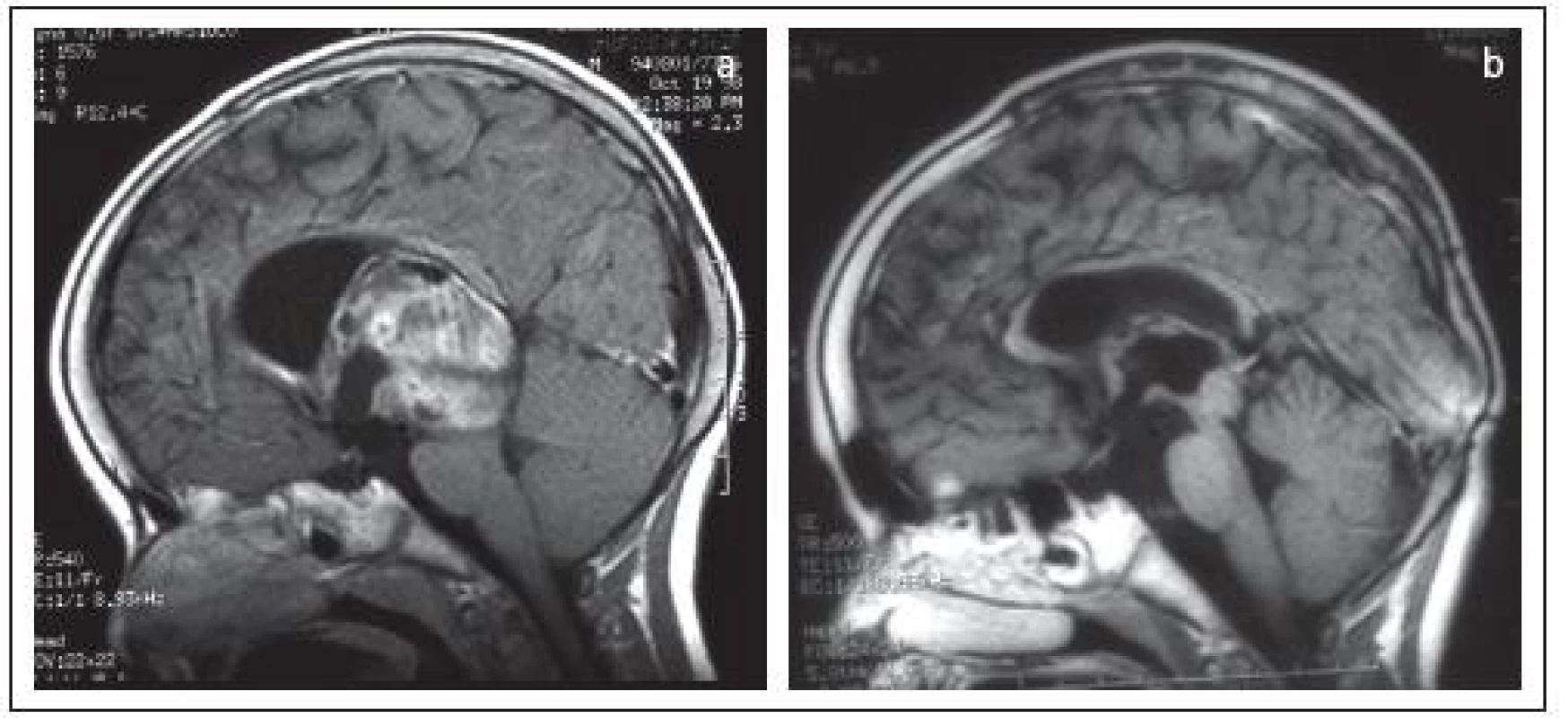
Výber vhodného chirurgického prístupu umožnil dostatočnú expozíciu nádoru, a tým detailné zhodnotenie jeho vzťahu s okolitými štruktúrami. Tento vzťah bol rozhodujúci pre stanovenie optimálneho rozsahu resekcie nádoru. Nádorové tkanivo, ktoré sa dalo bezpečne odpreparovať od okolitých štruktúr, sme resekovali. Prekážkou úplného odstránenia nádorového tkaniva bola najčastejšie infiltrácia útvarov zrakovej dráhy, najmä chiazmy bazálnymi gliómami, alebo intímne adherovanie kraniofaryngeómov ku štruktúram diencefala, najmä ku hypotalamickým jadrám vo zvyškoch spodiny 3MK. Dosiahnuteľnosť nádoru teda neznamenala automaticky aj jeho odstrániteľnosť. Radikálnosť chirurgického zákroku pri gliómoch chiazmy je obmedzená pri relatívne zachovaných zrakových funkciách. Skrz nádorové tkanivo môžu totiž prechádzať aj nervové vlákna zrakovej dráhy, ktoré si ešte uchovali svoju funkciu. V prípadoch, že disekcia nádoru ohrozovala štruktúry zrakovej dráhy alebo diencefala, ponechali sme rozlične veľkú časť nádoru na mieste (obr. 7). Aj u týchto chorých sme sa snažili obnoviť priechodnosť likvorových ciest resekciou zadnej časti nádoru uloženej nad a za chiazmou, najmä ak pacient pred operáciou nemal implantovaný drenážny systém. Len zriedkavo sme sa obmedzili na odber tkaniva na biopsiu, prípadne v kombinácii s drenážnou operáciou, a to len na počiatku sledovaného obdobia.
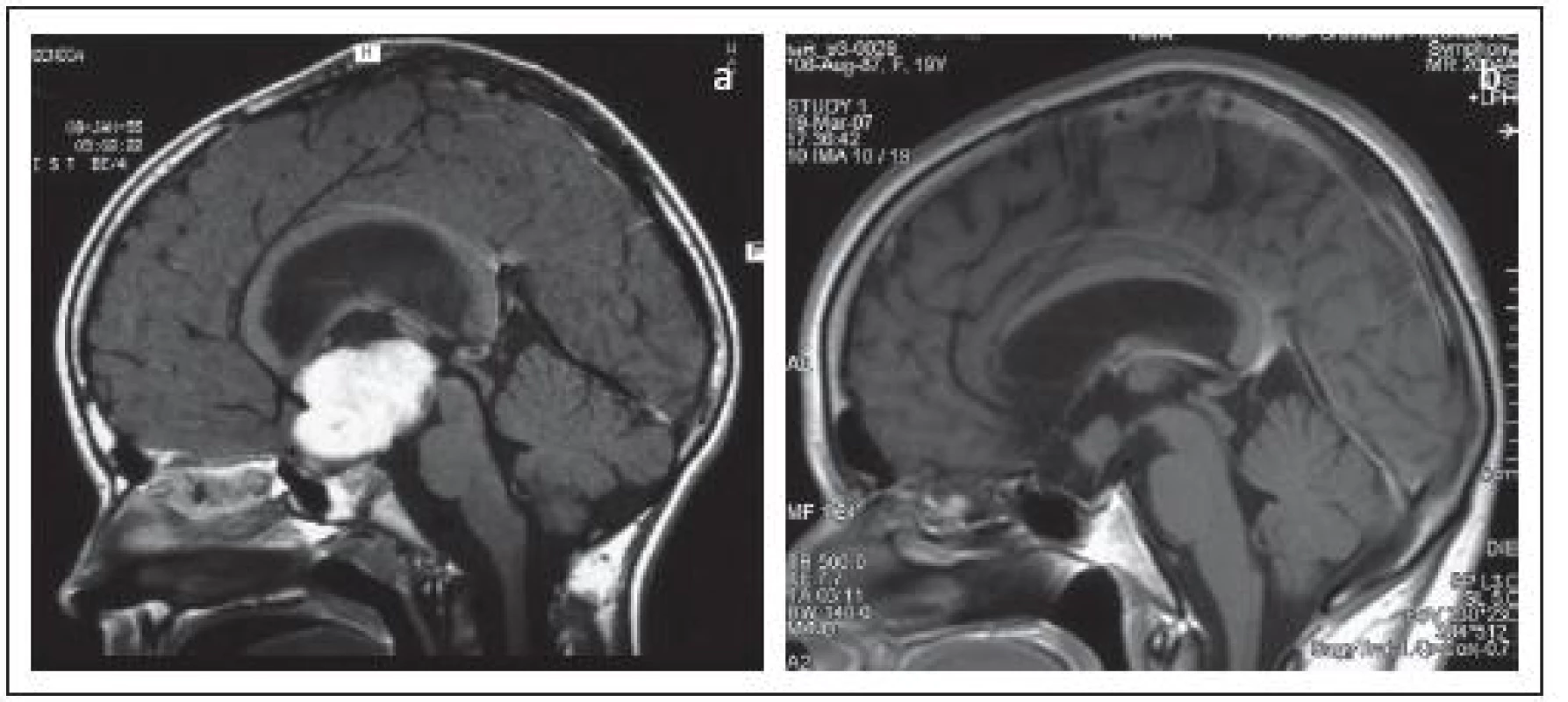
Niektorí naši pacienti mali urobenú drenážnu operáciu už pred resekciou tumoru v dôsledku dekompenzácie ICH. Štrnásťkrát bol implantovaný ventrikulo-peritoneálny drenážny systém, prevažne na iných pracoviskách, odkiaľ boli pacienti preložení na naše pracovisko. Porucha vedomia bola u ďalších troch chorých taká hlboká, že sa najskôr musela zaviesť vonkajšia drenáž mozgových komôr a až po kompenzácii stavu sme mohli pristúpiť k resekcii nádoru.
Vhodný chirurgický prístup a mikrochirurgická technika, v priebehu posledných rokov aj endoskopická technika, umožnili radikálne odstránenie nádoru u viac ako dvoch tretín pacientov. Rozsah odstránenia nádoru bol určený predovšetkým histologickou povahou nádoru, ale aj jeho lokalizáciou (tab. 4). Úplné odstránenie nádorov sme najmenej často dosiahli pri gliómoch bazálnej časti 3MK a naopak bolo možné pri všetkých 18 koloidných cystách operovaných mikrochirurgicky. Endoskopicky sme úplné odstránenie koloidnej cysty dosiahli len v jednom prípade, u ostatných dvoch pacientov sme sa obmedzili na evakuáciu obsahu a čiastočnú resekciu jej steny. Radikálne sa dala odstrániť aj väčšina nádorov rastúcich v zadnej časti 3MK.
Výsledky chirurgického liečenia
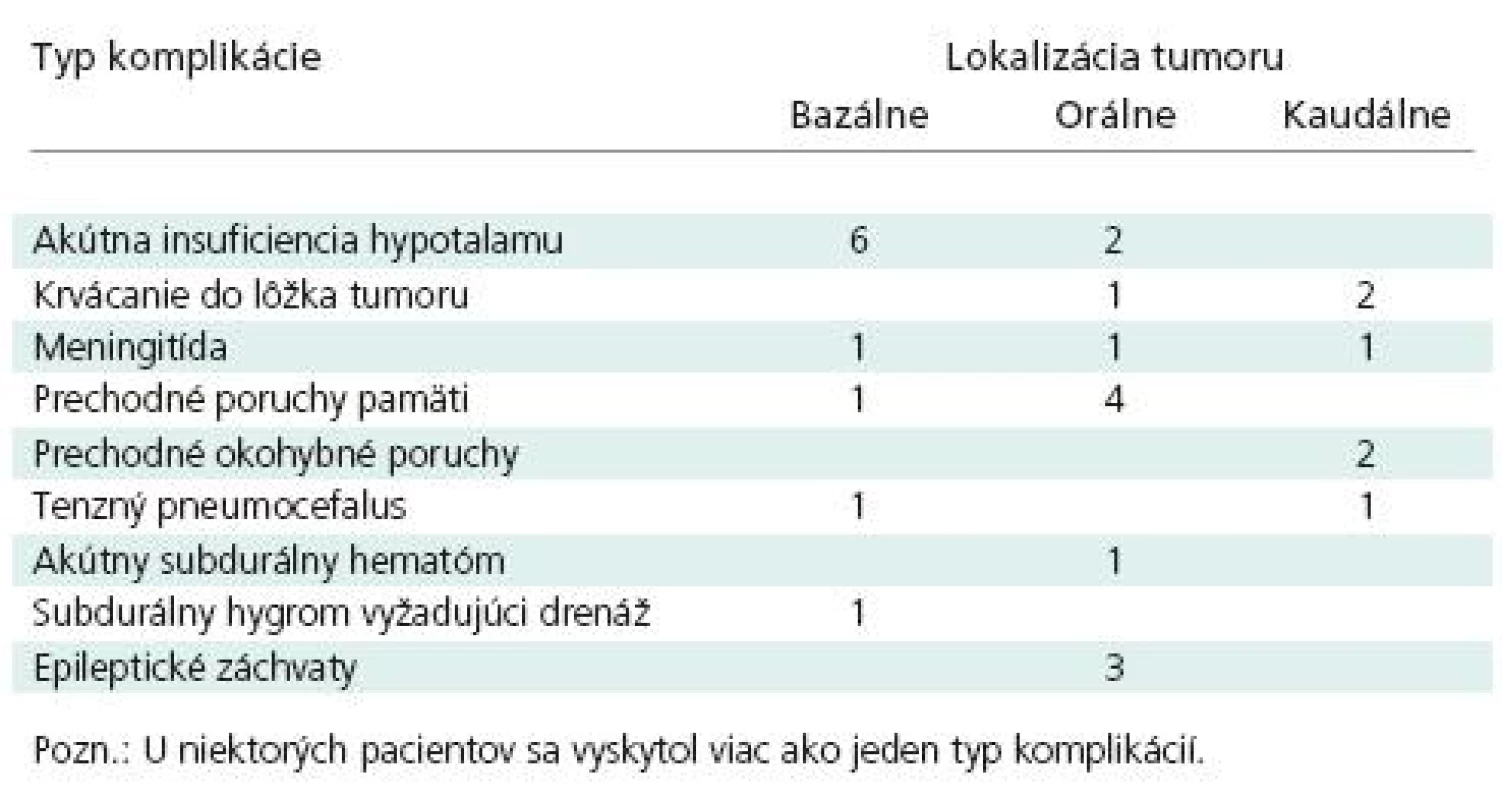
U 24 pacientov bol pooperačný priebeh komplikovaný (tab. 5). Najčastejšie sa vyskytla porucha vodného a minerálneho metabolizmu ako prejav akútnej insuficiencie hypotalamu. Jej výskyt bol pri kraniofaryngeómoch častejší ako po operáciách iných nádorov vrátane bazálnych gliómov. U ôsmich chorých bola porucha závažná, u dvoch z nich po operácii kraniofaryngeómu ani intenzívna starostlivosť o udržanie rovnováhy vnútorného prostredia a hormonálna substitúcia nedokázali zvrátiť progresiu porúch a zachrániť pacienta. Takýto ťažký pooperačný priebeh býval okrem hypernatrémie a hypokaliémie sprevádzaný aj hypertermiou, aj zastretím vedomia. Ťažkou komplikáciou bola aj pooperačná infekcia (1× meningitída po resekcii tumoru, 1× po vonkajšej komorovej drenáži a 1× neskorá infekcia po opakovaných revíziách drenážneho systému) a krvácanie do lôžka nádoru (3×), ktoré bolo v jednom prípade nádoru kaudálnej časti 3MK fatálne. V dôsledku odstránenia veľkého nádoru a opadnutia hydrocefalických komôr sa vyskytol aj akútny subdurálny hematóm, ktorý sme evakuovali z kraniotómie, a subakútne alebo chronické subdurálne hygrómy, z ktorých jeden vyžadoval subduro‑peritoneálnu drenáž.
Do jedného mesiaca po operácii zomrel ešte jeden pacient s kraniofaryngeómom na infarkt myokardu, celkove teda zomreli štyria pacienti, čo predstavuje 3,5 % pooperačnú mortalitu.
V neskoršom období, o 2–122 mesiacov zomrelo 19 chorých, zväčša pre progresiu zvyškov nádoru alebo pre jeho recidívu. Medzi nimi boli aj dvaja z troch chorých, ktorí boli prijatí s ťažkou dekompenzáciou vnútrolebkovej hypertenzie vyžadujúcou najskôr vonkajšiu drenáž mozgových komôr. Odstránenie nádoru bolo urobené až po opätovnom nadobudnutí vedomia. Ani po operácii sa stav chorých neupravil úplne a obidvaja neskôr zomreli, jeden o štyri mesiace a druhý o dva roky po operácii napriek tomu, že základné ochorenie neprogredovalo.
Trvalé poruchy pamäti sa nevyskytli, prechodné boli pozorované u piatich chorých. U štyroch z nich boli použité menej obvyklé chirurgické prístupy. U troch pacientov s koloidnou cystou sme rozpreparovali raphe fornicis (interfornikálny prístup). Ku intra-extraventrikulálnemu kraniofaryngeómu sme pristupovali cez lamina terminalis nielen pod, ale aj nad úrovňou ACCA, teda v blízkosti comissura anterior. Práve manipulácia bezprostredne pri obidvoch columnae fornicis a comissura ant. mohli byť zodpovedné za túto komplikáciu.
Epileptické záchvaty u pacientov, ktorí ich pred operáciou nemali, sa po operácii vyskytli v troch prípadoch. U 2 z 10 pacientov, ktorým bol nádor odstránený transkortikálnym prístupom cez čelový lalok, a u 1 zo 43 chorých, u ktorých sme využili transkalózny prístup. Pacient mal sedem mesiacov po operácii jednorázovo niekoľko tesne po sebe nasledujúcich záchvatov.
Analýza možností a limitácií jednotlivých chirurgických prístupov
Chirurgický prístup cez lamina terminalis umožňuje priamu zrakovú kontrolu len pod úrovňou spojnice dolného okraja kraniotómie a ACCA. Časť nádoru uloženú nad touto úrovňou možno priamo vidieť po jej spontánnom poklese nadol po odstránení bazálnej časti nádoru, alebo pri cielenej trakcii nádoru nadol bez jasnej predstavy o jeho adherencii ku okolitým štruktúram. V týchto prípadoch býva omnoho výhodnejšie hornú časť nádoru odstraňovať cez jeden alebo obidva medzikomorové otvory, foramina Monroi, a to transfrontálnym transkortikálnym prístupom cez predný roh bočnej komory, alebo transkalóznym prístupom. Na prístup k rozsiahlym nádorom 3MK, ktoré majú aj pomerne veľkú bazálnu extraventrikulárnu časť v supraselárnej oblasti, je výhodné kombinovať bazálne aj horné chirurgické prístupy. Apuzzo et al [17] odporúčajú kombinované prístupy pri bazálnych nádoroch s intraventrikulárnou komponentou a so širokou bázou, a to vždy keď táto v strednej čiare dosahuje 2,5cm a viac. Kombinované prístupy možno urobiť cez dve rozličné kraniotomie [37,38] alebo cez jednu veľkú [39,40] kraniotómiu. Sami dávame prednosť jednej väčšej frontálnej kraniotómii zasahujúcej po koronárny šev, ktorá mediálne dosahuje až na druhú stranu za okraj sinus sagitalis superior, aby bolo možné dosiahnuť corpus callosum popri falxe bez tlaku na mediálnu plochu čelového laloka. Takáto kraniotómia umožňuje súčasný subfrontálny aj transkalózny alebo transkortikálny prístup.
Transkortikálny prístup sa niekedy odporúča, ak nádor v 3MK je solídny a dosahuje viac ako 3cm [41]. My ho indikujeme mimoriadne zriedkavo, zvyčajne len pri nádoroch orálnej časti 3MK, ktoré cez rozšírené for. Monroi zasahujú do jednej bočnej komory. Transkortikálny prístup je zaťažený niektorými komplikáciami, predovšetkým epileptickými záchvatmi vyskytujúcimi sa v 8,6–28 % [17,42], čomu nasvedčujú aj naše výsledky, preto sa dnes dáva prednosť transkalóznemu prístupu.
Transkalózny prístup môže byť sprevádzaný technickými obtiažami. Dosiahnutie mediálnej plochy zadnej časti čelového laloka môže byť sťažené prítomnosťou veľkých žíl vlievajúcich sa do sinus sagittalis superior. Takéto žily sa častejšie vyskytujú za úrovňou koronárneho šva ako pred ním [43]. Naše skúsenosti ukázali, že na transkalózny prístup zvyčajne postačuje otvorenie dury len po úroveň koronárneho šva. Premosťujúca žila môže tiež na rozličnú vzdialenosť pred sagitálnym splavom prebiehať medzi dvoma listami dura mater. Niekedy sa ju podarí zpomedzi listov dury vypreparovať, inokedy je potrebné tvrdú plenu rozstrihnúť atypicky pomedzi žily, a tak sa dostať do blízkosti okraja horného sagitálneho splavu. Vždy sa snažíme vyhnúť sa prerušeniu väčšej žily, aj keď sa udáva, že prerušenie žíl pred koronárnym švom je bezpečné [1].
Krátka incízia v prednej časti corpus callosum v mieste za genu corporis callosi nemá za následok klinicky pozorovateľný neurologický deficit [15,17,44,45]. Ani u jedného zo 43 chorých po transkalóznom prístupe sme nepozorovali obávaný mutizmus alebo diskonekčný syndrom [46]. Mutizmus sa vyskytuje po dlhších kalozotómiach [43].
Výhodou transkalózneho prístupu je okrem iného aj to, že sprístupňuje obidve foramina Monroi a dovoľuje využiť ten otvor, cez ktorý je nádor lepšie prístupný. Na samotné odstránenie nádoru sa však snažíme využiť len jedno foramen Monroi, zatiaľ čo druhé využívame viac na zisťovanie vzťahu nádoru ku druhostrannej bočnej stene komory a na kontrolu úplnosti resekcie nádoru. Prechodné poruchy pamäti sme totiž pozorovali v prípadoch, keď chirurgická manipulácia postihovala obidva fornixy alebo comissura anterior. K podobnému záveru dospeli aj Wojciechowsky et al [47]. Trvalé poruchy pamäti sa však nemusia vždy vyskytnúť ani po incízii raphe fornicis a retrakcii oboch polovíc jeho tela. V súbore Amara et al (2004) [43] neboli zistené ani pri podrobných psychologických vyšetreniach.
Nádory zadnej časti 3MK sa sprístupňujú extracerebrálne, a aj preto sú výsledky ich chirurgického liečenia lepšie. Pozorovali sme to aj pri gliómoch pineálnej oblasti. Tieto nádory najčastejšie vyrastajú z okolitých štruktúr mozgového kmeňa alebo z pulvinar thalami. Astrocytómy kaudálnej časti 3MK zriedkavo môžu vznikať priamo v epifýze [20,22]. Bývajú cystické a na rozdiel od solídnych gliómov rastúcich z okolia epifýzy majú lepšiu prognózu, čo sme pozorovali aj v našom súbore. U všetkých troch pacientov s gliómami zadnej časti 3MK sme dosiahli ich radikálne odstránenie, čo kontrastovalo so zriedkavosťou úplnej eradikácie tumoru pri bazálnych gliómoch a so 61% úspešnosťou pri gliómoch orálnej časti 3MK. Radikálne odstránenie nádoru pineálnej oblasti niekedy znemožňuje infiltrácia mozgového kmeňa alebo pulvinára talamu. Neúplné odstránenie nádoru má vtedy obnoviť pasáž likvoru [48].
Onkologická liečba
Pri malígnych nádoroch 3MK je indikovaná externá rádioterapia a chemoterapia rovnako ako pri nádoroch toho istého histologického charakteru v iných častiach centrálneho nervového systému. Pri germinómoch sa odporúča ožiarenie celej kraniospinálnej osi pre časté metastázy v likvorových cestách.
V našom súbore bola rádioterapia indikovaná klinickými onkológmi aj u 17 z 31 pacientov s gliómami nízkeho stupňa malignity (WHO gr. I, II) vrátane pilocytárnych astrocytómov. U ôsmich z nich nádor regredoval (päť pilocytárnych astrocytómov, tri fibrilárne astrocytómy), u siedmich ostalo rezíduum nádoru stacionárne a u dvoch progredovalo a vyžadovalo reoperáciu. O chiazmatických gliómoch je však známe, že môžu regredovať aj spontánne [49], čo sa opakovane pozorovalo po ich neúplnom odstránení [50,51].
Externá rádioterapia sa niekedy odporúča aj pri reziduálnych kraniofaryngeómoch. Bezprostredné výsledky zámerne neúplnej resekcie nádoru v kombinácii s následnou externou rádioterapiou sú lepšie ako po radikálnej exstirpácii tumoru, dlhodobé výsledky sú však zaťažené vysokým výskytom recidív. Externá rádioterapia je najmä u detí zaťažená rozličnými komplikáciami [52]. Sami sme ich pozorovali u dvoch detí. U jedného sa po úplnej regresii pilocytárneho astrocytómu rozvinula obojstranná amauróza a záchvaty zúrivosti, u ďalšieho sa rozvinul diabetes insipidus o dva mesiace po ukončení rádioterapie pre fibrilárny astrocytóm.
Neúplne odstránené kraniofaryngeómy aj benígne gliómy sa ožarujú aj cielene stereotaktickým rádiochirurgickým výkonom na Leksellovom gama noži alebo lineárnom urýchľovači so stereotaktickým cieliacim zariadením [53]. Limitujúcim faktorom je blízkosť štruktúr zrakovej dráhy, na ktoré by sa jednorázovo nemalo aplikovať viac ako 8 grayov, čo však nepostačuje na ovplyvnenie rastu nádoru. Pri gliómoch bazálnej časti 3MK sa môže s výhodou využiť stereotaktická frakcionovaná rádioterapia, ktorá ušetrí zrakové štruktúry. Do cystických, hlavne recidivujúcich kraniofaryngeómov sa môže aplikovať koloidný roztok rádioaktívnych izotopov beta žiaričov, najčastejšie ytria 90. Ani cielené jednorazové ožiarenie vysokou dávkou žiarenia však nezabráni recidíve. Po rádiochirurgických výkonoch a brachyterapii v našom súbore nádor recidivoval v polovici prípadov (1 z 2 benígnych gliómov, 2 zo 4 kraniofaryngeómov). Instilácia beta žiaričov do supraselárnych nádorových cýst môže tiež poškodiť zrakové štruktúry. Po liečbe ionizujúcim žiarením u detí sa pozorovali aj cievne zmeny typu Moyamoya. V našej morfologickej štúdii nádorov selárnej oblasti sme odhalili aj úplnú oklúziu kavernózneho úseku vnútornej karotickej tepny u dieťaťa po externej rádioterapii a instilácii koloidného ytria do recidivujúceho cystického intrasupraselárneho kavernómu.
Záver
Zdokonalenie neurochirurgickej operačnej techniky umožnilo dosiahnuť podstatne lepšie výsledky chirurgického liečenia nádorov 3MK ako v minulosti. Aj naše výsledky oprávňujú úsilie o radikálnu resekciu väčšiny týchto nádorov. U 75 zo 113 pacientov (66,4 %) bol nádor odstránený radikálne. Do jedného mesiaca po operácii zomreli štyri pacienti (3,5 %).
Výber vhodného chirurgického prístupu možno urobiť na základe informácii o topografických vzťahoch nádoru ku štruktúram diencefala a ku chiazme získaných MR vyšetrením. Tie rozhodujú o vizualizácii nádoru pri jednotlivých typoch chirurgických prístupov. Naše skúsenosti potvrdili bezpečnosť prednej kalozotómie primeraného rozsahu (do 2 cm) a naopak, zistili sme, že aj opatrná chirurgická manipulácia s obomi columnae fornicis môže spôsobiť prechodné poruchy pamäti. Pri transkalóznej resekcii nádoru 3MK preto odporúčame používať na odstraňovanie nádorového tkaniva prevažne alebo výlučne len jeden medzikomorový otvor a druhý využiť na kontrolu radikality výkonu.
Rozsah bezpečnej resekcie odstránenia nádoru závisí na vzťahu nádoru ku štruktúram tvoriacim spodinu a steny 3MK, ktorých rozsah a intímnosť je rozličná pri nádoroch rozličného histologického charakteru v rozličných topografických skupinách. Bezpečná radikálna resekcia sa najmenej často dosiahla v skupine nádorov bazálnej časti 3MK pre ich tesný vzťah ku hypotalamu a ku chiazme. Radikálnejšia resekcia bola možná pri nádoroch orálnej skupiny a najpriaznivejšie topograficko‑anatomické vzťahy boli nájdené pri nádoroch kaudálnej časti 3MK. Charakter a intenzita vzťahu nádorového tkaniva s okolitými nervovými a cievnymi štruktúrami sa dá odhaliť až pri pohľade cez operačný mikroskop. Definitívne rozhodnutie o optimálnom stupni radikálnosti resekcie tumoru preto možno urobiť až počas operácie.
Pre výsledok operácie je dôležité aj jej načasovanie. Dlhodobé váhanie s chirurgickým výkonom u pacienta s benígnou léziou alebo s nádorom nízkeho stupňa malignity môže viesť k dekompenzácii ICH. Urgentnou drenážnou operáciou (vonkajšou alebo vnútornou) možno zachrániť aj pacientov prijatých v kóme s poruchami vitálnych funkcií. Kompenzačné mechanizmy diencefalických štruktúr však u preživajúcich pacientov môžu byť trvalo poškodené a môžu byť príčinou ťažkej morbidity alebo aj neskorej mortality o niekoľko mesiacov aj rokov po operácii.
prof. MUDr. Juraj Šteňo, CSc.
Neurochirurgická klinika LF UK a FNsP
Dérerova NsP
Limbová 5
833 05 Bratislava
e-mail: juraj.steno@fmed.uniba.sk
neurochirurgia@fnderera.sk
Recenzenti:
prof. MUDr. Vladimír Beneš, DrSc.
prof. MUDr. Vladimír Smrčka, CSc.
prof. MUDr. Miroslav Galanda, CSc.
prof. MUDr. Juraj Šteňo, CSc.
Od skončenia svojho štúdia na Lekárskej fakulte UK v Bratislave v roku 1972 pracuje na Neurochirurgickej klinike LF UK a FNsP akad. L. Dérera v Bratislave. Od roku 1992 je prednostom kliniky. Stredobodom jeho odborného záujmu je mikrochirurgia nádorových a cievnych lézií hlbokých štruktúr mozgu a mozgového kmeňa, liečba nádorov lebkovej spodiny a adenómov hypofýzy. Jeho klasifikácia kraniofaryngeómov je citovaná v najvýznamnejšej neurochirurgickej literatúre. Bol riešiteľom viacerých vedeckých projektov, pravidelné publikuje (296 záznamov), štyrikrát získal cenu za najlepšiu publikáciu neurochirurgickej spoločnosti. Bol opakovane pozvaným prednášateľom na európskych a svetových neurochirurgických kongresoch a na kongresoch neurochirurgických spoločností Českej republiky, Kórey, Maďarska, Poľska a USA. Bol hosťujúcim profesorom na univerzitách v USA, Nemecku a vo Fínsku. Je členom redakčných rád viacerých časopisov. Je predsedom Slovenskej neurochirurgickej spoločnosti, členom American Association of Neurological Surgeons, viceprezidentom European Association of Neurosurgical Societies, členom postgraduálneho vzdelávacieho výboru a skúšobnej komisie EANS, členom World Academy of Neurological Surgery, čestným členom Central European Neurosurgical Society a Českej neurochirurgickej spoločnosti. V roku 2007 mu bol prezidentom Slovenskej republiky udelený Kríž kniežaťa Pribinu 1. triedy za rozvoj neurochirurgie.
Vedomostný test
1. Sulcus hypothalamicus je hranicou medzi:
a) hypotalamom a mezencefalom
b) hypotalamom a talamom
c) hypotalamom a epitalamom
d) hypotalamom a optickou chiazmou
2. Funkcie parasymaptického nervového systému riadi časť hypotalamu:
a) preoptická
b) periventrikulárna
c) zadná
d) predná
3. Antidiuretický hormón sa produkuje v:
a) nucleus paraventricularis a nucleus suprachiasmaticus
b) nucleus paraventricularis a nucleus ventromedialis
c) nucleus paraventricularis a nucelus supraopticus
d) nucleus ventromedialis a nucleus dorsomedialis
4. Centrum sýtosti je v:
a) nucleus supraopticus
b) nucleus ventromedialis
c) nucleus dorsomedialis
d) nuclei tuberis
5. Foramen interventriculare Monroi spája:
a) 3. a 4. mozgovú komoru
b) 4. mozgovú komoru a subarachnoidálne priestory
c) bočnú a 3. mozgovú komoru
d) bočnú a 4. mozgovú komoru
6. Kraniofaryngeómy sa vyskytujú najčastejšie v:
a) detskom veku
b) dospelosti
c) medzi 5. a 10. rokom života a v 5. a 6. decéniu
d) dojčenskom veku
7. Koloidné cysty sa klinicky najčastejšie prejavujú v:
a) 3. a 4. decéniu
b) detskom veku
c) 7. decéniu
d) pred 20. rokom života
8. Klinickým prejavom pokročilej intrakraniálnej hypertenzie je:
a) hemiparéza
b) nystagmus
c) rigidita
d) zahmlievanie pred očami
9. Súčasťou Parinaudovho syndrómu je:
a) paréza pohľadu nahor
b) zahmlievanie pred očami
c) tinnitus
d) afázia
10. Na sekréciu prolaktinu v prednom laloku hypofýzy má hypotalamus u človeka:
a) prevažne stimulujúci vplyv
b) prevažne tlmivý vplyv
c) tlmivý a stimulujúci účinok sú v rovnováhe
d) hypotalamus sekréciu prolaktinu nereguluje
11. Pilocytárny astrocytóm chiazmy a hypotalamu sa vyskytuje pri:
a) morbus Hippel Lindau
b) tuberóznej skleróze
c) neurofibromatóze 1
d) morbus Cushing
12. Endokrinné a metabolické poruchy sa prejavujú najčastejšie pri nádoroch:
a) orálnej časti 3. komory
b) bazálnej časti 3. komory
c) mezencefala
d) zadnej časti 3. komory
13. Hladina ľudského choriogonadotropínu v sére a likvore je zvýšená pri:
a) gliómoch hypotalamu
b) kraniofaryngeómoch
c) koloidných cystách
d) nádoroch zo zárodočných buniek
14. Súčasťou diencefalického syndrómu pri gliómoch hypotalamu je:
a) strata podkožného tuku
b) obezita
c) paréza pohľadu nahor
d) porucha pamäti
15. Najčastejším syndrómom pri nádoroch 3. mozgovej komory je:
a) syndróm intrakraniálnej hypertenzie
b) Parinaudov syndróm
c) bobble-head doll syndrom
d) diencefalický syndróm
16. Najzreteľnejšie postkontrastné zvýraznenie nádorového tkaniva pri MR vyšetrení sa pozoruje pri:
a) kraniofaryngeómoch
b) pilocytárnych astrocytómoch
c) koloidných cystách
d) fibrilárnych astrocytómoch
17. Poškodenie fornixu má za následok:
a) poruchu zrakovej ostrosti
b) poruchu pamäti
c) poruchu sluchu
d) diplopiu
18. Radikálne odstránenie nádoru 3. komory sa dosahuje najčastejšie pri:
a) intraventrikulárnych kraniofaryngeómoch
b) pilocytárnych astrocytómoch chiazmy a hypotalamu
c) fibrilárnych astrocytómoch
d) koloidných cystách
19. Spontánna regresia nádoru sa pozoruje pri:
a) ependymómoch 3. komory
b) pilocytárnych astrocytómoch chiazmy a hypotalamu
c) fibrilárnych astrocytómoch 3. komory
d) koloidných cystách
20. Epileptické záchvaty sa vyskytujú najčastejšie po chirurgických prístupoch:
a) transkalóznych
b) trans‑lamina terminalis
c) transkortikálnych
d) endoskopických
Zdroje
1. Bruce DA. Complicati ons of third ventricle surgery. Pedi atr Ne urosurg 1991; 17(6): 325 – 330.
2. Konovalov AN, Gorelyshev SK. Surgical tre atment of anteri or third ventricle tumo urs. Acta Ne urochir (Wi en) 1992; 118(1 – 2): 33 – 39.
3. Leje une JP, Le Gars D, Haddad E. Tume urs du tro isi eme ventricule: analyse d’unu séri e de 262 CAS. Ne urochirurgi e 2000; 46(3): 211 – 238.
4. Suh DY, Mapstone T. Pedi atric supratentori al intraventricular tumors. Ne urosurg Focus 2001; 10(6): E4.
5. Page RB. Functi onal anatomy of the human hypothalamus. In: Apuzzo MLJ (ed). Surgery of the third ventricle. 2nd ed. Baltimore: Willi ams and Wilkins 1988 : 233 – 251.
6. Ledényí J. Pitevné cvičeni a z topografickej anatómi e. Martin: MS 1936.
7. Steno J. Microsurgical appro ach to parasellar regi on. Acta Ne urochir (Wi en) 1979; 28 (Suppl 2): 426 – 429.
8. Mráz P, Šteňová J. Systema nervosum (Nervová sústava). In: Mráz P, Belej K, Beňuška J, Holomáňová A, Macková M, Šteňová J (eds). Anatómi a ľudského tela II. Bratislava: Slovak Academic Press 2006.
9. Felten DL, Józefowicz RF. Netter’s atlas of human ne urosci ence. Icon Le arning Systems. Teterboro: LLC 2003.
10. Wong‑Rilley MTT. Ne urosci ence secrets. Philadelphi a: Hanley and Belfus, Inc. 2000.
11. Rhoton AL jr. Crani al anatomy and surgical appro aches. Scha umburg (III): Lipincott Willi ams and Wilkins 2003.
12. Borovanský L. So ustavná anatomi e člověka. 4th ed. Praha: Avicenum 1973.
13. Carmel PW. Tumo urs of the third ventricle. Acta Ne urochir (Wi en) 1985; 75(1 – 4): 136 – 146.
14. Wo ici echowsky C, Vogel S, Lehmann R, Sa udt J. Transcallosal removal of lesi ons affecting the third ventricle: an anatomic and clinical study. Ne urosurgery 1995; 36(1): 117 – 122.
15. Yaşargil MG. Microne urosurgery. Vol IVA. Stuttgart and New York: Ge org Thi eme Verlag 1994.
16. Villani R, Papagno C, Tomei G, Grimoldi N, Spagnoli D, Bello L. Transcallosal appro ach to tumors of the third ventricle. Surgical results and ne uropsychological evalu ati on. J Ne urosurg Sci 1997; 41(1): 41 – 50.
17. Apuzzo ML, Levy ML, Tung H. Surgical strategi es and technical methodologi es in optimal management of crani opharyngi oma and masses affecting the third ventricular chamber. Acta Ne urochir (Wi en) 1991; 53 (Suppl): 77 – 88.
18. Šteňo J, Nádvorník P. Nádory chi azmy a hypotalamu z ne urochirurgického hľadiska. Rozhl Chir 1982; 61 : 73 – 80.
19. Korni enko VN, Pronin IN. Di agnostic ne uroradi ology. Berlin Heidelberg: Springer - Verlag 2009.
20. Barnett DW, Olson JJ, Thomas WG, Hunter SB. Low - grade astrocytomas arising from the pine al gland. Surg Ne urol 1995; 43(1): 70 – 76.
21. Bruce JN, Stein BM. Surgical management of pine al regi on tumors. Acta Ne urochir (Wi en) 1995; 134(3 – 4): 130 – 135.
22. Bruce JN, Stein BM. Commentary to Barnett DW, Olson JJ. Low-grade astrocytomas arising from the pineal glad. Surg Neurol 1995; 43(1): 70-76.
23. Steno J. Microsurgical topography of crani opharyngi omas. Acta Ne urochir (Wi en) 1985; 35 (Suppl): 94 – 100.
24. Steno J. The relati onships of crani opharyngi omas to the third ventricle. Plzen Lek Zborn Suppl 1980; 42 : 89 – 92.
25. Ciric IS, Cozzens JW. Crani opharyngi omas: Transspheno idal method of appro ach – for the virtuoso only? Clin Ne urosurg 1980; 27 : 169 – 187.
26. Grekhov VV. Topography of crani opharyngi omas. Vopr Neirokhir 1959; 23 : 12 – 17.
27. Šteňo J, Maláček M, Majerčík M. Surgical experi ence with gi ant pituitary adenomas. In: Samii M (ed). Skull base surgery. Basel: Karger 1994 : 402 – 407.
28. Schirmer M. Symptoms of tumors of the brain stem and the third ventricle. In: Samii M (ed). Surgery in and aro und the brain stem and the third ventricle. Berlin and New York: Springer - Verlag 1986 : 129 – 132.
29. Le Gars D, Leje une JP, Desenclos C. Tume urs du tro isi eme ventricule: Revue de la littérature. Ne urochirurgi e 2000; 46(3): 296 – 319.
30. Caldarelli M, Pezzotta S. Optic pathaway and hypothalamic tumors. In: Cho ux M, Di Rocco C, Hockley A, Walker M (eds). Pedi atric ne urosurgery. London: Churchill Livingstone 1999 : 509 – 529.
31. Omay SB, Baehring J, Pi epmei er J. Appro aches to lateral and third ventricular tumors. In: Schmidek HH, Roberts DW (eds). Schmidek and Sweet operative ne urosurgical techniques: indicati ons, methods, and results. 5th ed. Philadelphi a: Sa unders Elsevi er 2006 : 753 – 771.
32. Lapras C, Mottolese C, Jo uvet A. Pine al regi on tumors. In: Cho ux M, Di Rocco C, Hockley A, Walker M (eds). Pedi atric ne urosurgery. London: Churchill Livingstone 1999 : 549 – 560.
33. Steno J, Malácek M, Bízik I. Tumor - third ventricular relati onships in supradi aphragmatic crani opharyngi omas: correlati on of morphological, magnetic resonance imaging, and operative findings. Ne urosurgery 2004; 54(5): 1051 – 1060.
34. Horn EM, Feiz - Erfan I, Bristol RE, Lekovic GP, Goslar PW, Smith KA et al. Tre atment opti ons for third ventricular collo id cysts: Comparison of open microsurgical versus endoscopic resecti on. Ne urosurgery 2007; 60(4): 613 – 620.
35. Charalampaki P, Filippi R, Welschehold S, Perneczky A. Endoscope - assisted removal of collo id cysts of the third ventricle. Ne urosurg Rev 2006; 29(11): 72 – 79.
36. Konovalov AN, Pitskhela uri DI. Infratentori al supracerebellar appro ach to the collo id cysts of the third ventricle. Ne urosurgery 2001; 49(5): 1116 – 1122.
37. Yaşargil MG, Curcic M, Kis M, Si egenthaler G, Teddy PJ, Roth P. Total removal of crani opharyngi omas. J Ne urosurg 1990; 73(1): 3 – 11.
38. Fahlbusch R, Honegger J, Pa ulus W, Huk W, Buchfelder M. Surgical tre atment of crani opharyngi omas. Experi ence with 168 pati ents. J Ne urosurg 1999; 90(2): 237 – 250.
39. Cho ux M, Lena G. Crani opharyngi oma. In: Apuzzo MLJ (ed). Surgery of the third ventricle. 2nd ed. Baltimore: Willi ams and Wilkins 1988 : 1143 – 1181.
40. Konovalov AN. Technique and strategi es of direct surgical management of crani opharyngi omas. In: Apuzzo MLJ (ed). Surgery of the third ventricle. 2nd ed. Baltimore: Willi ams and Wilkins 1988 : 1133 – 1142.
41. Smrčka V, Smrčka M, Schröder R. Transkalózní nebo transventrikulární přístup do III. mozkové komory? Cesk Slov Ne urol N 2005; 68/ 101(3): 175 – 178.
42. Apuzzo MLJ, Litofsky NS. Surgery in and aro und the anteri or third ventricle. In: Apuzzo MLJ (ed). Brain Surgery: complicati on avo idance and management. New York: Churchill Livingstone 1993 : 541 – 579.
43. Amar AP, Ghosh S, Apuzzo MLJ. Ventricular tumors. In: Winn HR (ed). Yo umans Ne urological Surgery. 5th ed. Philadelphi a: Sa unders 2004 : 1237 – 1263.
44. Oepen G, Schulz - Weiling R, Zimmermann P, Birg W, Straesser S, Gilsbach J. Long‑term effects of parti al callosal lesi ons. Preliminary report. Acta Ne urochir (Wi en) 1985; 77(1 – 2): 22 – 28.
45. Kasowski H, Pi epmei er JM. Transcallosal appro ach for tumors of the lateral and third ventricles. Ne urosurg Focus 2001; 10(6): E3.
46. Benes V. Advantages and disadvantages of the transcallosal appro ach to the III ventricle. Childs Nerv Syst 1990; 6(8): 437 – 439.
47. Wo ici echowsky C, Vogel S, Meyer BU, Lehmann R. Ne uropsychological consequences of parti al callosotomy. J Ne urosurg Sci 1997; 41(1): 75 – 80.
48. Stein BM. Operative appro aches to midline tumors. Acta Ne urochir (Wi en) 1985; 35 (Suppl): 42 – 49.
49. Borit A, Richardson EP jr. The bi ological and clinical behavi o ur of pilocytic astrocytomas of the optic pathways. Brain 1982; 105(1): 161 – 187.
50. Hoffman HJ, Humphreys RP, Drake JM, Rutka JT, Becker LE, Jenkin D et al. Optic pathway/ hypothalamic gli omas: A dilemma in management. Pedi atr Ne urosurg 1993; 19(4): 186 – 195.
51. Alshail E, Rutka JT, Becker LE, Hoffman HJ. Optic chi asmatic - hypothalamic gli oma. Brain Pathol 1997; 7(2): 799 – 806.
52. Di Rocco C, Caldarelli M, Tamburrini G, Massimi L. Surgical management of crani opharyngi omas – experi ence with a pedi atric seri es. J Pedi atr Endocrinol Metab 2006; 19 (Suppl 1): 355 – 366.
53. Chytka T, Liščák R, Vladyka V, Dbalý V, Štursa P, Syruček M. Radi ochirurgická léčba krani ofarynge omu v kombinaci s ostatními stere otaktickými metodami. Cesk Slov Ne urol N 2008; 71/ 104(5): 565 – 575.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2009 Číslo 4
-
Všechny články tohoto čísla
- Editori al
- Nádory tretej mozgovej komory
- Botulotoxin v léčbě spasticity
- Po užití metod magnetické rezonance pro poso uzení cerebrovaskulární rezervní kapacity
- Přání k významnému životnímu jubileu
- Eti ologi e a epidemi ologi e purulentní meningitidy u dospělých paci entů
- Změny parametrů páteře po implantaci bederní interspinózní rozpěrky DIAM
- Analýza psychologického profilu a spánkových vide o- EEG u dětí s vývojovo u dysfázi í
- Bimanu ální sekvenční motorická úloha u roztro ušené sklerózy mozkomíšní v obraze funkční magnetické rezonance: vliv fyzioterapeutických technik – pilotní studie
- Hodnocení cerebrovaskulární rezervní kapacity po EC- IC bypassu pomocí TCD
- Elektrotaktilní stimulace jazyka: nová možnost rehabilitace posturální stability – kazuistika
- Paroxysmální kinezigenní dyskineze: případ mladé ženy s alternující hemidystoni í – kazuistika
- Získaná neuromyotonie s nevelkými centrálními příznaky s průkazem protilátek proti napěťově řízeným kaliovým kanálům – kazuistika
- Zlepšení sledovacích pohybů očí a fonace po selektivní dorzální rizotomii
- Multimodální monitorování mozku u pacientů s těžkým kraniocerebrálním traumatem a subarachnoidálním krvácením v neuro intenzivní péči
- Webové okénko
-
Analýza dat v neurologii
XVI. Zlatý standard statistického testování: t‑test
- Zpráva z kurzu mikrodialýzy v Praze
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Nádory tretej mozgovej komory
- Získaná neuromyotonie s nevelkými centrálními příznaky s průkazem protilátek proti napěťově řízeným kaliovým kanálům – kazuistika
- Botulotoxin v léčbě spasticity
- Paroxysmální kinezigenní dyskineze: případ mladé ženy s alternující hemidystoni í – kazuistika

