Intradurální výhřez bederní meziobratlové ploténky manifestující se syndromem kaudy – kazuistika
Lumbar Intradural Disc Herniation Manifesting as Cauda Equina Syndrome – Case Report
Lumbar disc herniation is a very frequent diagnosis. In exceptional cases a herniated sequestrum may penetrate the dura mater intrathecally. The clinical effects do not differ significantly from standard extradural herniation. Post‑contrast magnetic resonance imaging should function as a reliable diagnostic method at present. In spite of this, the intradural location of the sequestrum is very often only determined during surgery. Differential diagnosis should be considered for intradurally growing tumours. Microsurgical techniques must be used to remove the sequestrum and free the nerve tissue. The main cause of penetration of intradural space in herniation is thought to be adhesion between the dura mater and the posterior longitudinal ligament. The authors present a case of intradural herniation of lumbar disc L2/3, which led to cauda equina syndrome as a clinical consequence.
Key words:
intradural disc herniation – lumbar disc herniation – cauda equina syndrome – magnetic resonance imaging – microsurgery
Autoři:
J. Mraček
Působiště autorů:
Neurochirurgické oddělení FN Plzeň
Vyšlo v časopise:
Cesk Slov Neurol N 2008; 71/104(5): 594-598
Kategorie:
Kazuistika
Souhrn
Výhřez bederní meziobratlové ploténky je velmi častá diagnóza. Ve výjimečných případech může sekvestr výhřezu proniknout tvrdou plenou intratekálně. Klinické projevy se podstatně neliší od běžných extradurálních výhřezů. Spolehlivou diagnostickou metodou by mělo být v současnosti postkontrastní zobrazení magnetickou rezonancí. Přesto je intradurální lokalizace sekvestru velmi často zjišťována až během operace. Diferenčně diagnosticky je třeba pomýšlet zejména na intradurálně rostoucí nádory. K odstranění sekvestru a uvolnění nervové tkáně je nutné užít mikrochirurgickou operační techniku. Za hlavní příčinu proniknutí výhřezu do intradurálního prostoru jsou považovány adheze mezi tvrdou plenou a zadním podélným vazem. Autoři prezentují případ intradurálního výhřezu meziobratlové ploténky L2/3, který se klinicky projevil akutním syndromem kaudy.
Klíčová slova:
intradurální výhřez ploténky – výhřez bederní meziobratlové ploténky – syndrom kaudy – magnetická rezonance – mikrochirurgie
Úvod
Výhřez meziobratlové ploténky patří mezinejčastější chorobné stavy léčené na neurochirurgii. Existence intradurální lokalizace výhřezu je všeobecně známá, v klinické praxi je její výskyt velmi vzácný a v písemnictví je popisována zřídka. Kataoka et al uvádějí výskyt 0,04–1,1 % všech výhřezů disku [1]. Intradurální výhřez meziobratlové ploténky (Intraduval Disc Herniation, IDV) poprvé popsal Dandy v roce 1942. Od té doby do roku 2004 bylo publikováno dle Andrey et al pouze 123 případů [2,3]. Kupodivu v českých monografiích se o intradurálním proniknutí sekvestru výhřezu ploténky žádný z autorů ani nezmiňuje a rovněž výskyt časopiseckých sdělení je velmi ojedinělý [4–6].
Přes současné moderní diagnostickémožnosti je výhřez v intradurálním prostoru často stále zjišťován až peroperačně.
V našem sdělení prezentujeme případ intradurálního výhřezu disku v prostoru meziobratlové ploténky L2/3, který se klinicky projevil akutním syndromem kaudy.
Kazuistika
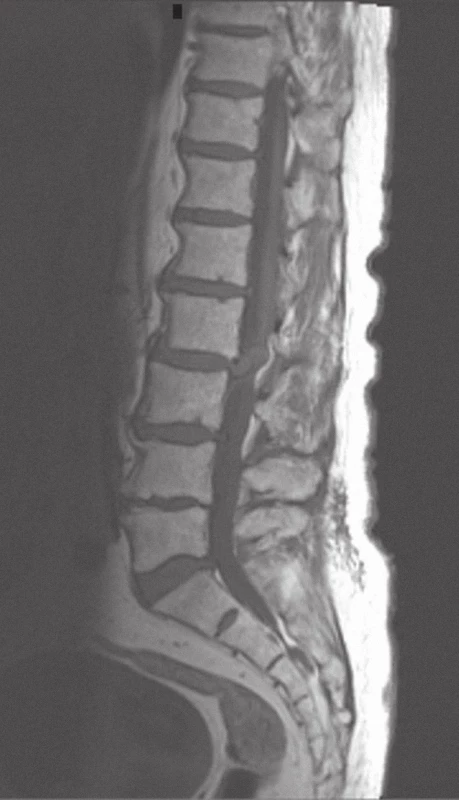
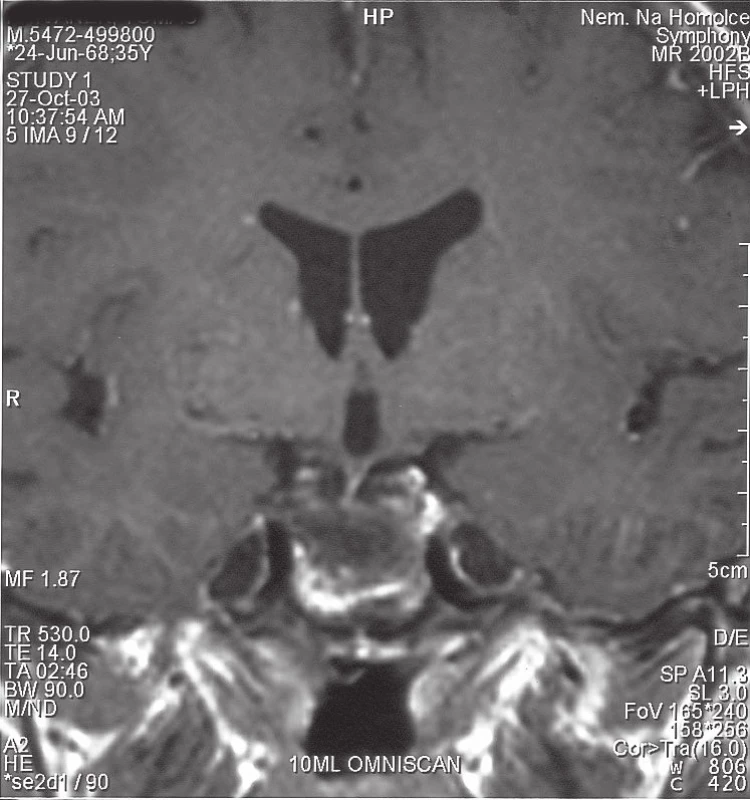
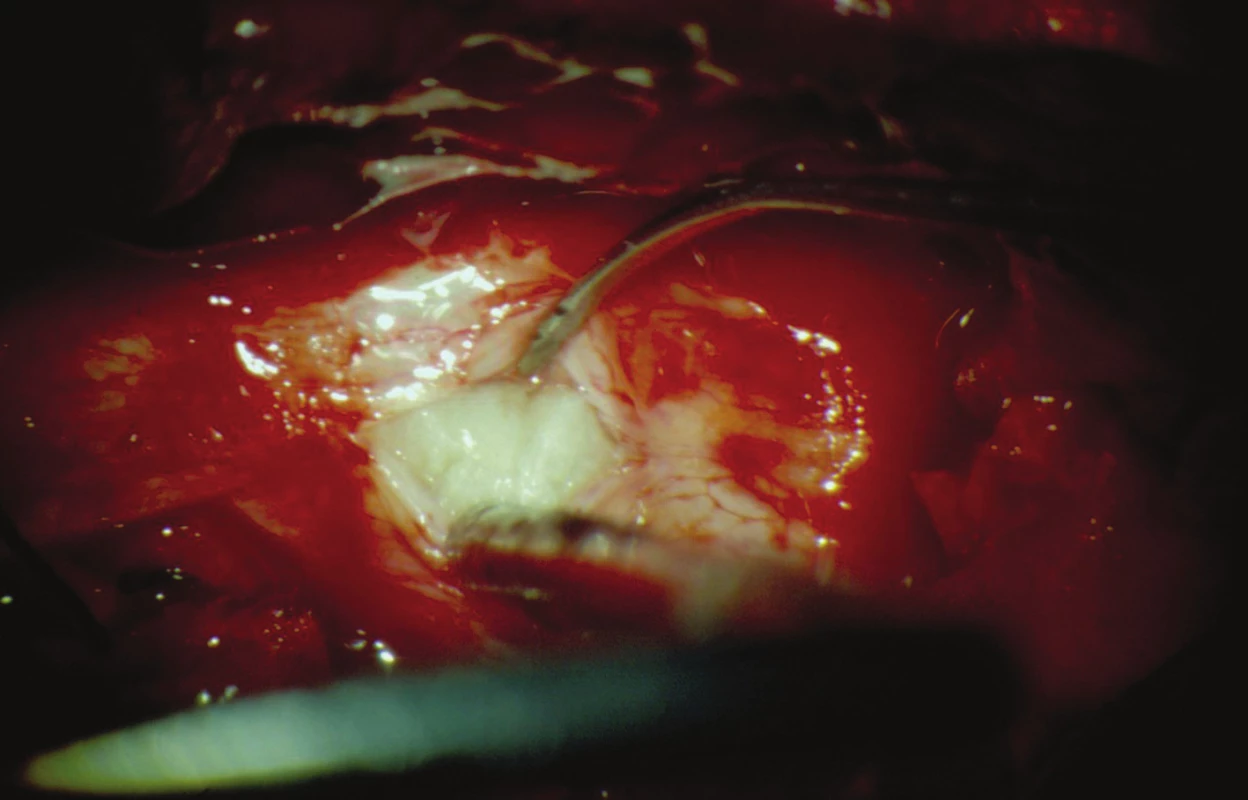
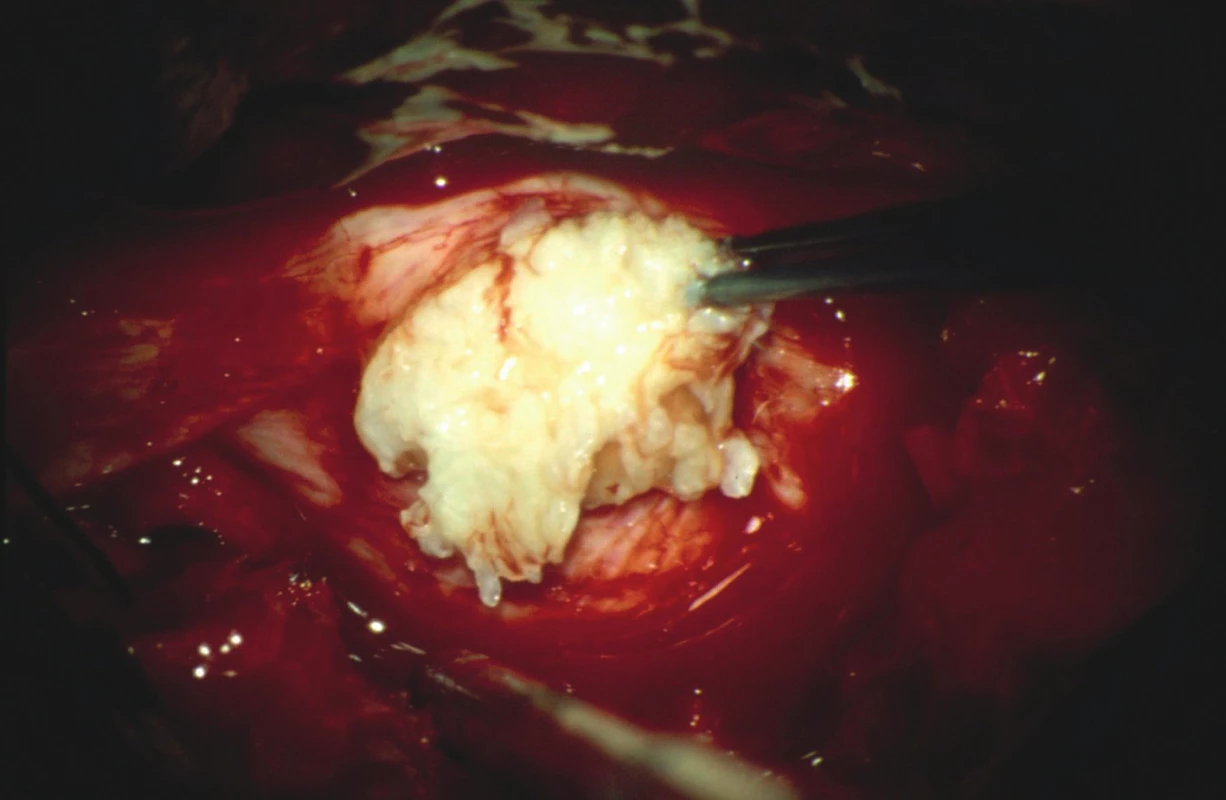
81letý důchodce trpěl jeden rok trvajícími bolestmi v kříži, které se intermitentně propagovaly do obou dolních končetin (DKK) do oblasti přední plochy stehen. Opakované obstřiky páteře prováděné ortopedem přinášely přechodnou minimální úlevu. Náhle ráno po probuzení, bez zjevného vyvolávajícího momentu, pozoroval slabost a necitlivost DKK včetně poruchy citlivosti v oblasti konečníku a genitálu. Měl pocit plného močového měchýře, byl však schopen vymočit jen malé množství moči. V odpoledních hodinách byl přivezen rodinou na centrální příjem fakultní nemocnice. Při přijetí jsme zjistili těžkou chabou paraparézu DKK (oboustranná areflexie L2/S2) s akrální plegií, algickou hypestezií od dermatomu L4 distálně včetně perianogenitální anestezie. Poklepem byl zjištěn distendovaný močový měchýř, močovou cévkou bylo evakuováno 800 ml moči. Syndromologicky jsme klinický obraz hodnotili jako klasický syndrom kaudy. Vyšetřením magnetickou rezonancí (MRI) byl zjištěn objemný paramediální výhřez disku vpravo vyplňující páteřní kanál v prostoru L2/3 (obr. 1, 2). Z nálezu na MRI jsme vyslovili podezření na intradurální lokalizaci sekvestru. Indikovali jsme urgentní operaci, která byla provedena 12 hod od vzniku klinické symptomatiky. Z parciální hemilaminektomie L2 a L3 vpravo jsme obnažili durální vak, který byl v místě výhřezu velmi tvrdý. Při preparaci jsme nalezli rozsáhlou epidurální extruzi paramediálně vpravo, dále jsme hmatali objemnou intradurální rezistenci. Nejprve jsme uvolnili durální vak částečným odstraněním epidurální porce výhřezu, přičemž se objevil výtok likvoru jako potvrzení perforace tvrdé pleny předpokládaným intradurálním výhřezem. Malou podélnou dorzální durotomií jsme pak obnažili intradurální sekvestr lokalizovaný dorzálně nad nervovými kořeny (obr. 3). Sekvestr jsme vcelku odstranili, aniž jsme museli preparovat míšní kořeny, které byly sekvestrem zatlačeny ventrolaterálně doleva (obr. 4). Tvrdou plenu jsme vodotěsně sešili a poté jsme mohli snadno odstranit zbytek epidurální části výhřezu a exkochleovat degenerované hmoty z prostoru disku. Otvor v tvrdé pleně po průniku sekvestru nebylo technicky možné sešít, proto jsme provedli plastiku štěpem tuku. Operační rána byla sešita v anatomických vrstvách. Celý výkon jsme prováděli mikrochirurgickou operační technikou. Histologické vyšetření prokázalo regresivně změněné hmoty meziobratlové ploténky. Brzy po operaci docházelo postupně k obnově hybnosti a citlivosti DKK včetně perianogenitální oblasti, objevila se i hybnost na původně plegických akrálních partiích DKK. Osmý pooperační den byl nemocný schopen se s oporou postavit vedle lůžka. Moč byla derivována močovým katétrem. Operační rána se zhojila per primam intentionem a 10. pooperační den byl pacient přeložen k další rehabilitaci na oddělení následné péče. Po 14 dnech náhle zemřel na akutní infarkt myokardu.
Diskuze
Výhřez degenerovaných hmot meziobratlového disku se v drtivé většině případů propaguje subligamentózně pod zadní podélný vaz, při jeho perforaci pakdo epidurálního prostoru. Výjimečně proniká sekvestr do prostoru intradurálního [7]. Choiem et al propagovaný výraz transdurální, který lépe vystihuje dynamiku perforace dury výhřezem, se neujal [8]. IDV jsou lokalizovány v 92 % v oblasti bederní, v 5 % v oblasti hrudní a pouhá 3 % v oblasti krční [8]. Většina autorů shodně uvádí, že v bederním úseku se IDV vyskytuje převážně v etáži L4/5 (55 %), následuje L3/4 (16 %), L5/S1 (10 %), L2/3 a L1/2 [8–10]. Mut et al na základě vlastních zkušeností a literárních údajů rozdělili IDV na typ A: výhřezy propagující se do durálního vaku (intradurální) a typ B: intraradikulární, propagující se do kořenového durálního rukávce [11]. Intraradikulární výhřez, poprvé popsaný Barberou et al v roce 1984, se vyskytuje mnohem méně často než typ intradurální [12,13].
Topická klinická symptomatika intradurálního výhřezu odpovídá výši komprese buď míchy, nebo míšních kořenů. Výhřez v krční a hrudní oblasti většinou způsobí kvadruparézu nebo paraparézu, syndromologicky bývá také popisován Brown-Sequardův syndrom míšní [2,5,10]. Pro bederní lokalitu je typický syndrom lumboischialgický, který při polyradikulárním postižení může, jako v našem případě, vyústit až v syndrom kaudy [2,5]. V anamnéze uvádějí nemocní dlouhodobé bolesti v zádech často s náhlým vznikem lumboischialgií, resp. výpadové neurologické symptomatiky. Opakovaně se zdůrazňuje, že neurologický deficit při IDV je znatelně těžší než při extradurální lokalizaci hernie disku [10,11]. Dramatičtější klinický projev lze vysvětlit bezprostřední kompresí nervových struktur, které nejsou chráněny durálním vakem a likvorem. Přes relativně těžkou kořenovou výpadovou symptomatiku je prognóza bederních IDV dobrá, zpravidla dochází k úplné úpravě. Naopak u pacientů s krční a hrudní lokalizací IDV je pooperační zlepšení minimální [10]. Dokladem je historický případ neurochirurga Taarnhoje, který byl v roce 1967 postižen intradurálním výhřezem v hrudní oblasti a těžký reziduální neurologický deficit mu zabránil pokračovat v profesionální dráze [14].
Přesná předoperační diagnostika IDV je dosud stále svízelná. Perimyelografické vyšetření (PMG) prokáže defekt sloupce kontrastní látky, počítačová tomografie (CT) nebo CT PMG zobrazí expanzivní hmoty v páteřním kanále. Vztah k durálnímu vaku však tato vyšetření většinou určit nemohou. Suverénní metodou by měla být v současné době MRI, zvláště pak postkontrastní vyšetření, při kterém se zobrazí periferní enhancement kolem vlastní neenhancující hernie (tzv. beak‑like nebo hawk-beak sign) [8]. Nabarvení povrchu sekvestru je vysvětlováno adhezemi, povrchní zánětlivou reakcí a vaskularizací [15]. Hidalgo-Ovejero et al se zmiňují o častém výskytu plynu v páteřním kanálu při IDV [16]. Vyšetření likvoru zjišťuje často hyperproteinorachii, přítomnost makrofágů i zbytků fibrózně chrupavčitých hmot [10].
O IDV se však často neuvažuje a MRI vyšetření se proto provádí bez podání gadolinia. Při klinické rozvaze před operací je třeba diferenčně diagnosticky myslet na tumor (neurinom, meningiom, metastázu), zánětlivé ložisko nebo arachnoideální cystu, popř. intraspinální hematom [17].
Vlastní operační výkon se podstatně liší od běžných operací extradurálního výhřezu. Nezbytné je provést durotomii a intradurální revizi, a proto je nutno zvolit větší kostní přístup. Po odstranění intradurálního sekvestru je třeba provést spolehlivě vodotěsnou suturu tvrdé pleny a event. plastiku. Za klíčovou považujeme mikrochirurgickou operační techniku, tzn. použití operačního mikroskopu.
Proč sekvestr výhřezu ploténky někdy proniká až intradurálně, zůstává dosud stále nejasné. Dandy ve svém prioritním sdělení považoval za příčinu akutní tlak protrudované ploténky, který poškodí tvrdou plenu a umožní intradurální propagaci sekvestru [2]. V současné době jsou v souvislosti s etiopatogenezí IDV uváděny zejména adheze mezi tvrdou plenou a zadním podélným vazem, které umožní přímý intratekální průnik výhřezu. Blikra studoval epidurální prostor na souboru 40 pitvaných (včetně 10 dětí). Prokázal pevné adheze pouze v etáži L4/5, v sousedních prostorech L3/4 a L5/S1 byly adheze nevýznamné a jinde zcela chyběly [7]. Toto zjištění koreluje s frekvencí výskytu operovaných IDV v jednotlivých prostorech. Adheze mohou vzniknout například po mikrotraumatech, po předchozí operaci, po zánětu, nebo existují již kongenitálně [7,8,17]. Süzer et al nesouhlasí se vznikem IDV na podkladě adhezí epidurální jizevnaté tkáně po předchozí operaci (tethered dura), poukazují však na možnost přehlédnutí existence IDV již při první rutinní operaci výhřezu ploténky [13]. Do spojitosti se vznikem IDV je dáván také kongenitálně úzký páteřní kanál [13]. Nutné je také připomenout i možnost alibistického původu IDV, kdy perforaci durálního vaku způsobenou nešetrnou preparací jizvy při reoperaci výhřezu disku operatér svádí na intradurální propagaci výhřezu.
Náš případ dokládá nejasnost etiopatogeneze IDV. Již samotná existence extruze disku je ve stáří výjimečná. Na svůj vysoký věk měl nemocný přiměřeně pokročilé degenerativní změny páteře. Navíc v prostoru L2/3 se IDV vyskytuje ojediněle a adheze mezi tvrdou plenou a zadním podélným vazem zde nejsou popisovány. Sesedlý prostor disku L4/5 byl pravděpodobně následkem pouze chronických degenerativních změn (DDD), neboť v předchorobí neměl nemocný ani úraz, ani zánět páteře či předchozí páteřní operaci. Tyto patologické stavy proto nemohly vznik IDV ovlivnit. Jediným vysvětlením intradurálního průniku sekvestru se nám jeví peroperačně zjištěná tenká a fragilní tvrdá plena míšní a obecně známý vyšší výskyt durálních adhezí k okolním tkáním ve vyšším věku. Na intrdurální propagaci výhřezu se u našeho nemocného mohla podílet také relativní stenóza kanálu páteřního.
Závěr
Intradurální výhřez ploténky je vzácná komplikace degenerativního onemocnění páteře. Náhlý vznik těžké bilaterální kořenové symptomatiky předcházený chronickými lumbalgiemi a doprovázený podezřelým nálezem na MRI by nás měly upozornit na možnost IDV.
Stanovení správné diagnózy již předoperačně umožní zvolit adekvátní operační přístup a eliminovat riziko pooperační progrese neurologického deficitu. Přes moderní diagnostické metody je však diagnóza stále většinou stanovena až během operace. Existence intradurálních výhřezů podporuje názor, že operování hernií meziobratlových plotének by mělo patřit do rukou oboru, kterému je vlastní mikrochirurgická operační technika a orientace v intradurálním prostoru, tzn. na neurochirurgii.
MUDr. Jan Mraček
Neurochirurgické oddělení FN
Alej Svobody 80
304 60 Plzeň
e-mail: mracek@fnplzen.cz
Přijato k recenzi: 15. 4. 2008
Přijato do tisku: 7. 7. 2008
Zdroje
1. Kataoka O, Nishibayashi Y, Sho Y. Intradural lumbar disc herniation: Report of three cases with a review of the literature. Spine 1989; 14(5): 529–533.
2. Dandy WE. Serious complications of ruptured intervertebral disc. JAMA 1942; 119 : 474–477.
3. D‘Andrea G, Trillò G, Roperto R, Celli P, Orlando ER, Ferrante L. Intradural lumbar disc herniations: the role of MRI in preoperative diagnosis and review of the literature. Neurosurg Rev 2004; 27(2): 75–80.
4. Mikula F, Zapletal B, Fiser Z. Intradurale Prolapse der Lendenbandscheibe. Zbl Neurochir 1960; 20 : 326–333.
5. Mikula F. Clinical picture of intradural sequestration of the lumbar intervertebral disk. Čas Lék čes 1964; 103 : 736–739.
6. Zinek K, Brož T, Hájek P, Radvaková D, Opšenák R. Kazuistiky intradurální hernie disku v lumbální oblasti – vzácná příčina lumboischialgie. Neurol pro praxi 2006; 4 : 219–221.
7. Blikra G. Intradural herniated lumbar disc. J Neurosurg 1969; 31(6): 676–679.
8. Choi JY, Lee WS, Sung KH. Intradural lumbar disc herniation – is it predictable preoperatively? A report of two cases. Spine J 2007; 7(1): 111–117.
9. Negovetić L, Cerina V, Sajko T, Glavić Z. Intradural disc herniation at the T1–T2 level. Croat Med J 2001; 42(2): 193–195.
10. Smith RV. Intradural disc rupture. J Neurosurg 1981; 55(1): 117–120.
11. Mut M, Berker M, Palaoğlu S. Intraradicular disc herniation in the lumbar spine and a new classification of intradural disc herniations. Spinal Cord 2001; 39(10): 545–548.
12. Barberá J, Gonzales-Darder J, Garcia--Vazquez F. Intraradicular herniated lumbar disc. Case report. J Neurosurg 1984; 60(4): 858–860.
13. Süzer T, Tahta K, Coşkun E. Intraradicular lumbar disc herniation: case report and review of the literature. Neurosurgery 1997; 41(4): 956–959.
14. Cleveland Clinic Alumni Newsletter 2004; 25 : 32.
15. Snow RD, Williams JP, Weber ED, Richardson PH. Enhancing transdural lumbar disk herniation. Clin Imaging 1995; 19(1): 12–16.
16. Hidalgo-Ovejero AM, Garcia-Mata S,Gozzi-Vallejo S, Izco-Cabezón T, Martinez--Morentín HJ, Martinez-Grande M. Intradural disc herniation and epidural gas: something more than a casual association? Spine 2004; 29(20): 463–467.
17. Lee JS, Suh KT. Intradural disc herniation at L5–S1 mimicking an intradural extramedullary spinal tumor: a case report. J Korean Med Sci 2006; 21(4): 778–780.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2008 Číslo 5
-
Všechny články tohoto čísla
- Neurologické poruchy v rámci kritického stavu
- Matrixové metaloproteinázy v patogenezi roztroušené sklerózy
- Současná diagnostika a léčba oligodendrogliomů
- Význam monitorování mozkové aktivity pomocí integrované amplitudy EEG aktivity u novorozenců s časným asfyktickým syndromem
- Pravo/levorukost a preference druhostranné dolní končetiny. Testování laterality a mozečkové dominance
- Traumatické poranění mozku a zlomeniny obličejového skeletu
- Radiochirurgická léčba kraniofaryngeomů v kombinaci s ostatními stereotaktickými metodami
- Kombinované poranění atlasu a čepovce
- Míšní metastáza adenokarcinomu – kazuistika
- Neurosarkoidóza: zriedkavý prípad sarkoidózy krčnej miechy – kazuistika
-
Komentář k práci Mraček J. Intradurální výhřez bederní meziobratlové ploténky manifestující se syndromem kaudy – kazuistika
Věčné téma: výhřez meziobratlové ploténky, tentokrát intradurální - Intradurální výhřez bederní meziobratlové ploténky manifestující se syndromem kaudy – kazuistika
- Mozková gliomatóza – kazuistika
- Webové okénko
-
Analýza dat v neurologii XI.
Úvod do statistického usuzování – velikost účinku - Recenze
- Ne uromuskulární kongres v Brně
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Intradurální výhřez bederní meziobratlové ploténky manifestující se syndromem kaudy – kazuistika
- Současná diagnostika a léčba oligodendrogliomů
- Neurologické poruchy v rámci kritického stavu
- Neurosarkoidóza: zriedkavý prípad sarkoidózy krčnej miechy – kazuistika
