Incidence a rizikové faktory pooperačního deliria
Incidence and Risk Factors of Postoperative Delirium
Introduction:
Postoperative delirium (POD) is a frequent complication of a surgery with negative effect on postoperative treatment and rehabilitation, duration of hospitalization and long-term prognosis. The aim was to assess the incidence and evaluate importance of risk factors of POD in patients who underwent elective spine and pulmonary surgery and emergency hip fracture surgery, and to compare the incidence of POD with that of post-stroke delirium.
Patients and methods:
Development of POD was evaluated prospectively using the Czech version of the CAM-ICU – a screening test for detection of delirium and the DSM-IV criteria for delirium in a group of 94 patients (54 women; age: 69; 32–99 yrs – median; range) who had a surgery for symptomatic lumbar spine stenosis (23 patients – A1), pulmonary neoplasm (31 patients – A2) or a hip fracture (40 patients – B). The incidence of POD was compared with that of delirium in age - and sex-matched group of stroke patients (n = 94; 54 women; age: 70; 45–91 yrs – median; range). Significance of predisposing and precipitating perioperative risk factors for delirium was analysed.
Results:
The incidence of POD was 7.4%; 3.7% in elective surgery patients and 12.5% in emergency hip fracture surgery patients. The authors explain low incidence of POD by low prevalence of preoperative cognitive deficit in elective surgery subgroup (A1 + A2) – 7.4% compared to 17.5% in group B and 22.3% in stroke patients. The low incidence of perioperative complications (11.7%) was the other possible factor influencing low incidence of POD. However, no significant risk factor for POD was identified, possibly due to low incidence of POD. The incidence of post-stroke delirium was significantly higher compared to that of POD (33.0%; p <0.001).
Conclusions:
The incidence of POD in elective surgery patients remains low as a result of mini-invasive surgery, considerate anaesthesia and effective management and prevention of perioperative complications. On the contrary, the incidence of post-stroke delirium is significantly higher, thus confirming the role of primary brain involvement as an independent precipitating risk factor for delirium.
Key words:
postoperative delirium – risk factors – incidence
Autoři:
A. Mitášová 1; L. Mitáš 2; I. Urbánek 1; L. Ryba 3; I. Hanke 2; M. Ruber 4; R. Michalčáková 1; M. Košťálováihash2 1,5 1,5
Působiště autorů:
Neurologická klinika LF MU a FN Brno
1; Chirurgická klinika LF MU a FN Brno
2; Ortopedická klinika LF MU a FN Brno
3; Klinika úrazové chirurgie LF MU a FN Brno
4; CEITEC – Středoevropský technologický institut MU, Brno
5
Vyšlo v časopise:
Cesk Slov Neurol N 2012; 75/108(5): 574-580
Kategorie:
Původní práce
Souhrn
Úvod:
Pooperační delirium (POD) je častá komplikace operační léčby, která negativně ovlivňuje postoperační léčbu a rehabilitaci i dlouhodobou prognózu. Cílem práce bylo zjistit incidenci a posoudit význam rizikových faktorů POD u nemocných s elektivními operacemi páteře a plic a akutními operacemi fraktury krčku femuru. Dále porovnat výskyt POD s výskytem deliria v souboru nemocných s cévní mozkovou příhodou (CMP).
Soubor a metodika:
Prospektivně byl sledován výskyt POD pomocí české verze skríningového testu CAM-ICU a kritérií deliria dle DSM-IV u skupiny 94 nemocných (54 žen, průměrný věk 69 let – medián) operovaných pro symptomatickou lumbální spinální stenózu (23 pacientů – A1), nádorový plicní proces (31 pacientů – A2) a frakturu krčku femuru (40 pacientů – B). Incidence POD byla porovnána s incidencí deliria ve věkově a genderově srovnatelném souboru nemocných po CMP (94 pacientů: 54 žen, věk 70 let – medián). Byl analyzován význam predisponujících a vyvolávajících perioperačních faktorů deliria.
Výsledky:
Incidence deliria u chirurgické skupiny byla 7,4 %; u elektivních operací dosáhla 3,7 % a u akutních operací krčku femuru činila 12,5 %. Nízkou incidenci POD vysvětlují autoři nízkou prevalencí předoperačního kognitivního deficitu ve skupině elektivních operací (A1 + A2) – 7,4 % oproti 17,5 % ve skupině B a 22,3 % u nemocných s CMP. Dalším faktorem byl nízký výskyt perioperačních komplikací (11,7 %). Nepodařilo se prokázat významný vliv některého z rizikových faktorů POD. Ve skupině s CMP byla incidence deliria signifikantně vyšší oproti chirurgické skupině (33,0 %; p < 0,001).
Závěr:
Incidence POD zůstává u elektivních operací velmi nízká, zřejmě díky šetrné operativě a anestezii a dobré prevenci a managementu perioperačních komplikací. Incidence deliria po CMP je významně vyšší oproti POD, což potvrzuje roli primárního mozkového postižení jako významného vyvolávajícího faktoru deliria.
Klíčová slova:
pooperační delirium – rizikové faktory – incidence
Úvod
Delirium je nejčastější kvalitativní porucha vědomí a chování, se kterou se můžeme setkat ve všech medicínských oborech. Negativně ovlivňuje mortalitu a morbiditu nemocných, zvyšuje náklady na péči, proto je důležité hledat účinnou prevenci a terapii [1]. Pooperační delirium (POD) je častá a významná komplikace operační léčby, která znesnadňuje časnou pooperační péči a rehabilitaci, ale prodlužuje i délku hospitalizace a zhoršuje následnou prognózu nemocných [2].
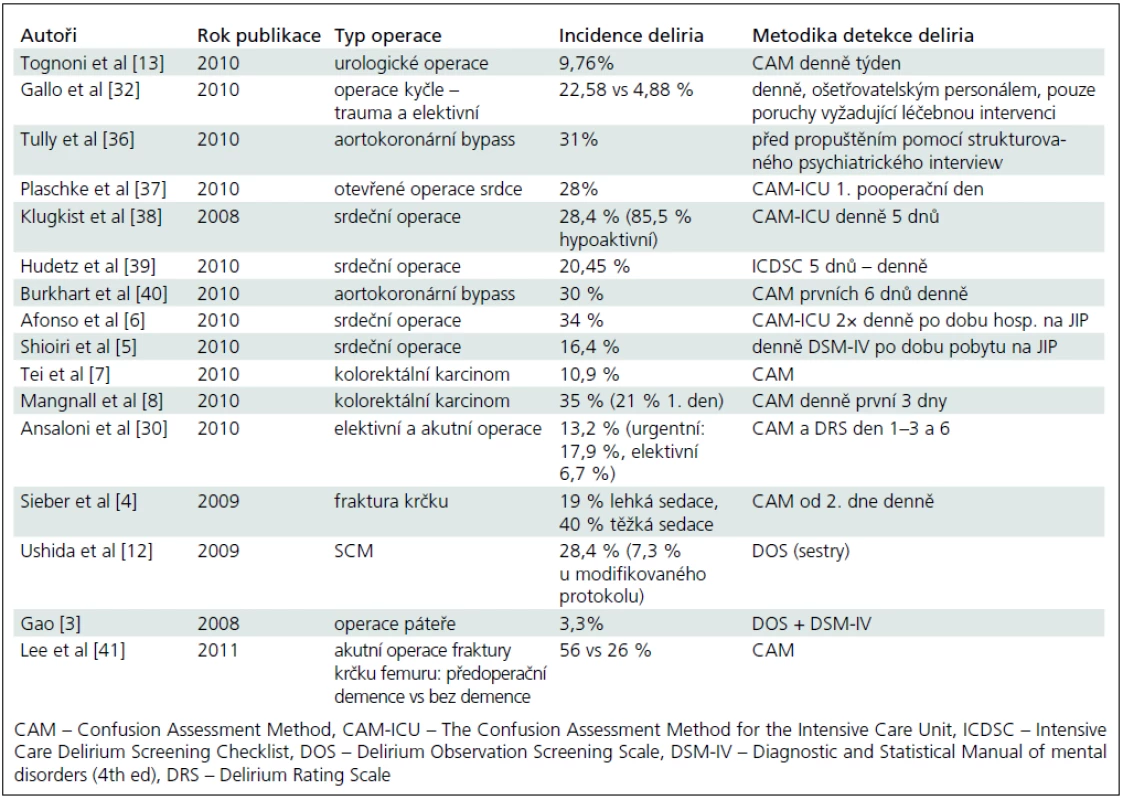
Studie zaměřené na POD přinesly rozdílné výsledky incidence, pohybující se od 3,3 % [3] do 40 % [4]. Tyto rozdíly jsou dány rozdílným typem operačního zákroku, věkovým složením souboru a zvolenou vyšetřovací metodou. Nejnižší incidence deliria byla zjištěna u operací páteře – 3,3 % [3], incidence deliria po srdečních operacích se pohybuje od 16,4 % [5] do 34 % [6], po operaci fraktury krčku femuru – od 19 % do 40 % v závislosti na stupni sedace [4], po operaci kolorektálního karcinomu – od 10,9 % [7] do 35 % [8], po hrudní operaci – od 5,32 % [9] do 18 % (tab. 1) [10].
Rizikové faktory deliria se tradičně dělí na predisponující a vyvolávající [1]. Nejčastěji uváděnými predisponujícími rizikovými faktory jsou: věk [8–12], kognitivní deficit [7,11,13], deprese [11], anamnéza cévní mozkové příhody [11], porucha sluchu [12], mužské pohlaví [8], diabetes mellitus [3]. Mezi popsanými vyvolávajícími rizikovými faktory pooperačního deliria jsou: délka operace [9,10,13], epizody hypotenze peroperačně [13], hloubka sedace během anestezie [4], abnormální hladina sérového albuminu [11], abnormální hladina sérového sodíku, draslíku a glukózy [9,10], snížená hladina hemoglobinu pod 100 g/l [3], podání krevní transfuze [3,11].
Primární postižení mozku, jako např. cévní mozková příhoda (CMP), představují pravděpodobně významný rizikový faktor, protože incidence deliria je u těchto onemocnění vyšší – u CMP dosahuje až 48 % [14], avšak přímé srovnání s použitím věkově srovnatelných souborů a srovnatelné metodiky detekce deliria nebylo dosud provedeno.
Cílem naší kohortové prospektivní studie u nemocných s elektivními operacemi páteře a plic a akutními operacemi fraktury krčku femuru bylo zjistit incidenci a ověřit význam perioperačních rizikových faktory POD. Dále porovnat incidenci POD s incidencí deliria v souboru nemocných s CMP srovnatelném věkem a zastoupením pohlaví.
Soubor a metodika
Soubor
Nábor chirurgických pacientů do studie probíhal v průběhu 36 měsíců (leden 2009–prosinec 2011). Do studie byli zařazováni pacienti s elektivními plánovanými operacemi pro degenerativní onemocnění bederní páteře charakteru symptomatické víceetážové lumbální spinální stenózy s neurologickými komplikacemi charakteru neurogenních klaudikací, pluriradikulárního syndromu až chronického syndromu kaudy equiny – skupina A1. Sledování bylo ukončeno u 23 jedinců (9 žen a 14 mužů) o průměrném věku 63 (medián), 32–80 let (rozmezí). Operace a sledování byly prováděny na Ortopedické klinice LF MU a FN Brno.
Druhou skupinou s plánovaným operačním zákrokem byli nemocní s provedením resekční operace plic pro nádorový proces – skupina A2. Sledování bylo ukončeno u 31 pacientů (12 žen a 19 mužů) o průměrném věku 61 (medián), 32–75 let (rozmezí). Operace a sledování byly prováděny na Chirurgické klinice LF MU a FN Brno.
Třetí skupinou byli nemocní s frakturou krčku femuru řešenou operativně – skupina B. Sledování bylo ukončeno u 40 pacientů (33 žen a 7 mužů) o průměrném věku 86 (medián), 52–99 let (rozmezí). Operace a sledování byly prováděny na Klinice úrazové chirurgie LF MU a FN Brno.
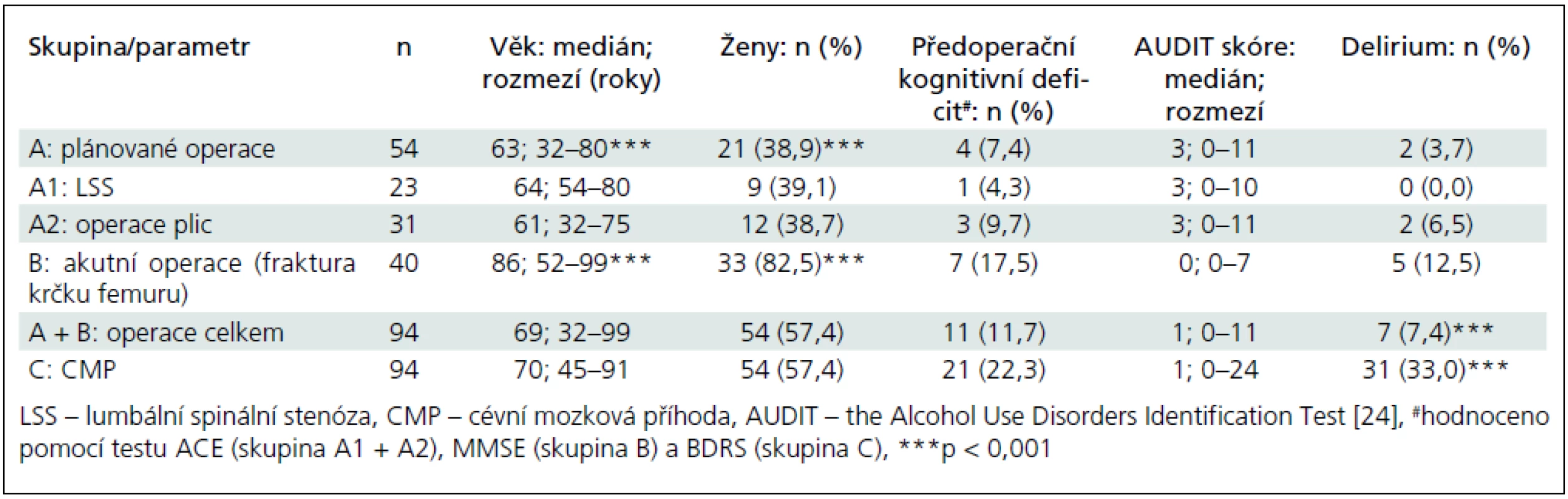
Pro porovnání incidence deliria jsme vytvořili kontrolní skupinu nemocných s CMP, kteří byli sledováni v rámci prospektivní studie, jejíž výsledky již byly publikovány [15,16] – skupina C. Šlo o nemocné s mozkovým infarktem nebo nitromozkovým krvácením, kteří byli přijati a sledováni na jednotce intenzivní péče nebo iktové jednotce Neurologické kliniky LF MU a FN Brno. Z dat celkem 200 pacientů bylo vybráno 94 nemocných a ti byli párováni se skupinou chirurgických pacientů z hlediska věku a pohlaví: průměrný věk byl 70 (medián), 45–91 let (rozmezí), 54 žen a 40 mužů (tab. 2).
Metodika
Operační zákroky
Pacienti skupiny A1 byli indikováni k plánovanému operačnímu výkonu pro lumbální spinální stenózu. Měli kompletní interní předoperační vyšetření a byli schopni podstoupit celkovou anestezii. Vysoce rizikoví a nespolupracující pacienti k operačnímu řešení indikováni nebyli. Každá operace byla provedena ze zadního přístupu a její součástí byla dekomprese nervových struktur, doplněná o pevnou instrumentaci a fúzi v rozsahu 1–4 segmentů. Operace proběhla vždy v celkové anestezii, v poloze na břiše, operační čas se pohyboval v rozmezí 95–250 minut s průběžným hrazením krevních ztrát. V pooperačním období byla zajištěna terapie bolesti pomocí opioidních analgetik v prvních dvou až třech dnech, která byla následně převedena na neopioidní analgetika dle aktuální bolesti. Základem pooperační péče byla časná rehabilitace, která byla zahájena první den po operaci, od druhého dne pacienti rehabilitovali do sedu a chůze s fixací v bederním páse. Propuštění do domácí péče bylo uskutečněno mezi 8. a 10. dnem po operaci.
Do skupiny A2 byli zařazení pacienti s histologicky prokázanou primární či sekundární plicní malignitou nebo pacienti s nejasným ložiskovým nálezem v oblasti plic suspektním z malignity. Všichni tito pacienti prošli pneumoonkologickou indikační komisí a byli indikováni ke kurativní plicní resekci. U pacientů se zhoršenými parametry při funkčním plicním vyšetření byla před zákrokem provedena bronchodilatační příprava. Pacienti byli před operací zajištěni centrálním žilním, arteriálním, epidurálním a permanentním močovým katétrem. Profylakticky byla podána jedna dávka širokospektrého antibiotika ze II. generace cefalosporinů. Operace byla provedena otevřenou cestou v kombinované celkové a epidurální anestezii v poloze na boku z anterolaterální torakotomie po selektivní intubaci na neventilované plíci. Dle nálezu a rozsahu onemocnění byla provedena anatomická nebo neanatomická plicní resekce s mediastinální lymfadenektomií. U nejasných nálezů byla provedena peroperační kryobiopsie. Po dokončení resekčního zákroku byly zavedeny jeden nebo dva hrudní drény k umožnění reexpanze plíce a odvodu vzduchu unikajícího z resekční linie. Ty byly následně extrahovány, pokud nebyl přítomen únik vzduchu a sekrece byla serózní v množství 100–150 ml/24 hod. Pooperačně byli pacienti analgetizováni cestou epidurálního katétru v kombinaci s intravenózně podávanými analgetiky a po zahájení perorálního příjmu perorálními analgetiky, aby bylo možné bezbolestné dýchání a kvalitní expektorace. Standardně byla zajištěna prevence trombembolické nemoci. Mobilizace pacientů byla zahájena od prvního pooperačního dne. Délka pobytu na chirurgické klinice se pohybovala od 7 do 12 dnů.
Pacienti skupiny B byli akutně operováni pro zlomeninu krčku stehenní kosti. Mechanizmem úrazu byl běžný pád doma či venku. Operačním řešením bylo provedení stabilní osteosyntézy (28 pacientů) nebo aloplastika prováděná implantací cervikokapitální nebo totální endoprotézy kyčelního kloubu (12 pacientů). Výběr metody závisel na typu zlomeniny, biologickém stavu pacienta, kvalitě kosti a časovém odstupu od úrazu. Cílem léčby byla časná mobilizace pacienta za účelem minimalizace rizik a komplikací spojených s dlouhodobým upoutáním na lůžko.
Osteosyntéza krčku stehenní kosti byla proběhla do šesti hodin od přijetí pacienta do nemocnice za účelem dosažení optimálního zhojení zlomeniny. Aloplastika byla provedena s odstupem více než 12 hodin od přijetí pacienta. Dvacet sedm pacientů bylo operováno v subarachnoidální anestezii a 13 pacientů podstoupilo celkovou anestezii. Peroperačně bylo preventivně aplikováno širokospektré antibiotikum (nejčastěji cefalosporiny). Prevence trombembolické nemoci pooperačně byla zajištěna miniheparinizací. Pacienti po aloplastice byli převáděni na perorální antikoagulační léčbu aplikovanou po dobu tří měsíců. Vertikalizace pacientů byla zahájena první pooperační den. Velikost zátěže byla limitována zejména subjektivním vnímáním pooperační bolesti, celkovým biologickým stavem pacienta, typem zlomeniny a dle toho provedené montáže. Délka pobytu na lůžku úrazové chirurgie se pohybovala mezi 7 a 10 dny.
Vyšetření deliria
Přítomnost deliria byla denně hodnocena neurologem pomocí české verze testu The Confusion Assessment Method for the Intensive Care Unit (CAM-ICUcz) [14]. Tento test byl vytvořen z nejčastěji používaného testu určeného k detekci deliria – The Confusion Assessment Method (CAM) [17] a konstruován tak, aby sloužil k vyšetřování deliria u pacientů na jednotkách intenzivní péče, včetně pacientů mechanicky ventilovaných [18,19]. Test CAM-ICU je složen ze dvou částí. V prvním kroku je hodnocen stav vigility a agitovanosti pomocí škály The Richmond Agitation and Sedation Scale (RASS) [20,21]. Pacient s hodnotou RASS –3 a více je schopen podstoupit další testování, pacienti s hodnotou –4 a –5, kteří jsou v soporu až kómatu, nemohou být dále testováni. Druhým krokem je hodnocení vlastní přítomnosti deliria. Pozitivita deliria je podmíněna přítomností rychlého nástupu změny vědomí a/nebo jeho fluktuací (znak 1), přítomností poruchy pozornosti (znak 2) a dále buďto přítomností poruchy myšlení (znak 3) nebo změněnou aktuální úrovně vigility a psychomotorické aktivity odpovídající hodnotě RASS jiné než 0 (znak 4).
Delirium bylo denně klasifikováno jako hyperaktivní (zvýšená motorická aktivita, agitovanost, hodnota RASS vyšší než 0), hypoaktivní (snížená motorická aktivita, letargie, hodnota RASS nižší než 0) nebo delirium smíšené [22].
Pacienti byli vyšetřováni neurologem pomocí testu CAM-ICUcz denně po dobu sedmi dní po operaci a výsledek testu byl korelován s hodnocením deliria dle diagnostického a statistického manuálu mentálních chorob Americké psychiatrické asociace (revidovaná verze IV z r. 2000) [23]. Nezbytnou součástí byly informace získané od zdravotních sester a příbuzných pacienta.
Vyšetření rizikových faktorů
Prospektivně byly sledovány tyto predisponující a vyvolávající rizikové faktory:
- demografické faktory charakterizující pacienta: věk a pohlaví.
- rizikové faktory deliria předoperačně: psychiatrické onemocnění či delirium v anamnéze, cévní mozková příhoda v anamnéze, porucha sluchu či zraku, riziková medikace (léky s anticholinergním účinkem, opioidy), anamnéza chronického abúzu etanolu – hodnoceno pomocí testu the Alcohol Use Disorders Identification Test (AUDIT) [24] a dále pomocí laboratorních známek chronického alkoholizmu – gamma glutamyl transferáza (GGT), % karbohydrát deficientního transferinu (% CDT) a střední objem erytrocytu (MCV). Přítomnost preexistující demence byla vyšetřena pomocí Adenbrookského kognitivního testu (ACE) [25], jehož součástí je Mini Mental State Examination (MMSE). K hodnocení depresivní symptomatiky byla využita Zungova škála deprese (Zung self depression scale) [26]. Tato dvě vyšetření byla provedena předoperačně jen u pacientů podstupujících plánovanou operaci. U pacientů s akutní operací fraktury krčku femuru bylo provedeno pouze vyšetření MMSE. K hodnocení výsledků MMSE byla použita věkově adjustovaná norma [27]. U nemocných s CMP byl k hodnocení přítomnosti demence použit dotazníkový test Blessed Dementia Rating Scale [28].
- rizikové faktory deliria peroperačně: základní diagnóza a typ operačního zákroku, délka operace a trvání anestezie, peroperační komplikace.
- rizikové faktory deliria pooperačně: hodnocení multiorgánové dysfunkce pomocí SOFA skóre (the Sequential Organ Failure Assessment score), k jehož stanovení je nutná hladina sérového bilirubinu, kreatininu, trombocytů a hodnota Glasgow Coma Scale. Stanovení přítomnosti zánětu či septického stavu bylo provedeno pomocí klinických a laboratorních známek a vyhodnoceno kritérii dle Boneho. Dále byla hodnocena riziková medikace, tlumivá medikace, počet podávaných léků, umělá plicní ventilace, katétry (periferní či centrální žilní katétr, močový katétr), sondy (nazogastrická sonda), drény, endotracheální trubice či tracheostomická kanyla a ostatní rizikové faktory (reoperace, kurtování, cévní mozková příhoda).
- laboratorní parametry: 1., 4. a 7. den po operaci byly vyšetřeny následující parametry: krevní obraz, urea, kreatinin, ionty, glykemie, bilirubin, albumin, CRP. Jednorázově byl vyšetřen prokalcitonin, GGT, % CDT.
Před zařazením do studie podepsali všichni pacienti informovaný souhlas. Studie byla schválena Etickou komisí LF MU v Brně.
Statistická analýza
K popisu charakteristik souboru jsme použili frekvenční analýzu, dále odhad mediánu a rozmezí hodnot. K porovnání kategoriálních znaků byl použit chí-kvadrát test, resp. Fisherův exaktní test v případě malých četností. K porovnání kvantitativních znaků byl použit Mann-Whitneyho U test vzhledem k nenormální distribuci u většiny parametrů. Standardní hodnota α < 0,05 byla použita jako hranice statistické významnosti.
Výsledky
Delirium
Ve skupině chirurgických pacientů (A + B) jsme zaznamenali pooperačně epizodu deliria u celkem 7 nemocných (7,4 %). Průměrná doba trvání deliria byla 2 dny (medián), rozmezí 1–4 dny. U všech 7 nemocných byla epizoda zaznamenána pomocí CAM-ICUcz (celkem 18 pozitivních 24hodinových hodnocení). U všech 7 nemocných byla shoda s hodnocením přítomnosti deliria pomocí DSM-IV kritérií. U 3 nemocných šlo o hyperaktivní a u 4 o hypoaktivní delirium.
Zaznamenali jsme nevýznamný trend k vyšší incidenci deliria u nemocných ve skupině B s frakturou krčku femuru (5 nemocných – 12,5 %) oproti skupině elektivních operací ve skupině A (2 nemocní – 3,7 %) – p = 0,131 (tab. 2).
Ve skupině nemocných s CMP (C) byla epizoda deliria zachycena u 31 nemocných (33,0 %). Incidence byla vysoce statisticky významně vyšší oproti skupině chirurgických pacientů (A + B) (p < 0,001) stejně jako oproti jednotlivým podskupinám chirurgických pacientů – skupině A (p < 0,001) i skupině B (p = 0,018).
Rizikové faktory deliria
Základní demografické charakteristiky
Pacienti ve skupině B (akutní operace fraktury krčku femuru) měli statisticky významně vyšší věk a vyšší podíl žen oproti skupině s elektivními operacemi – A (p < 0,001) (tab. 2).
Kognitivní deficit/demence a deprese
Abnormální výsledek testu ACE a/nebo MMSE jsme předoperačně zjistili u 11 nemocných (11,7 %), z toho u 7 nemocných ve skupině B (17,5 %). Průměrná hodnota MMSE v souboru chirurgicky nemocných byla 29 (medián); rozmezí 20–30. Pouze u dvou nemocných ze skupiny B byla zjištěna hodnota MMSE 20 odpovídající klinicky lehké demenci. U elektivních operací byla klinicky manifestní demence vylučujícím kritériem operačního zákroku.
Kognitivní deficit odpovídající suspektní demenci (BDS ≥ 3 body) [28] byl zjištěn u 21 nemocných (22,3 %) ve skupině C. Rozdíl ve výskytu kognitivního deficitu/demence oproti skupině A + B nebyl statisticky významný (p = 0,080).
Pomocí Zungovy sebeposuzovací škály deprese bylo abnormální skóre svědčící pro depresi zjištěno u 8 pacientů ve skupině A + B (14,8 %), bez vztahu k výskytu pooperačního deliria.
Perioperační faktory
Všechny elektivní operace byly provedeny v celkové anestezii, zatímco neplánované operace fraktury krčku byly provedeny v celkové anestezii pouze ve 13 případech (32,5 %) (tab. 3).
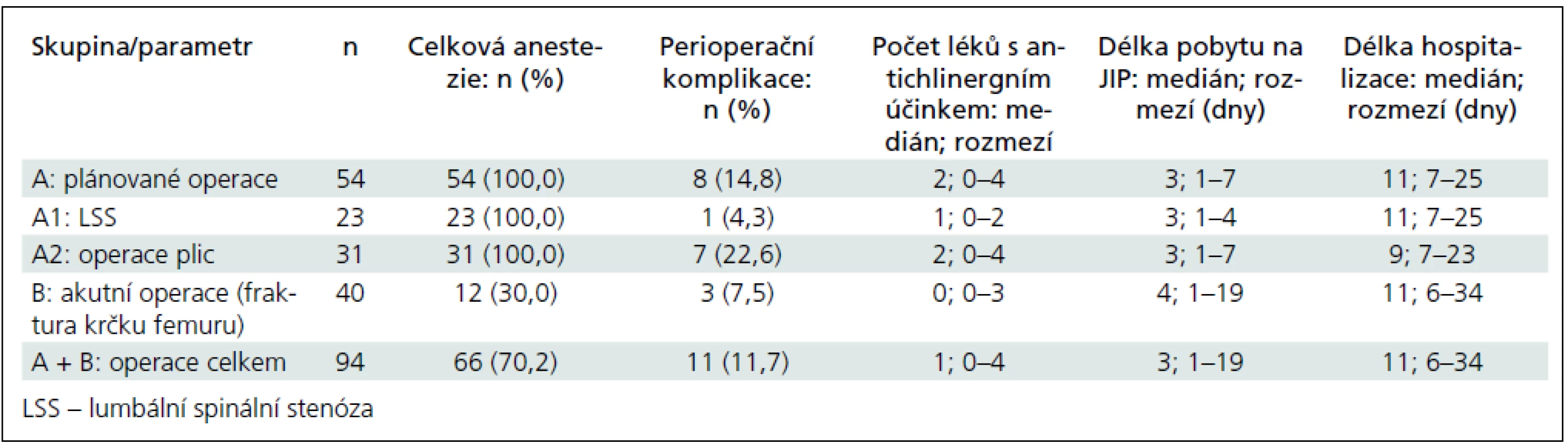
Perioperační komplikace byly zaznamenány v 11 případech (11,7 %); šlo převážně o oběhové komplikace (hypotenze, oběhová nestabilita, srdeční arytmie) – v 8 případech, 2krát šlo o infekci (bronchopneumonie, uroinfekce) a jednou o nutnost časné reoperace (tab. 3).
Diskuze
Incidence POD v našem souboru nemocných s elektivními a akutními operacemi (3,7 % u elektivních, 12,5 % u akutních a 7,4 % u všech operací) byla velmi nízká ve srovnání s literárními údaji [29]. Ansaloni et al [30] zaznamenali pooperační delirium u 13,2 % operací a u 17,9 % akutních operací. U fraktury krčku femuru udávaná incidence POD kolísá mezi 16 a 62 % [31]. Z domácích autorů Gallo et al [32] udávají výskyt POD u 22,6 % pacientů po akutní operaci fraktury krčku femuru. U operací páteře uvádějí srovnatelný údaj Gao et al: 3,3 % operací [3].
Rozdíly ve zjištěné incidenci POD u stejného typu operačního zákroku mohou být podmíněny několika faktory. Jedním z nich je složení souboru, ovlivněné zejména predisponujícími faktory, z nichž u POD jsou významné hlavně věk a přítomnost předoperační demence nebo kognitivního deficitu. Zatímco věk skupiny operované akutně pro frakturu krčku femuru (medián 86 let) je srovnatelný s ostatními publikovanými soubory, průměrný věk u plánovaných operací je relativně nízký (medián 63 let). Ještě nižší průměrný věk udávají Gao et al [3] u operací páteře (48,2 let) a jejich incidence deliria byla srovnatelně nízká – 3,3 %. Podobně je tomu s výskytem předoperační demence, který v našem souboru akutních operací činil 17,5 %, zatímco u plánovaných operací byl pouze 7,4 %. Je to zčásti ovlivněno indikačními kritérii elektivních operací, kdy klinicky manifestní demence byla relativním vylučujícím kritériem provedení operačního zákroku.
Velký vliv na zjištěnou incidenci POD má i metoda jeho detekce. Většina recentních studií používá standardizované kvalitativní nebo kvantitativní testy pro detekci deliria, často jde o CAM [17], DOS [33], DRS [34], nebo ICDCS (tab. 1) [35]. Gallo et al [32] naproti tomu hodnotili pouze poruchy chování vyžadující léčebnou intervenci (odpovídající zhruba hyperaktivnímu deliriu), i přesto byla jejich incidence deliria u akutních operací fraktury krčku překvapivě podstatně vyšší než v našem souboru – 22,6 %. U části případů bylo jako zlatý standard použito expertní hodnocení pomocí kritérií deliria dle DSM IV (tab. 1). My jsme podobně jako řada dalších autorů zvolili CAM-ICU [6,37,38] a současně DSM-IV kritéria. Hodnocení jsme prováděli denně, což je pro diagnostiku deliria nezbytné, naopak jednorázové vyšetření výrazně snižuje jeho detekci. Metodikou detekce deliria v našem souboru tedy nelze v žádném případě vysvětlit nízkou incidenci POD. CAM-ICU má oproti jiným obdobným testům výhodu v jednoduchosti a krátkosti, je určen i pro zdravotníky bez psychiatrické erudice včetně vyškolených zdravotních sester a je použitelný dokonce u pacientů na umělé plicní ventilaci. I když jsme vzhledem k nízkému výskytu epizod deliria nekalkulovali validitu testu ve vztahu ke standardu – DSM-IV, nezaznamenali jsme falešně pozitivní test CAM-ICU oproti expertnímu hodnocení a naopak, test byl schopen zachytit delirium u všech sedmi pacientů, kde bylo delirium stanoveno expertním hodnocením. Vysokou validitu, prediktivní hodnotu a správnost CAM-ICU jsme prokázali u pacientů po CMP, kde je detekce deliria vzhledem k současnému výskytu afázie a kvantitativních poruch vědomí daleko náročnější [15]. Lze tedy CAM-ICU považovat za vhodný a doporučit ho k detekci POD.
Významným faktorem ovlivňujícím incidenci deliria je dále výskyt vyvolávajících perioperačních faktorů, kdy kromě obecně působících faktorů, jako jsou interkurentní infekce nebo vliv medikace, hrají u POD roli také typ a délka anestezie i operace a peroperační i pooperační komplikace. Vzhledem k tomu, že nízkou incidenci POD v našem souboru chirurgických nemocných nelze vysvětlit složením souboru ani metodikou detekce deliria, lze spekulovat o možném vlivu komplexu faktorů, mezi něž patří indikační kritéria k elektivním operacím, šetrná operativa, použití alternativních způsobů anestezie u souboru akutních operací a vhodný perioperační management pooperačních komplikací.
Nízká incidence epizod POD byla zřejmě příčinou, proč jsme nebyli schopni prokázat statisticky významný vliv žádného ze sledovaných faktorů na výskyt POD. Vzhledem k multifaktoriálnímu charakteru deliria se ukazuje, že pro detailní studium rizikových faktorů deliria včetně POD bude nezbytné organizovat rozsáhlé, optimálně multicentrické prospektivní studie s využitím validovaných, a přitom jednoduchých nástrojů detekce deliria, jako je CAM-ICU [16].
Porovnáním incidence deliria po operaci ve srovnání s věkově srovnatelnou skupinou nemocných po CMP za použití standardní a srovnatelné metodiky detekce deliria jsme prokázali, že incidence deliria po CMP je signifikantně vyšší, a CMP tedy sama o sobě představuje samostatný vyvolávající faktor ovlivňující jeho výskyt. Žádné přímé podobné srovnání incidence deliria u těchto stavů s častým výskytem deliria v souborech s obdobným složením a použitou metodikou detekce deliria nebylo dosud publikováno. Vyšší výskyt deliria u CMP mohl být částečně ovlivněn vyšším výskytem kognitivního deficitu u pacientů s CMP, i když rozdíl oproti výskytu kognitivního deficitu u operovaných pacientů nebyl v našem souboru významný.
Závěry
- Incidence pooperačního deliria jak u elektivních, tak akutních operací byla velmi nízká ve srovnání s údaji udávanými v literatuře, což pravděpodobně odráží šetrnější a kvalitnější operativu, anestezii a pooperační péči.
- Česká verze CAM-ICU se ukázala jako validní nástroj detekce pooperačního deliria.
- Nevýznamný trend k vyšší incidenci deliria u neplánovaných operací je třeba ověřit na větším souboru nemocných, zčásti však odpovídá odlišnému složení souboru (vyšší věk, kognitivní deficit).
- Přímé srovnání incidence pooperačního deliria s deliriem po CMP prokázalo jednoznačně význam primárního mozkového postižení v rámci CMP jako významného nezávislého vyvolávajícího rizikového faktoru rozvoje deliria.
Práce byla vytvořena s podporou grantového projektu IGA MZČR č. NS10216-3/2009 s názvem „Diagnostika a patofyziologie deliria v intenzivní a pooperační péči“ a projektu „CEITEC – Středoevropský technologický institut“ (CZ.1.05/1.1.00/02.0068) z Evropského fondu regionálního rozvoje.
MUDr. Adéla Mitášová
Neurologická klinika
LF MU a FN Brno
Jihlavská 20
625 00 Brno
e-mail: adela.mitasova@email.cz
Přijato k recenzi: 8. 2. 2012
Přijato do tisku: 27. 3. 2012
Zdroje
1. Bednařík J. Delirium: nová výzva pro neurologii? Cesk Slov Neurol N 2006; 69/102(1): 18–26.
2. Quinlan N, Rudolph JL. Postoperative delirium and functional decline after noncardiac surgery. J Am Geriatr Soc 2011; 59 (Suppl 2): S301–S304.
3. Gao R, Yang Z, Li M, Shi Z, Fu Q. Probable risk factors for postoperative delirium in patients undergoing spinal surgery. Eur Spine J 2008; 17(11): 1531–1537.
4. Sieber FE, Zakriya KJ, Gottschalk A, Glute MR, Lee HB, Rosenberg PB et al. Sedation depth during spinal anesthesia and the development of postoperative delirium in elderly patients undergoing hip fracture repair. Mayo Clin Proc 2010; 85(1): 18–26.
5. Shioiri A, Kurumaji A, Takeuchi T, Matsuda H, Arai H, Nishikawa T. White matter abnormalities as a risk factor for postoperative delirium revealed by diffusion tensor imaging. Am J Geriatr Psychiatry 2010; 18(8): 743–753.
6. Afonso A, Scurlock C, Reich D, Raikhelkar J, Hossain S, Bodian C et al. Predictive Model for Postoperative Delirium in Cardiac Surgical Patients. Semin Cardiothorac Vasc Anesth 2010; 14(3): 212.
7. Tei M, Ikeda M, Haraguchi N, Takemasa I, Mizushima T, Ishii H. Risk factors for postoperative delirium in elderly patients with colorectal cancer. Surg Endosc 2010; 24(9): 2135–2139.
8. Mangnall LT, Gallagher R, Stein-Parbury J. Postoperative delirium after colorectal surgery in older patients. Am J Crit Care 2010; 20(1): 45–55.
9. Yildizeli B, Ozyurtkan MO, Batirel HF, Kuscu K, Bekiroglu N, Yüksel M. Factors Associated With Postoperative Delirium After Thoracic Surgery. Ann Thorac Surg 2005; 79(3): 1004–1009.
10. Ozyurtkan MO, Yildizeli B, Kuşçu K, Bekiroğlu N, Bostanci K, Batirel HF et al. Postoperative psychiatric disorders in general thoracic surgery: incidence, risk factors and outcomes. Eur J Cardiothorac Surg 2010; 37(5): 1152–1157.
11. Koster S, Hensens G, Schuurmans MJ, Palen J. Risk factors of delirium after cardiac surgery. A systematic review. Eur J Cardiovasc Nurs 2011; 10(4): 197–204.
12. Ushida T, Yokoyama T, Kishida Y, Hosokawa M, Taniguchi S, Inoue S et al. Incidence and risk factors of postoperative delirium in cervical spine surgery. Spine 2009; 34(23): 2500–2504.
13. Tognoni P, Simonato A, Robutti N, Pisani M, Cataldi A, Monacelli F et al. Preoperative risk factors for postoperative delirium (POD) after urological surgery in the elderly. Arch Gerontol Geriatr 2010; 52(3): e166–e169.
14. Mitášová A, Bednařík J, Košťálová M, Michalčáková R, Ježková M, Kašpárek T et al. Standardizace české verze The Confusion Assessment Method for the Intensive Care Unit (CAM-ICUcz). Cesk Slov Neurol N 2010; 73/106(3): 258–266.
15. Mitasova A, Kostalova M, Bednarik J, Michalcakova R, Kasparek T, Balabanova P et al. Poststroke delirium incidence and outcomes: Validation of the Confusion Assessment Method for the Intensive Care Unit (CAM-ICU). Crit Care Med 2012; 40(2): 484–490.
16. Kostalova M, Mitasova A, Bednarik J, Dusek L, Michalcakova R, Kerkovsky M et al. Towards a predictive model for post-stroke delirium. Brain Injury 2012; 26(7–8): 962–971.
17. Inouye SK, van Dyck CH, Alessi CA, Balkin S, Siegal AP, Horwitz RI. Clarifying confusion: the confusion assessment method. A new method for detection of delirium. Ann Intern Med 1990; 113(12): 941–948.
18. Ely EW, Inouye SK, Bernard GR, Gordon S, Francis J, May L et al. Delirium in mechanically ventilated patients: validity and reliability of the confusion assessment method for the intensive care unit (CAM-ICU). JAMA 2001; 286(21): 2703–2710.
19. Ely EW, Margolin R, Francis J, May L, Truman B, Dittus R et al. Evaluation of delirium in critically ill patients: validation of the Confusion Assessment Method for the Intensive Care Unit (CAM-ICU). Crit Care Med 2001; 29(7): 1370–1379.
20. Sessler CN, Gosnell M, Grap MJ, Brophy GT, O‘Neal PV, Keane KA et al. The Richmond Agitation-Sedation Scale: validity and reliability in adult intensive care patients. Am J Respir Crit Care Med 2002; 166(10): 1338–1344.
21. Ely EW, Truman B, Shintani A, Thomason JWW, Wheeler AP, Gordon S et al. Monitoring sedation status over time in ICU patients: the reliability and validity of the Richmond Agitation Sedation Scale (RASS). JAMA 2003; 289(22): 2983–2991.
22. Stagno D, Gibson C, Breitbart W. The delirium subtypes: a review of prevalence, phenomenology, pathophysiology, and treatment response. Palliat Support Care 2004; 2(2): 171–179.
23. American Psychiatric Association. Diagnostic and statistical manual of mental disorders. 4th ed. Washington, DC: American Psychiatric Association 2000.
24. Saunders JB, Aasland OG, Babor TF, de la Fuente JR, Grant R. Development of the Alcohol Use Disorders Identification Test (AUDIT): WHO collaborative project on early detection of persons with harmfull alcohol consumption. II. Addiction 1993; 88(6): 791–804.
25. Hummelová-Fanfrdlová Z, Rektorová I, Sheardová K, Bartoš A, Línek V, Ressner P et al. Česká adaptace Addenbrookského kognitivního testu. Cesk psychol 2009; 53(4): 376 – 388.
26. Zung WW, Richards CB, Short MJ. Self-rarting depression scale in an outpatient clinic. Further validation of the SDS. Arch Gen Psychiatry 1965; 13(6): 508–515.
27. Crum RM, Anthony JC, Bassett SS, Folstein MF. Population-based norms for the mini-mental state examination by age and educational level, JAMA 1993; 369(18): 2386–2391.
28. Blessed G, Tomlinson BE, Roth M. The association between quantitative measures of dementia and of senile change in the cerebral grey matter of elderly subjects. Br J Psychiatry 1968; 114(512): 797–811.
29. Deiner S, Silverstein JH. Postoperative delirium and cognitive dysfunction. Brit J Anaest 2009; 103 (Suppl 1): i41–i46.
30. Ansaloni L, Catena F, Chattat R, Fortuna D, Franceschi C, Mascitti P et al. Risk factors and incidence of postoperative delirium in elderly patients after elective and emergency surgery. Brit J Surg 2010; 97(2): 273–280.
31. Bitsch M, Foss N, Kristensen B, Kehlet H. Pathogenesis of and management strategies for postoperative delirium after hip fracture. Acta Orthop Scand 2004; 75(4): 378–389.
32. Gallo J, Čechová I, Zapletalová J. Časné komplikace provázející TEP kyčle u fraktur krčku femuru. Acta Chir Orthop Traumatol Čech 2010; 77(5): 389–394.
33. Schuurmans MJ, Shortridge-Baggett LM, Duursma SA. The Delirium Observation Screening Scale: a screening instrument for delirium. Res Theory Nurs Pract 2003 Spring; 17(1): 31–50.
34. Trzepacz PT, Mittal D, Torres R, Kanary K, Norton J, Jimerson N. Validation of the Delirium Rating Scale-revised-98: comparison with the delirium rating scale and the cognitive test for delirium. J Neuropsychiatry Clin Neurosci 2001 Spring; 13(2): 229–242.
35. Bergeron N, Dubois MJ, Dumont M, Dial S, Skrobik Y. Intensive Care Delirium Screening Checklist: evaluation of a new screening tool. Intensive Care Med 2001; 27(5): 859–864.
36. Tully PJ, Baker RA, Winefield HR, Turnbull DA. Depression, anxiety disorders and Type D personality as risk factors for delirium after cardiac surgery. Aust N Z J Psychiatry 2010; 44(11): 1005–1111.
37. Plaschke K, Fichtenkamm P, Schramm P, Hauth S, Martin E, Verch M at al. Early postoperative delirium after open-heart cardiac surgery is associated with decreased bispectral EEG and increased cortisol and interleukin-6. Intensive Care Med 2010; 36(12): 2081–2089.
38. Klugkist M, Sedemund-Adib B, Schmidtke C, Schmucker P, Sievers HH, Hüppe M. Confusion Assessment Method for the Intensive Care Unit (CAM-ICU): diagnosis of postoperative delirium in cardiac surgery. Anaesthesist 2008; 57(5): 464–474.
39. Hudetz JA, Iqbal Z, Gandhi SD, Patterson KM, Byrne AJ, Pagel PS. Postoperative delirium and short-term cognitive dysfunction occur more frequently in patients undergoing valve surgery with or without coronary artery bypass graft surgery compared with coronary artery bypass graft surgery alone: results of a pilot study. J Cardiothorac Vasc Anesth 2011; 25(5): 811–816.
40. Burkhart CS, Dell-Kuster S, Gamberini M, Moeckli A, Grapow M, Filipovic M et al. Modifiable and nonmodifiable risk factors for postoperative delirium after cardiac surgery with cardiopulmonary bypass. J Cardiothorac Vasc Anesth 2010; 24(4): 555–559.
41. Lee HJ, Hwang DS, Wang SK, Chee IS, Baeg S, Kim JL. Early assessment of delirium in elderly patients after hip surgery. Psychiatry Investig 2011; 8(4): 340–347.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2012 Číslo 5
-
Všechny články tohoto čísla
- Vliv malých dávek vína či jiných alkoholických nápojů na lidské zdraví a délku života
- Emoční paměť – patofyziologie a klinické souvislosti
- Endovaskulární léčba intrakraniálních aneuryzmat – metodika, indikace, komplikace
- Validita a prediktivní hodnota skríningových testů u prediabetické a časné diabetické polyneuropatie
- Komentář k práci Š. Buršové et al
- Incidence a rizikové faktory pooperačního deliria
- Bezpečnost a účinnost intravenózní trombolytické terapie mozkového infarktu u pacientů nad 80 let věku
- Likvorový triplet (tau proteiny a beta-amyloid) v diagnostice Alzheimerovy-Fischerovy nemoci
- Zhoršení kognitivních funkcí a snížení perfuze v kontralaterálním frontálním laloku u pacientů s lézí mozečku
- Baha jako řešení jednostranné hluchoty po operaci vestibulárního schwannomu
- Sekvestrace MBNL1 proteinu mutovaným ZNF9 mRNA v lymfocytech pacientů s myotonickou dystrofií 2. typu
- Lze detekovat intrakraniální venózní reflux z transkondylárního přístupu? Výsledky studie s Fusion Imaging
- Náhrada defektu kalvy u dítěte po úrazu CNS biokompatibilním materiálem na míru – kazuistika
- Motorické stereotypie v dětském věku – kazuistiky
- Léčba spinálních paragangliomů – kazuistiky
- Amyotrofická laterální skleróza v zařízení paliativní hospicové péče – kazuistika
- Idiopatická stenóza akveduktu a porucha vývoje řeči u dětí s neurofibromatosis von Recklinghausen typ 1 – dvě kazuistiky
- Neurologické komplikace spojené s asistovanou reprodukcí – kazuistika
- Webové okénko
-
Analýza dat v neurologii
XXXV. Rozlišujme poměr šancí a relativní riziko -
8. olomoucké neuroimunologické sympozium s mezinárodní účastí
Olomouc, 20.–21. 9. 2012
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Motorické stereotypie v dětském věku – kazuistiky
- Emoční paměť – patofyziologie a klinické souvislosti
- Neurologické komplikace spojené s asistovanou reprodukcí – kazuistika
- Likvorový triplet (tau proteiny a beta-amyloid) v diagnostice Alzheimerovy-Fischerovy nemoci
