Naše zkušenosti s chirurgickou léčbou tumorů periferních nervů
Our Experience with Surgical Treatment of Peripheral Nerve Tum
Aim:
The authors present surgical treatment results of peripheral nerve tumors. All the surgical procedures were performed between 2003 and 2013 at the Department of Neurosurgery, The University Hospital Brno. The paper provides an overview of current histological classification and its impact on surgical treatment. The paper also includes a case report describing a surgical procedure used for a rare, bulky tumor of the sciatic nerve in the depth of the gluteal region.
Methods:
In total, 24 patients, 13 men and 11 women, underwent surgical revision. The mean age of the group was 46.5 years (min. 22, max. 74 years). All the surgical procedures were completed using standard microsurgical tools. Perioperative electrophysiological monitoring has been used since 2007. A retrospective analysis according to the localization of the affected nerve, extent of resection and histological classification of the tumor was performed and the final outcome in terms of neurological status was evaluated in the study group.
Results:
A tumor of the tibial nerve was the most frequent target of the surgery in our study group. Benign schwannoma was the most common tumor in our study group (20 cases) and this is in accordance with previously published data. Other tumors were classified as neurofibroma (one case) and intraneural ganglion cyst (one case). Histology confirmed the presence of a rare extraosseous Ewing’s sarcoma in one case. Finally, one patient suffered from chronic inflammation.
Conclusion:
In our study group, total resection was performed in all patients except one. Revision with open biopsy was performed in a patient with nerve inflammation. Complete extended resection of the affected nerves was necessary in a patient with malignant Ewing’s sarcoma. This resulted in total motor and sensitive deficit of the corresponding area. Neurological status has also worsened after the surgery in two other cases, one had light paresis and the other had permanent hypoesthesia. The clinical symptoms disappeared after surgery in all other cases.
Key words:
tumor of the peripheral nerve – sciatic nerve schwannoma – neurofibromatosis
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři:
Marek Sova 1
; E. Neuman 1; V. Vybíhal 1
; P. Fadrus 1; A. Šprláková 2; L. Křen 3
Působiště autorů:
LF MU a FN Brno
Neurochirurgická klinika
1; LF MU a FN Brno
Radiologická klinika
2; LF MU a FN Brno
Ústav patologie
3
Vyšlo v časopise:
Cesk Slov Neurol N 2015; 78/111(6): 694-698
Kategorie:
Krátké sdělení
Souhrn
Cíl:
Autoři prezentují výsledky operační léčby tumorů periferních nervů. Operační výkony byly provedeny na Neurochirurgické klinice LF MU a FN Brno v letech 2003 – 2013. Ve sdělení je prezentován současný přehled histologické klasifikace a její vliv na možnosti chirurgické léčby. Součástí práce je i kazuistika dokumentující operační postup u raritního objemného tumoru n. ischiadicus v hloubce hýžďové krajiny.
Soubor a metodika:
Operační revizi podstoupilo celkem 24 pacientů, z toho 13 mužů a 11 žen. Průměrný věk pacientů v souboru byl 46,5 roku (min. 22, max. 74 let). Výkony byly provedeny standardní mikrochirurgickou operační technikou, od roku 2007 s užitím peroperační elektrofyziologické monitorace. Retrospektivní analýzou je soubor definován dle postiženého nervu, rozsahu resekce a histologické klasifikace. Je zhodnocen výsledný pooperační neurologický stav.
Výsledky:
Nejčastěji postiženým periferním nervem byl n. tibialis. V souladu s literárními zdroji se histologicky nejčastěji jednalo o benigní schwannom, a to celkem ve 20 případech. Jednou šlo o neurofibrom, jednou o intraneurální ganglionovou cystu, jedenkrát byla histologie uzavřena jako raritní extraoseální Ewingův sarkom a u jednoho pacienta byl tumor způsoben chronickým zánětlivým procesem.
Závěr:
V našem souboru bylo dosaženo totální resekce u všech operovaných pacientů, kromě jednoho pacienta. U něj byla provedena pouze revize s otevřenou biopsií. U pacienta s maligním Ewingovým sarkomem byla nutná kompletní rozšířená resekce postižených nervů s příslušným totálním motorickým a senzitivním deficitem. Ve dvou dalších případech došlo po operaci ke zhoršení neurologického stavu, jednou se jednalo o lehkou parézu, jednou o trvalou hypestezii. V ostatních případech klinické obtíže prakticky vymizely.
Klíčová slova:
nádor periferního nervu – schwannom n. ischiadicus – neurofibromatóza
Úvod
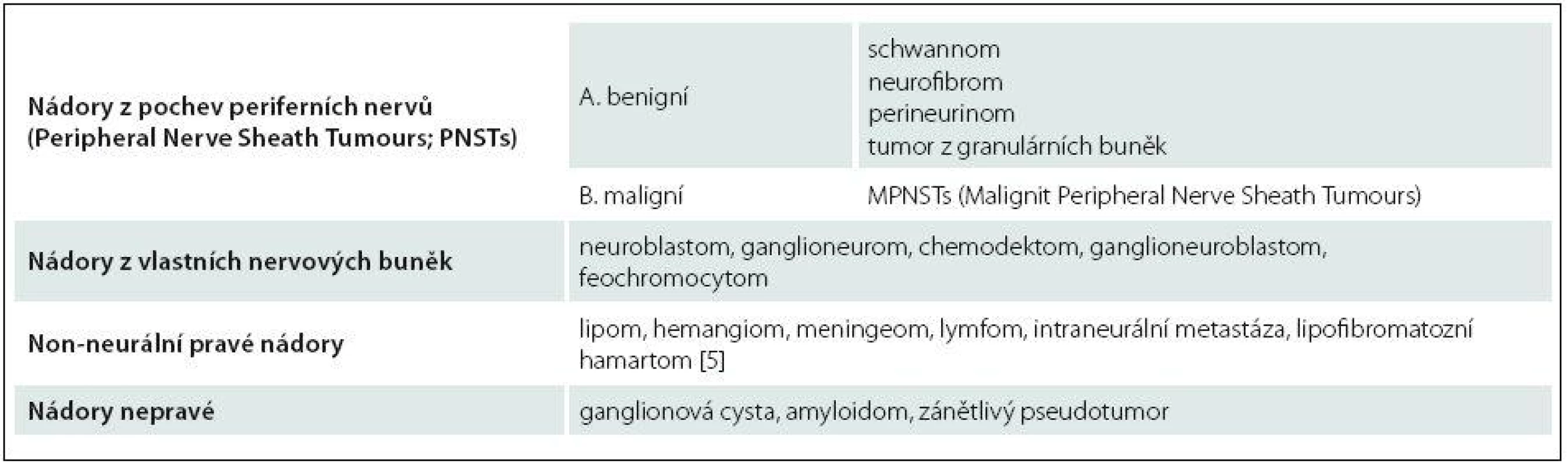
Nádory periferního nervového systému jsou relativně vzácné, dle různých literárních zdrojů dosahují max. 5 % tumorů měkkých tkání [1]. V poslední revizi WHO klasifikace nádorů měkkých tkání a kostí jsou právě nádory z obalů periferních nervů (Peripheral Nerve Sheath Tumours; PNSTs) již řazeny jako samostatná kategorie [2]. Etiologie jejich vzniku není doposud dostatečně objasněna. Vyskytují se jako léze solitární a nebo také mnohočetné, a to především u pacientů se zjištěnou neurofibromatózou (NF) 1. a 2. typu. Tyto autozomálně dominantně dědičné nemoci představují významný predispoziční faktor jak benigních, tak maligních forem PNSTs. Především NF 1. typu, která je také známa pod názvem Recklinghausenova nemoc, má charakteristický fenotyp s mnohočetnými neurofibromy s možností maligní transformace. Udávaná incidence NF 1. typu je 1/2 500 porodů [3], celoživotní riziko maligní transformace neurofibromu je u pacientů s NF 1. typu 10 % [4]. V současné době jsou nádory periferních nervů klasifikovány do několika základních skupin (tab. 1).
Vlastní klinické příznaky nádorového postižení periferního nervu závisí na lokalizaci tumoru, na jeho velikosti a rychlosti růstu. Prvním příznakem bývá hmatná, vesměs nebolestivá rezistence v průběhu příslušného nervu. Dalšími příznaky jsou bolesti, narůstající parestezie a dysestezie v dané inervační oblasti a finálně i zánikové příznaky, hypestezie a paréza příslušné svalové skupiny. Není výjimkou, že je pacient léčen pro špatnou diagnózu, např. radikulopatii při degenerativním vertebrogenním onemocnění. V literatuře je popsán kuriózní případ 10 let nepoznané adekvátní diagnózy tumoru n. tibialis, kdy léčba dospěla k implantaci neurostimulátoru pro refrakterní neuropatickou bolest [6]. Proto je třeba zvážit v rámci vyšetřovacího algoritmu i tuto méně častou diagnózu. Odběr anamnézy a řádné klinické vyšetření nás může vést správným směrem. Součástí paraklinických diagnostických metod je vyšetření sonografické, dále pomocí výpočetní tomografie (CT) a především pomocí nukleární magnetické rezonance (NMR), která dokonale ozřejmí lokální poměry příslušného nervu. Součástí vyšetření jsou standardní T1 a T2 vážené sekvence, nativní a po podání kontrastní látky, event. PDW sekvence, a to ve třech základních rovinách. Následuje provedení elektrofyziologického vyšetření s provedením EMG a vzácně se může doplnit i vyšetření cévní, především v rámci diferenciální diagnostiky cévních lézí. Cévní vyšetření může být důležité i při plánování strategie operačního výkonu, zvláště u velkých maligních nádorů, k odhadu krevních ztrát či nutnosti cévní rekonstrukce [7]. Po doplnění všech vyšetření je pacient připravován k otevřenému zákroku, který má za cíl provést radikální exstirpaci příslušného nádoru periferního nervu se zachováním jeho funkce. Zavřené perkutánní biopsie nemají žádné místo pro možnost poranění funkčních struktur nervu s možností výrazného zhoršení jeho funkce.
Soubor a metodika
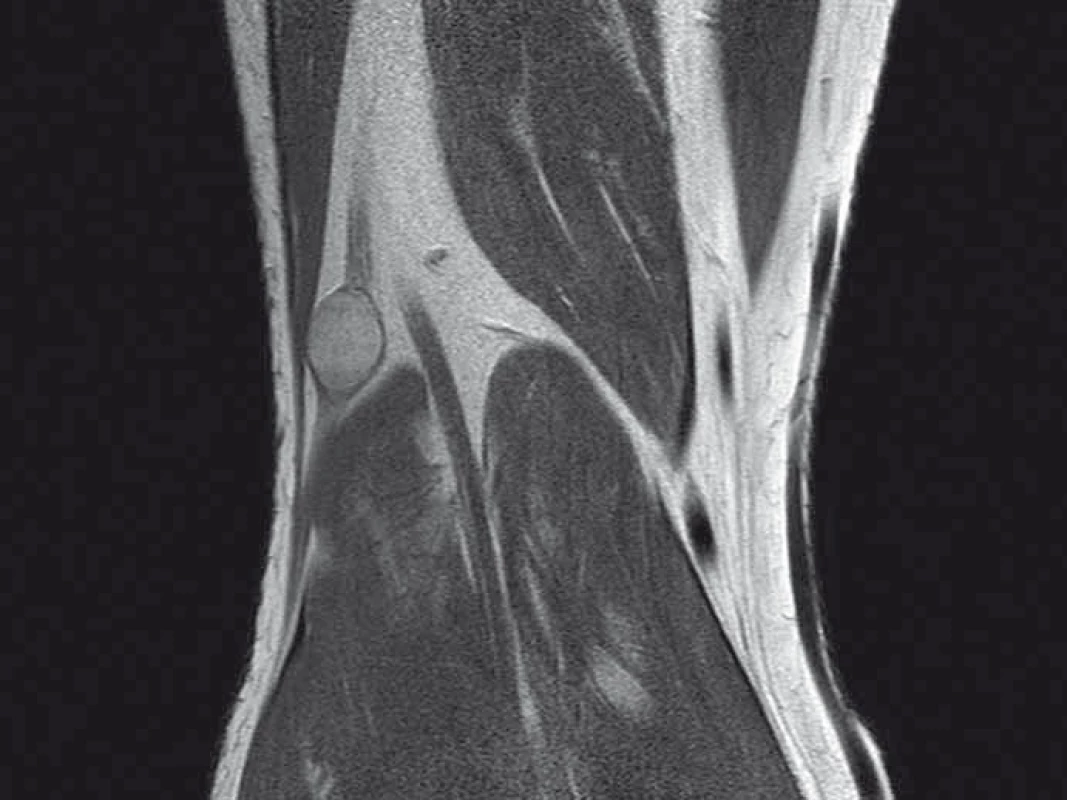
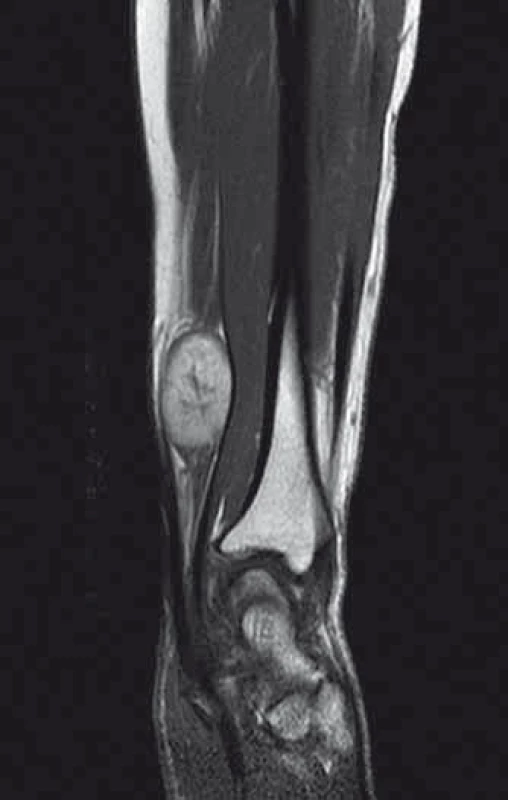
Autoři si dali za cíl retrospektivně zhodnotit výsledky léčby pacientů, kteří podstoupili na Neurochirurgické klinice LF MU a FN Brno operační výkon pro nádorové postižení periferního nervu, a to v časovém období let 2003 – 2013. Celkem se jednalo o 24 pacientů, z toho 13 mužů a 11 žen. Nejmladší pacient byl ve věku 22 let, nejstarší 74 let. Průměrný věk pacientů v našem souboru byl 46,5 roku. U jednoho muže byly provedeny dvě operace na dvou rozdílných periferních nervech. U většiny pacientů proběhlo předoperační MR vyšetření, jak dokumentují příklady na uvedených obrázcích (obr. 1, 2).
Výkony byly provedeny standardní mikrochirurgickou operační technikou [8,9], od roku 2007 s rutinním užitím peroperační elektrofyziologické monitorace. Všechny operační výkony byly realizovány v celkové anestezii s orotracheální intubací, s ATB profylaxí. Následná pooperační péče byla vedena standardně s prevencí trombembolických komplikací, s podáváním preventivní dávky nízkomolekulárního heparinu, s časnou vertikalizací a rehabilitací, která pokračovala po propuštění do domácí péče. Zhodnocení neurologického výsledku proběhlo v rámci pravidelných ambulantních kontrol po šesti týdnech a šesti měsících od výkonu, a to klinickým neurologickým vyšetřením, pouze u části pacientů i pomocí kontrolního EMG vyšetření.
Výsledky
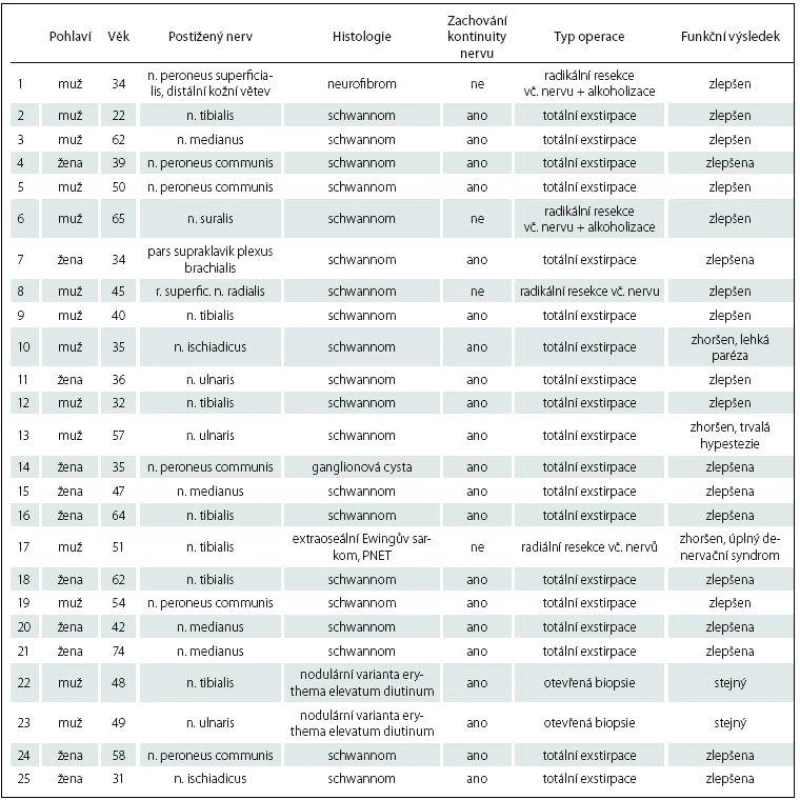
U všech operovaných pacientů bylo dosaženo totální resekce tumoru s výjimkou jediného pacienta, u něhož se jednalo o chronické zánětlivé postižení. U tohoto pacienta byla provedena pouze mikrochirurgická revize s otevřenou biopsií, nejdříve v oblasti n. tibialis a následně se stejným výsledkem z n. ulnaris. Histolologický nález byl uzavřen jako nodulární varianta erythema elevatum diutinum a pacient byl předán do péče revmatologa. U jednoho pacienta se histologicky potvrdil raritní extraoseální maligní Ewingův sarkom. Zde byla nutná kompletní resekce postižených nervů s příslušným totálním motorickým a senzitivním denervačním syndromem. Jednalo se o oblast n. ischiadicus ve větvení na n. peroneus communis a n. tibialis. Pacient byl předán do onkologické péče Masarykova onkologického ústavu, Brno. Zde byl léčen chemoterapií dle Euro Ewing protokolu, v režimu VIDE (vinkristin, ifosfamid, doxorubicin, etoposide) a následně v režimu VAS (vinkristin, aktinomycin, ifosfamid). Léčba byla doplněna konvenční radioterapií na lůžko tumoru v dávce 50 Gy. Pacient je po pěti letech od operace doposud v remisi, bez známek recidivy procesu, je sledován pomocí PET/ CT. V souladu s literárními údaji tvořily naprostou většinu tumorů v našem souboru benigní schwannomy, celkem ve 20 případech. Jednou šlo o neurofibrom, jednou o intraneurální ganglionovou cystu. Pokud vynecháme výše uvedený Ewingův sarkom a operační zákroky pro zánětlivé postižení, tak v případě zbylých 22 operací došlo pouze ve dvou případech k pooperačnímu zhoršení neurologického stavu (tab. 2). Jednou se jednalo o lehkou parézu (dle funkčního svalového testu stupně 4), jednou o trvalou hypestezii. V ostatních případech klinické obtíže prakticky vymizely, u některých pacientů s přechodnými pooperačními dysesteziemi a paresteziemi v příslušném dermatomu. V souboru operovaných pacientů nebyly zaznamenány žádné jiné pooperační komplikace.
Kazuistika
Žena (31 let) doposud bez závažných onemocnění. Aktuálně na mateřské dovolené. Udává minimálně sedm let bolesti, které se šíří do dermatomu S1 v pravé dolní končetině. Léčena pro vertebrogenní algický syndrom s malým úspěchem. Během posledních dvou let začala sledovat rezistenci v hloubce pravé hýžďové krajiny. Následně došetřena pomocí sonografie a MR bez podání k. l., pacientka kojící. Na naši ambulanci přichází až po dalších šesti měsících. Klinicky je rezistence palpačně citlivá, výrazně pozitivní Tinnelův příznak, dominují bolesti, parestezie v dermatomu S1, bez zánikových příznaků. Doplněno aktuální MR pánve (obr. 3, 4) a elektrofyziologické vyšetření, kde nález diskrétní chronické axonální léze n. ischiadicus vpravo.
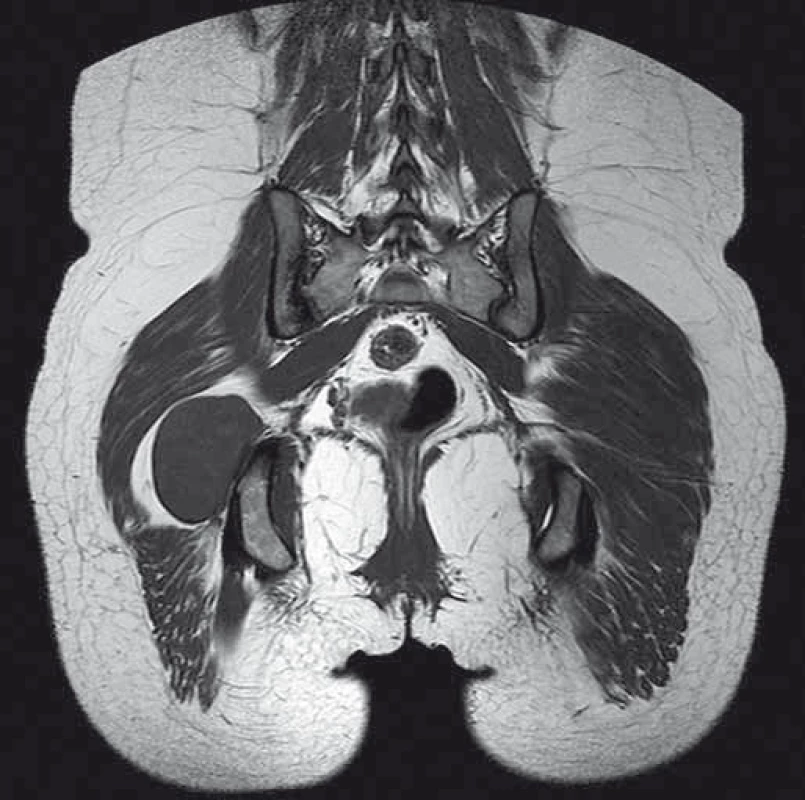
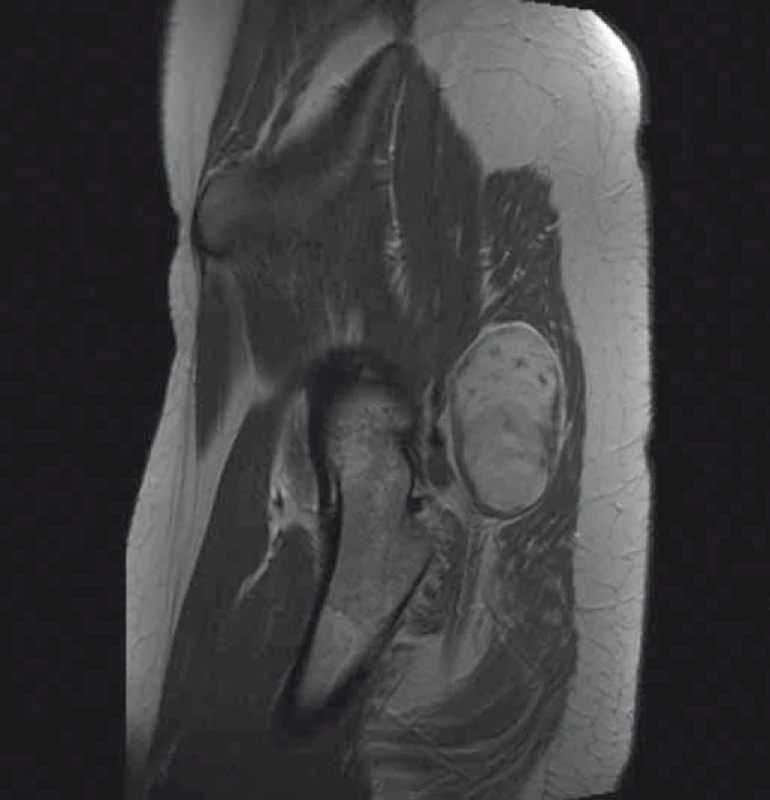
Následně pacientka podstoupila operační výkon. Operace proběhla v celkové anestezii, kdy po rozhrnutí svalových vláken m. gluteus maximus narážíme na tumorozní expanzi. Vzhledem k její velikosti (7 × 6 × 5 cm) a uložení těsně od foramen infrapiriforme nemáme pod kontrolou proximální konec nervu. Peroperační neurofyziologie je nezbytná, volíme neurofyziologicky němou oblast povrchu tumoru, kde je otevřeno jeho pouzdro. Nyní pomocí ultrazvukového aspirátoru provádíme vnitřní dekompresi, za trvalého elektrofyziologického monitorování. Volíme motorické evokované potenciály (MEPs), s transkraniální stimulací a snímáním z příslušných svalových skupin bérce PDK. Po zmenšení tumoru již ozřejmen proximální konec n. ischiadicus, daří se identifikovat jeden tenký zdrojový fascikl, z něhož tumor vyrůstá, provedena radikální resekce tumoru. Histologie potvrzuje diagnózu benigního schwannomu. Po výkonu zcela odezněly bolesti a iritační příznaky, pouze s reziduální parestezií v akru PDK, bez event. zánikových příznaků po totální resekci tumoru. V rámci pooperačních kontrol bylo provedeno MR pánve po jednom roce, nález byl bez známek recidivy tumoru. Kontrolní EMG vyšetření PDK s nálezem velmi lehké chronické axonopatie, která byla zlepšena oproti předoperačnímu vyšetření.
Diskuze
Z intraoperačních elektrofyziologických metod, které na našem pracovišti užíváme u operací tumorů periferních nervů, můžeme jmenovat stimulační EMG se snímáním CMAP (Compoud Motor Action Potential) příslušné svalové skupiny, peroperační neurografii – měření NAP (Nerve Action Potential), a z evokovaných potenciálů MEPs. Používáme bipolární vidličkové stimulační a snímací elektrody při hodnocení NAP, CMAP ze svalů snímáme jehlovými elektrodami. Elektrofyziologická monitorace se nám osvědčila k identifikaci průběhu nervových fasciklů daného nervu, které jsou často zrakem v pouzdře tumoru nediferencovatelné. Pokud použijeme stimulační impuls cca 2 mA a stimulované EMG je negativní, jasně identifikujeme bezpečné místo vstupu do nervu a pouzdra tumoru, kde začínáme resekci. Ke sledování dobré vodivosti nervu a jeho funkce v průběhu resekce tumoru užíváme, kromě stimulační EMG, i snímání akčního potenciálu přímo z nervu – NAP. Pokud je obnažen pouze krátký nervový úsek a místo stimulace a snímání NAP je příliš blízké, může být hodnocení vyšetření svízelné. V tomto případě užíváme i transkutánní stimulaci v proximálnějším průběhu daného nervu, s vyšší intenzitou stimulačních impulzů – až 20 mA a snímáním NAP. V ojedinělých případech, jako tomu bylo u pacientky s tumorem n. ischiadicus, má své místo monitorace pomocí MEPs, neboť není možné dosáhnout zdravého proximálního konce nervu. V případě použití MEPs je ale třeba hodnotit získané CMAP obezřetně, jelikož by mohly být výsledkem aktivace svalu ležícího v sousedství a inervovaného jiným nervem. Histologicky v našem souboru dominuje benigní schwannom, což pozitivně ovlivnilo operační výsledky. Při šetrné mikrochirurgické operační technice, s výše uvedenou monitorací, je resekce poměrně bezpečná. Principem operační techniky je nalézt, po otevření epineuria a perineuria, obvykle jeden zdrojový axon nervu, z jehož obalů vlastní schwannom vyrůstá. Neboť čím menší počet axonů je přerušen, tím lepší je funkční pooperační výsledek. V případě neurofibromů je situace jiná a možnost radikální resekce je závislá na jeho histologickém subtypu. Resekce plexiformních neurofibromů je obtížná, někdy až nemožná se zachováním dobré funkce nervu, z důvodu infiltrativní povahy růstu tumoru, s postižením i více nervových fasciklů daného nervu [10]. Zvláštní pozornost zaslouží skupina maligních tumorů periferních nervů, a to především MPNST, které jsou svým biologickým chováním velmi nebezpečné. Tyto tumory vznikají ze Schwannových buněk nebo pluripotentních buněk neurální lišty [11]. Jedná se o vysoce maligní nádory, které mohou zakládat vzdálené metastázy a po resekčních výkonech často recidivují. V nedávné době jsou v našem písemnictví popsány případy pacientů s „maligními schwannomy“ formou kazuistik např. v práci V. Beneše III z libereckého pracoviště [12] nebo Z. Kadaňky jr z Neurologické kliniky FN Brno [13]. Právě event. nejistota ohledně histologické klasifikace tumoru daného periferního nervu je, z našeho pohledu, důvodem k aktivnímu přístupu. Pokud je již diagnóza tumoru periferního nervu správně určena a nejsou známy závažné chirurgické či interní kontraindikace k výkonu, je nutné s pacientem prodiskutovat možnost operačního řešení. A to především v případě jasného růstu tumoru a narůstajících klinických obtíží pacienta. U pacientů, u nichž byla prokázána některá z forem hereditárních neurofibromatóz, je při progresivním růstu tumoru maligní forma vysoce pravděpodobná. Další okolnost, která ovlivní průběh a načasování chirurgické léčby tumoru periferního nervu, je předcházející pokus o resekci na spádových chirurgických pracovištích. V našem souboru tomu tak bylo u šesti pacientů. Až po zjištění, že tumor vyrůstá z periferního nervu, byl pacient předán do naší péče, doplněna diagnostika a tumor resekován. Naštěstí u těchto pacientů nedošlo k možnému iatrogennímu poranění nervu, takže nebyla nutná event. rekonstrukční operace pomocí transplantace autologních nervových štěpů. Stejně tak je možné tímto způsobem řešit i defekty, které vzniknou po resekci infiltrativních tumorů periferních nervů. U našeho pacienta s Ewingovým sarkomem jsme takto nepostupovali z důvodu značné délky defektu vzniklého po resekci.
Závěr
Operační řešení tumorů periferních nervů patří do kompetence neurochirurga. Při příznivé histologické charakteristice je jeho resekce relativně jednoduchá, a to především u benigních schwannomů. Nicméně správná diagnóza je často stanovena až po měsících a letech klinických obtíží. Proto je nutné na tuto vzácnou etiologickou jednotku myslet v případě diagnosticky nejasných neuropatií. Nezbytnou součástí další péče o pacienta je neurologická dispenzarizace, a především u hluboko uložených tumorů periferních nervů i sledování pomocí MR kontrol. U maligních forem je další péče o pacienta multidisciplinární, s účastí onkologa, fyzioterapeuta a protetika.
Podpořeno MZ ČR – RVO (FNBr, 65269705).
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Přijato k recenzi: 12. 9. 2014
Přijato do tisku: 21. 7. 2015
MUDr. Marek Sova
Neurochirurgická klinika
LF MU a FN Brno
Jihlavská 20
625 00 Brno
e-mail: msova@fnbrno.cz
Zdroje
1. Midha R, Zager EL. Surgery of peripheral nerves. 1st ed. New York: Thieme Medical Publishers, Inc. 2008.
2. Fletcher Ch. WHO classification of tumours of soft tissue and bone. 4th ed. Lyon: IARC Press 2013.
3. Ferner RE, O’Doherty MJ. Neurofibroma and schwannoma. Curr Opin Neurol 2002; 15(6): 679 – 684.
4. Evans DG, Baser ME, McGaughran J, Sharif S, Howard E, Moran A. Malignant peripheral nerve sheath tumours in neurofibromatosis 1. J Med Genet 2002; 39(5): 311 – 314.
5. Sirinoglu H, Sönmez A, Sav A, Numanoglu A. Lipofibromatous hamartoma of the median nerve. Ann Plast Surg 2010; 65(2): 174 – 176. doi: 10.1097/ SAP.0b013e3181c9c41b.
6. Ghaly RF. A posterior tibial nerve neurilemoma unrecognized for 10 years: a case report. Neurosurgery 2001; 48(3): 668 – 672.
7. Gorgan M, Sandu AM, Bucur N, Neacsu A, Pruna V, Voina A et al. Sciatic nerve schwannoma – case report. Romanian Neurosurgery 2008; 15(1): 27 – 31.
8. Zvěřina E, Stejskal L. Poranění periferních nervů. Praha: Avicenum 1979.
9. Náhlovský J et al. Neurochirurgie. Praha: Galén 2006.
10. Duba M, Smrčka M, Lžičařová E. Vliv histologické klasifikace na možnosti chirurgické léčby tumorů periferních nervů. Rozhl Chir 2003; 82( 3): 138 – 141.
11. Baehring JM, Betensky RA, Batchelor TT. Malignant peripheral nerve sheath tumor. Neurology 2003; 61(5): 696 – 698.
12. Beneš V III, Kramář F, Hrabal P, Kaiser M, Buchvald P. Maligní tumor z pochvy periferního nervu – dvě kazuistiky. Cesk Slov Neurol N 2009; 72/ 105(2): 163–167.
13. Kadaňka Z jr, Hanák J, Gál B. Maligní tumor z pochvy nervu v oblasti cervikálního plexu – kazuistika. Cesk Slov Neurol N 2013; 76/ 109(6): 751 – 755.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2015 Číslo 6
-
Všechny články tohoto čísla
- Nádory očnice
- Překrývání neurodegenerativních demencí
- Současný pohled na imunopatogenezi myasthenia gravis
- Roztroušená skleróza, neplodnost a její léčba
- Delirium u kriticky nemocných – prospektivní studie
- Poruchy srdečního rytmu u mladých pacientů s kryptogenní ischemickou cévní mozkovou příhodou
- Mobilita medianu před dekompresí karpálního tunelu a po ní
- Měření úrovně emočního uvědomění – pilotní studie ověřující základní psychometrické vlastnosti české verze Škály úrovně emočního uvědomění LEAS
-
Komentář k článku autorů Světlák et al.
Měření úrovně emočního uvědomění – pilotní studie ověřující základní psychometrické vlastnosti české verze Škály úrovně emočního uvědomění LEAS - Psychometrické vlastnosti české verze Epworthské škály spavosti
- Naše zkušenosti s chirurgickou léčbou tumorů periferních nervů
-
Komentář k článku autorů Sova et al.
Naše zkušenosti s chirurgickou léčbou tumorů periferních nervů - Kraniocervikální pneumatizace provázená neurologickou symptomatikou – kazuistika
- Časná rotace intratékální baklofenové pumpy – kazuistika
- Familiární amyloidová polyneuropatie – kazuistika
-
Komentář k článku autorů Pika et al.
Familiární amyloidová polyneuropatie – kazuistika - Webové okénko
-
Analýza dat v neurologii
LIV. Koncept atributivního rizika v analýze populačních studií – I. Aplikace v různých typech studií -
Péče o pacienty s dysfagií po cévní mozkové příhodě
Standard léčebného plánu - Novinky ze světa NOAK – „Dienerovo pravidlo 1- 3- 6- 12“ a první antidotum s potvrzeným účinkem
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Nádory očnice
-
Péče o pacienty s dysfagií po cévní mozkové příhodě
Standard léčebného plánu - Novinky ze světa NOAK – „Dienerovo pravidlo 1- 3- 6- 12“ a první antidotum s potvrzeným účinkem
- Psychometrické vlastnosti české verze Epworthské škály spavosti
