Sakrální deaferentace a implantace sakrálního neurostimulátoru u pacienta s transverzální míšní lézí
Autoři:
A. Hejčl- 1 3; J. Ženíšek 4; M. Sameš 1
Působiště autorů:
Neurochirurgická klinika Univerzity, J. E. Purkyně, Masarykova nemocnice, Ústí nad Labem
1; Ústav experimentální medicíny, Akademie věd ČR, Praha
2; Mezinárodní centrum klinického, výzkumu, FN u sv. Anny v Brně
3; Urologické oddělení, Nemocnice Jihlava, p. o., Jihlava
4
Vyšlo v časopise:
Cesk Slov Neurol N 2022; 85(1): 77-79
Kategorie:
Dopisy redakci
doi:
https://doi.org/10.48095/cccsnn202277
Vážená redakce,
každým rokem utrpí v ČR poškození míchy kolem 250 jedinců [1].
Přestože v klinickém obraze dominuje porucha motoriky a čití, pacienti mají významně poškozené i autonomních funkce, které jsou často limitní v jejich následném životě.
Neurogenní močový měchýř je porucha dolních cest močových vytvořená na podkladě poškození nebo nemoci nervového systému [2].
U velmi selektovaných pacientů s kompletní lézí míšní je po předchozím provedení sakrální deaferentace (sacral deafferentation; SDAF) možné využít přímou stimulaci předních (motorických) kořenů sakrální míchy S2-S4 (sacral anterior root stimulation; SARS). K implantaci Finetech-Brindleyho stimulátoru jsou indikováni pacienti s konzervativně nezvladatelnou neurogenní hyperaktivitou detruzoru, přítomnou detruzoro-rhabdosfinkterickou dyssynergií a s hrozící deteriorací horních cest močových při trvale vysokém detruzorovém tlaku a nízké compliance detruzoru [3].
Pětatřicetiletý muž utrpěl v červnu 2016 poranění hrudní páteře s transverzální míšní lézí na úrovni Th5. Absolvoval stabilizační operaci Th3–6 ze zadního přístupu na jiném pracovišti. Neurologický stav se od traumatu nezměnil, pacient zůstal nadále paraplegikem. Od úrazu byl nemocný v péči urologa, později navštěvoval neurourologickou poradnu. Trpěl opakovanými horečnatými infekcemi močových cest a reflexně i silnou bolestí, kterou i přes poruchu citlivosti od úrovně prsních bradavek lokalizoval do oblasti malé pánve. Konzervativní anticholinergní a betamimetická terapie v kombinaci s čistou intermitentní katetrizací a dále s využitím opakovaných aplikací onabotulinumtoxinu A (Botoxu) v dávce 200 IU byla bohužel s malým, nebo v případě Botoxu s krátkodobým, efektem. Při opakovaných urodynamických vyšetřeních byla potvrzena neurogenní hyperaktivita detruzoru s objektivně prokázaným vysokým detruzorovým tlakem a nízkou compliance detruzoru. Po pečlivém komplexním vyšetření (MR páteře, urologické, interní a neurologické vyšetření) a rozvaze byl nemocný 4 roky po traumatu indikován k SDAF-SARS.
Vlastní implantace stimulačních elektrod byla provedena z laminektomie L4–S2. Po durotomii bylo zjištěno, že kořeny jsou nejspíše následkem traumatických změn zabaleny v silných, kalcifikovaných adhezích, což vyžadovalo pomalou preparaci a separaci jednotlivých sakrálních kořenů. Peroperační nález nebylo možné jakkoli předvídat či prokázat vyšetřením CT či MR před operací. Kořeny S4 byly extrémně tenké a nereagovaly ani na maximální stimulaci 30 V, proto byly přerušeny. Kořen S5 nebyl identifikován. Následně byly anatomicky a také s využitím perioperační urodynamiky identifikovány pravé i levé kořeny S2 a S3. Poté byly na základě anatomických rozdílů a peroperační urodynamiky identifikovány vždy přední a zadní kořen míšní u všech čtyř sakrálních kořenů S2 a S3. Byla provedena sakrální deaferentace a přední kořeny byly uloženy do tzv. „stimulační knihy“ (obr. 1). „Stimulační kniha“ byla vložena do durálního vaku, který byl uzavřen suturou a tkáňovým lepidlem. Po změně polohy byl vlastní stimulátor implantován do levého podžebří a pomocí podkožního tunelu napojen na stimulační elektrody vyvedené z páteřního kanálu.
Fig. 1. Perioperative state during Brindley stimulator implantation.
(A) Separation of sacral roots using perioperative neurostimulation in
conjunction with urodynamic assessment. (B) Anterior sacral roots inserted
in the “neurostimulator”.

Pooperační průběh byl nekomplikovaný, pacient se zhojil bez jakýchkoli problémů. Prvních několik urodynamických vyšetření bylo ovšem negativních. Bohužel nebyla zaznamenána žádná odezva na stimulaci jednotlivých kořenů, a to nejspíše v důsledku výrazných posttraumatických změn v sakrální části durálního vaku. Pacient pokračoval v zavedené čisté intermitentní katetrizaci, po provedené SDAF již bez anticholinergní či betamimetické léčby.
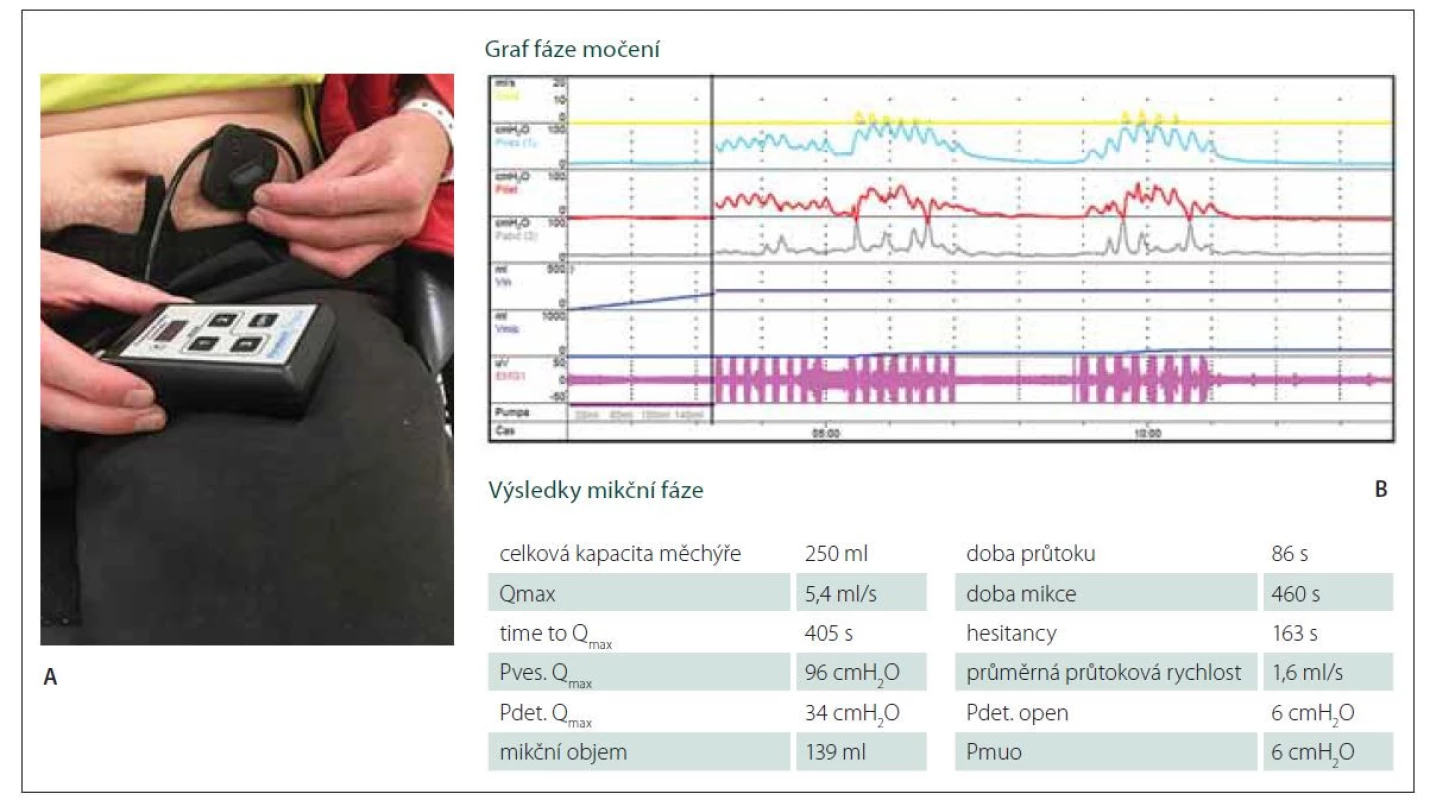
Po 15 měsících od operace proběhlo další urodynamické vyšetření. Po autokatetrizaci byl močový měchýř naplněn na 200 ml. Provedli jsme další stimulační test, následkem něhož došlo k aktivaci detruzoru s charakteristickými pulsy kontrakcí a pauz po stimulaci, po které následovalo vyprázdnění močového měchýře ze 75 % (obr. 2). Po tomto vyšetření již nemocný začal s procesem autostimulace a samořízením močení pomocí neurostimulátoru a konečně tak mohl využít plného efektu provedené operace. V současnosti ještě optimalizujeme nastavení ke kontrole defekace.
(A) Autostimulace pacientem 1 rok po implantaci Brindleyho stimulátoru. (B) Výsledek urodynamického vyšetření 1 rok od operace. Horní,
žlutá křivka ukazuje vlastní fázi močení vyvolané aktivací Brindleyho stimulátoru.
Fig. 2. Results of urodynamic assessment 1 year after surgery.
(A) Auto-stimulation 1 year after Brindley stimulator implantation. (B) Results of urodynamic assessment 1 year after surgery.
The upper (yellow) curve shows a phase of voiding induced by activation of the Brindley stimulator.
Metoda neurostimulace močového měchýře byla nezávisle na sobě vyvinuta v 70. letech minulého století Brindleym a Tanaghem. Brindley provedl první úspěšnou implantaci v roce 1978 [4].V ČR tuto metodu v roce 2001 zavedl Doležel [5]. Vlastní operace se skládá ze dvou fází: deaferentační (SDAF) a stimulační (SARS). Přes některé výhrady k SDAF (trvalá ztráta míšních reflexů v oblasti S2–S5 se ztrátou reflexní erekce a reflexní defekace) je tato fáze velmi důležitá a nebyla dosud nahrazena jinou technikou [4,6]. Možným posunem může být vyvíjená nová verze Brindleyho stimulátoru (Fawcett, ústní sdělení). SDAF, tedy dorzální rizotomie v oblasti S2–S4, případně S5, je spojena s významným snížením intravezikálního tlaku v důsledku vymizení neurogenní hyperaktivity detruzoru a vymizení reflexní komponenty compliance detruzoru, vedoucích k zastavení deteriorace horních cest močových a renální insuficienci. SDAF odstraňuje aktivní složku detruzorosfinkterické dyssynergie (DSD). Dochází k rychlé relaxaci rhabdosfinkteru v pauzách mezi stimulacemi (mizí aktivní složka DSD), což umožňuje kvalitní vyprázdnění při zachovalé kontinenci, neboť pasivní klidový tonus svěrače přetrvává (pasivní složka DSD) [7,8]. SDAF je nezbytně nutná zejména u pacientů s transverzální lézí míšní nad úrovní Th 6, kde rozepnutí močového měchýře či ampuly rekta vyvolává reflexně autonomní dysreflexii. SDAF odstraňuje záchvaty autonomní dysreflexie. Druhá fáze operace, SARS, je zaměřena na vlastní implantaci stimulačních elektrod napojených na kabely a implantaci přijímače do podkoží. Podmínkou je intaktnost eferentních parasympatických drah pro močový měchýř, resp. jeho detruzor. Implantací sakrálního neurostimulátoru se dle referencí řady autorů podařilo u 83–91 % pacientů dosáhnout kontinence a zlepšení objemové kapacity močového měchýře až na objem 565 ml [5]. Z výše uvedené studie také plyne, že u 88 % pacientů byl neurostimulátor využíván ke kontrole močové kontinence a u 55–66 % pacientů pak ke kontrole defekace [4,5].
Implantací Finetech-Brindleyho stimulátoru jsme u našeho pacienta dosáhli úlevy od febrilních uroinfektů a docílili jsme získání kontroly nad vyměšováním moči. SDAF + SARS je tak léčebnou možností pro část nemocných s vysokou transverzální míšní lézí tam, kde selhává kauzální konzervativní léčba, hrozí deteriorace horních cest močových a pacient strádá při zhoršené kvalitě života v důsledku recidivujících močových infekcí reflexní inkontinence a při nebezpečných projevech autonomní dysreflexie. Tato metoda bohužel zatím v ČR není zařazena mezi výkony standardně hrazené ze zdravotního pojištění. Naším cílem je vytvořit centrum pro implantaci Brindleyho stimulátoru a po jednání s pojišťovnami získat prostředky k financování operací u indikovaných jedinců.
Grantová podpora
Práce byla podpořena vnitřním grantem Krajské zdravotní, a. s. č. IGA 217111019.
Poděkování
Děkujeme týmu prof. Kutzenbergera z Klinik für Neuro-Urologie, Werner-Wicker-Klinik, Bad Wildungen, SRN za pomoc při přípravě operace a doc. MUDr. Janu Doleželovi z Kliniky operační onkologie Masarykova onkologického ústavu v Brně za pomoc a užitečné rady při vlastním operačním výkonu.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manu script met the ICMJE “uniform requirements” for biomedical papers.
doc. MUDr. Aleš Hejčl, Ph.D.
Neurochirurgická klinika
Univerzity J. E. Purkyně
a Masarykovy nemocnice
Sociální péče 12A
401 13 Ústí nad Labem
e-mail: ales.hejcl@gmail.com
Přijato k recenzi: 2. 11. 2021
Přijato do tisku: 20. 1. 2022
Zdroje
1. Kříž J. Česká společnost pro míšní léze ČLS JEP. 2021. [online]. Dostupné z URL: http: //www.spinalcord.cz.
2. Mackerle Z, Brichtová E, Zerhau P et al. Neurostimulace, neuromodulace a neurotizace v terapii neurogenního močového měchýře. Cesk Slov Neurol N 2015; 78/111 (1): 83–87.
3. Egon G, Barat M, Colomberl P et al. Implantation of anterior sacral root stimulators combined with posterior sacral rhizotomy in spinal injury patients. World J Urol 1998; 16 (5): 342–349. doi: 10.1007/s003450050 078.
4. Brindley GS, Polkey CE, Rushton DN et al. Sacral anterior root stimulators for bladder control in paraplegia: the first 50 cases. J Neurol Neurosurg Psychiatry 1986; 49 (10): 1104–1114. doi: 10.1136/jnnp.49.10. 1104.
5. Doležel J, Cejpek P, Miklánek D et al. Sakrální deaferentace a neurostimulace předních kořenů míšních v léčbě neuropatického močového měchýře u pacientů s kompletní transverzální míšní lézí – první klinické zkušenosti. Rozhl Chir 2002; 81 (4): 203–209.
6. Tornic J, Panicker JN. The management of lower urinary tract dysfunction in multiple sclerosis. Curr Neurol Neurosci Rep 2018; 18 (8): 54. doi: 10.1007/s11910-018-0857-z.
7. Sauerwein D. [Surgical treatment of spastic bladder paralysis in paraplegic patients. Sacral deafferentation with implantation of a sacral anterior root stimulator] [In German]). Urologe A 1990; 29 (4): 196–203.
8. Kutzenberger J. Surgical therapy of neurogenic detrusor overactivity (hyperreflexia) in paraplegic patients by sacral deafferentation and implant driven micturition by sacral anterior root stimulation: methods, indications, results, complications, and future prospects. Acta Neurochir Suppl 2007; 97 (1): 333–339. doi: 10.1007/978-3-211-33079-1_44.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2022 Číslo 1
-
Všechny články tohoto čísla
- Prof. MUDr. Zdeněk Kadaňka, CSc., osmdesátiletý
- Analytické a preanalytické aspekty stanovení lehkých řetězců neurofilament v biologických tekutinách
- Komentář k článku autorů Fialová et al Analytické a preanalytické aspekty stanovení lehkých řetězců neurofilament v biologických tekutinách
- Spontánní intrakraniální hypotenze
- Novinky v liečbe hlbokou mozgovou stimuláciou pri neurologických ochoreniach
- Editorial
- Poruchy čichu po transnazálních endoskopických operacích adenomu hypofýzy
- Výsledky chirurgické terapie meralgia paresthetica 15 pacientů
- Test-retest hodnocení spolehlivosti čichového testu (Odorized Markers Test)
- Česká verze nástroje Mini-BESTest a doporučení pro jeho klinické použití
- Validace české jazykové verze dotazníků DN4 a PainDetect pro diagnostiku neuropatické bolesti
- Vliv fluoxetinu na obnovu funkční nezávislosti u pacientů po akutní ischemické cévní mozkové příhodě a prognostické faktory
- Sakrální deaferentace a implantace sakrálního neurostimulátoru u pacienta s transverzální míšní lézí
- Lokalizovaná neurofibromatóza typu 1 v mozaice
- Anémie z nedostatku železa vykazující progresivní retinální, kochleární a cerebrální trombózu
- Vícečetná tumoriformní ložiska mozku jako první projev demyelinizačního onemocnění
- Cerebrální hyperperfuzní syndrom – vzácná komplikace revaskularizačního výkonu
- Poděkování recenzentům
- Dilatace skalpu podkožními expandéry před sekundární počítačově modelovanou kranioplastikou z porózního polyethylenu
- Zemřel doc. MUDr. Vilibald Vladyka, CSc.
- Zemřela doc. MUDr. Miluše Havlová, CSc.
- Odešel prim. MUDr. Hanuš Baš, CSc.
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Vícečetná tumoriformní ložiska mozku jako první projev demyelinizačního onemocnění
- Spontánní intrakraniální hypotenze
- Novinky v liečbe hlbokou mozgovou stimuláciou pri neurologických ochoreniach
- Analytické a preanalytické aspekty stanovení lehkých řetězců neurofilament v biologických tekutinách

